Субклинический тиреотоксикоз что это такое симптомы лечение
Субклинический тиреотоксикоз
Продолжаем тему стёртых, «замаскированных» состояний в эндокринологии. Для начала нужно определится с понятиями.
Если у вас есть следующие симптомы: чувство внутренней дрожи, тревожность, нервозность, учащённое сердцебиение, нарастающая потливость, небольшая спонтанная потеря веса, болезненность в области щитовидной железы, повышение температуры – эндокринолог, терапевт или врач другой специальности может отправить вас сдать анализ на гормоны.
Следующая картинка: в анализах сниженный ТТГ ниже 0.4 мМЕ/мл (ниже нижней границы по лаборатории!) с нормальным уровнем Т4 свободного и/или нормальным уровнем Т3 свободного и является понятием субклинического тиреотоксикоза.
Определение уровня ТТГ является самым частым гормональным исследованием в мире! Его сниженный или подавленный уровень требует интерпретации достаточно часто.
Если с истинным синдромом тиреотоксикоза всё понятно, то со стёртой его формой – «субклиническим тиреотоксикозом» ещё придётся поломать голову эндокринологу.
Причинами могут быть:
Естественно, причину устанавливает врач, вы можете только помочь ему – подробно рассказывая об изменении самочувствия в течение ближайших 3-6 месяцев.
Для уточнения диагноза сдаётся развёрнутый анализ крови на тиреоидные гормоны: ТТГ, Т4 свободный, Т3 свободный, антитела к ТПО, антитела к ТГ, антитела к рецептору ТТГ. Доктор решает – делать ли сцинтиграфию щитовидной железы или кривую захвата йода, реже МРТ органов шеи.
Для того, чтобы определиться с лечением, учитывают:
Степени тяжести СТир. Их бывает всего две
1 степени – с уровнем ТТГ от 0,1-0,39 мМЕ/мл
2 степени – с уровнем ТТГ ниже 0,1 мМЕ/мл.
Лечение СТир показано обязательно для следующих групп пациентов:
Терапия радиоактивным йодом показана в ситуации плохой переносимости тиреостатиков, а также при рецидиве тиреотоксикоза и у пациентов с сопутствующей сердечной патологией.
Если принято решение пожизненной терапии тиростатиками, такие случаи тоже бывают (когда невозможно оперировать щитовидную железу) – надо помнить, что эти препараты могут вызывать резкое падение уровня лейкоцитов – лейкопению с переходом в агранулоцитоз, ангину, то есть надо периодически (1 раз в 3 мес.) контролировать клинический анализ крови и, желательно, биохимию печени – АЛТ, АСТ, ГГТП.
В остальных случаях показано наблюдение за состоянием щитовидной железы, прежде всего за состоянием гормонального фона, сначала контроль ТТГ, Т4 свободного, Т3 свободного через 3 месяца, а при отсутствии симптомов и динамики уровня гормонов – контроль анализов каждые 6-12 месяцев.
Тиреотоксикоз (гипертиреоз): причины, симптомы, диагностика, лечение
Тиреотоксикоз – патологическое состояние, вызванное избытком гормонов щитовидной железы. Другое название этого заболевания – гипертиреоз. Состояние противоположно гипотиреозу, при котором наблюдается дефицит тиреоидных гормонов.
Причины тиреотоксикоза
Симптомы гипертиреоза
Самое главное в организме на всех уровнях – баланс. На примере с работой щитовидной железы это видно особенно отчетливо: как недостаток гормонов, так и их дефицит разрушителен для организма.
Группы риска
С заболеванием сталкивается 1-2 человека из тысячи. Женщины заболевают тиреотоксикозом чаще (7-10% против 2-3% у мужчин), с возрастом частота этого состояния может достигать 21%.
В первую очередь в группе риска женщины старше 30 лет.
Другая категория – лица, употребляющие в пищу слишком много йода. Это касается в первую очередь йодсодержащих добавок и лекарственных препаратов.
В группе риска также люди, у близких родственников которых диагностированы заболевания эндокринной системы.
Диагностика тиреотоксикоза
Пациенту, который подозревает у себя нарушения щитовидной железы, необходимо обратиться к терапевту. Врач проведет первичный осмотр и оценит вероятность того, что состояние и симптомы действительно связаны с эндокринной системой, назначит обследование. По результатам обследования будет понятно, есть ли необходимость в лечении. Если такая необходимость возникнет, может потребоваться консультация эндокринолога.
Возможен и другой путь: пациент может сразу обратиться к эндокринологу. Это не возбраняется, но самостоятельная диагностика редко бывает эффективной. Симптомы, которые характерны для заболеваний щитовидной железы, могут быть и при заболеваниях других органов. Возможно, приоритет может быть смещен в сторону обследования сердечно-сосудистой системы или других органов – в зависимости от конкретной ситуации.
Профилактическую диагностику щитовидной железы рекомендуется проходить раз в 2-3 года, если человек здоров: если не было ранее проблем с этим органом и если ни у кого из близких родственников нет эндокринных нарушений. В ином случае нужно проверять щитовидку раз в год или чаще, по указанию врача.
Проверить функцию щитовидной железы также нужно женщинам, планирующим беременность.
Результаты исследований оцениваются вместе с общим анамнезом. Врач уточнит наличие эндокринных заболеваний у близких родственников, было ли облучение головы или шеи, спросит, в каком регионе проживает пациент и какой диеты он придерживается.
По результатам анализов и общего осмотра могут быть назначены дополнительные обследования.
Лечение гипертиреоза
Осложнения тиреотоксикоза
Длительное заболевание негативно сказывается на состоянии костей: снижается их плотность, увеличивается риск переломов. Особенно опасно для женщин в периоде менопаузы, когда кости ослабевают из-за гормональной перестройки, а гипертиреоз только усугубляет ситуацию.
Также возможны сердечно-сосудистые нарушения с риском тромбоэмболических осложнений. Без своевременной диагностики и лечения заболевания щитовидной железы разрушают весь организм.
Субклинический гипертиреоз
Распространенность субклинического гипертиреоза еще не изучена. Однако внедрение высокочувствительных методов определения ТТГ в сыворотке крови, в особенности методов третьего поколения, позволило чаще выявлять субклинический гипертиреоз. Проведенные исследования в разных странах показали, что его частота особенно велика у пожилых женщин. Так, еще в 70-е годы в Северо-Восточной Англии низкий уровень ТТГ обнаружен у 10% женщин и ни у кого из мужчин. По данным, полученным в Японии, стране с высоким йодопотреблением, из 186 пациентов с уровнем ТТГ менее 0,1 миллиед/л при нормальных уровнях тиреоидных гормонов в сыворотке субклинический гипертиреоз оказался у 16 человек, то есть в 8,6% случаев, что подтверждено наличием тиреоидстимулирующих антител; у остальных прослеживалось неадекватное лечение либо тиреотоксикоза, либо гипотиреоза. В Италии проверили уровень ТТГ, Т3, Т4 в сыворотке крови у 2545 больных, поступивших в стационар по поводу самых разных заболеваний. Стали рекомендовать скрининг субклинических форм тиреопатий у госпитализированных женщин пожилого возраста, настолько часто у них встречалось снижение (равно как и повышение) уровня ТТГ в крови при нормальном содержании тиреоидных гормонов.
Чаще всего субклинический гипертиреоз развивается на фоне длительно существующего многоузлового зоба, а также у больных с тиреотоксикозом в анамнезе, пролеченных тиреостатиками. У таких пациентов необходимо периодически проверять уровень ТТГ и тиреоидных гормонов в крови, несмотря на отсутствие симптомов гипертиреоза. Очевидно, существуют местные различия в распространенности субклинического гипертиреоза в зависимости от йодопотребления в популяции и, возможно, от вида и интенсивности экологического загрязнения. C.Wang, L.Crapo обобщили данные литературы о распространенности субклинического гипертиреоза: частота колеблется от 0,6% до 6% в разных регионах.
Большим спектром иммунных и провоспалительных эффектов на ЩЖ обладает ИЛ-1, который синтезируется клетками многих типов, в большинстве случаев активированными моноцитами и макрофагами. Клетки ЩЖ человека характеризуются наличием рецепторов к ИЛ-1. При субклиническом гипертиреозе (и явном тиреотоксикозе) нарушается секреция ИЛ-2, ИЛ-6, интерферонов.
Для клинициста прежде всего важен ответ на вопрос о том, влияет ли субклинический гипертиреоз на здоровье, качество жизни и продолжительность жизни либо это всего лишь лабораторная находка без каких-либо последствий или временное состояние.
Клиническая картина субклинического гипертиреоза, как утверждали авторы, первыми описавшие эту патологию, немая, имеются только гормональные сдвиги, выявляемые лабораторно, и нет ни субъективной, ни объективной симптоматики этой патологии. Но эти авторы ошибались. Известно, что самыми чувствительными системами к повышению или снижению содержания тиреоидных гормонов в организме являются сердечно-сосудистая система и ЦНС. Именно такие нарушения можно обнаружить при пристальном осмотре больного с субклиническим гипертиреозом, хотя, как правило, выявленную патологию объясняют атеросклерозом, цереброваскулярной болезнью, СВД, гипертонической болезнью и т.д., а субклинический гипертиреоз нередко остается нераспознанным. При субклиническом гипертиреозе у больных страдает эмоциональная сфера, уменьшена продолжительность сна. Проведенное в 1990-1993 гг. Роттердамское исследование, включающее наблюдение за 1843 пациентами в возрасте не моложе 55 лет, показало, что при аномально низкой концентрации ТТГ в крови, несмотря на нормальный уровень свободного Т4, повышен риск развития деменции (достоверно выше, чем в популяции). Особенно часто деменция развивалась у лиц с низким уровнем ТТГ и наличием АТ-ТПО. Таким образом, впервые в проспективном исследовании показана возможность повышения у пожилых лиц риска развития слабоумия и болезни Альцгеймера вследствие субклинического гипертиреоза. Это еще один убедительный аргумент в пользу необходимости организации скрининга на субклинический гипертиреоз, особенно среди пожилых людей.
Результаты Фрамингемского исследования (наблюдение в течение 10 лет 2007 пациентов в возрасте старше 60 лет с клиническим эутиреозом и синусовым ритмом) показали, что низкий уровень ТТГ в плазме (
Тиреотоксикоз, гипертиреоз, симптомы, субклинический гипертиреоз, гиперфункция щитовидной железы
Термин «гипертиреоз» подразумевает пациентов с клиническими признаками и изменениями в лабораторных анализах. У других пациентов может не наблюдаться выраженных очевидных признаков заболевания, но в анализах обнаруживаются изменения. У части пациентов изменения функции щитовидной железы будут выявлены только во время проведения обследования: в гормональных анализах будет повышен уровень ТТГ. Это состояние называется субклиническим гипертиреозом.
Симптомы тиреотоксикоза (гипертиреоза)
Многие пациенты имеют выраженный характерный комплекс симптомов тиреотоксикоза:
Также возможны следующие проявления: учащенное мочеиспускание, нарушения менструального цикла (олигоменорея или аменорея) у женщин, гинекомастия и эректильная дисфункция у мужчин.
Пациенты с менее выраженным гипертиреозом или люди старшего возраста часто имеют симптомы, связанные с одним или несколькими органами или системами.
Изолированные признаки, при наличии которых следует проводить диагностику гипертиреоза:
Другие состояния, при которых можно предположить гиперфункцию щитовидной железы:
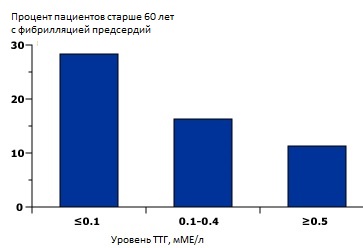
Субклинический гипертиреоз
Субклинический гипертиреоз – снижение уровня ТТГ при нормальных уровнях Т4 и Т3 – ассоциируется с увеличением риска фибрилляции предсердий у пожилых пациентов.
Осмотр и физикальное обследование
При осмотре и аускультации пациента с гипертиреозом можно обнаружить:
Увеличение щитовидной железы. Пальпация щитовидной железы
Наличие или отсутствие зоба зависит от состояния, которое вызвало гипертиреоз:
Анализы крови на гормоны щитовидной железы
Основные анализы для оценки функции щитовидной железы: ТТГ, Т4 свободный и общий, Т3 свободный и общий. При необходимости назначаются другие анализы. Смотрите «Обследование щитовидной железы»
Изменения в других анализах при тиреотоксикозе (гипертиреозе)
Кроме изменений уровня гормонов гипофиза и щитовидной железы, могут быть выявлены неспецифические изменения в других органах и системах. Например, при тиреотоксикозе имеется тенденция к снижению ЛПВП, ЛПНП и общего холестерина, повышающимися после начала лечения.
Уровни щелочной фосфатазы и остеокальцина могут быть увеличены, что говорит об усилении обмена веществ в костях.
ТТГ-индуцированный гипертиреоз
Гипертиреоз, развивающийся по причине высокого уровня ТТГ и, как следствие, возрастания уровня гормонов щитовидной железы (механизм обратной связи) – крайне редкое состояние, которое может быть обусловлено аденомой гипофиза (см. «Опухоли гипофиза») или частичной нечувствительностью щитовидной железы к ТТГ. В этих случаях наблюдается нормальный или высокий уровень ТТГ и высокий уровень тиреоидных гормонов.
Низкий уровень ТТГ без гипертиреоза
В некоторых случаях пониженный уровень ТТГ не означает гипертиреоз:
Синдром тиреотоксикоза: причины, диагностика, лечение
Тиреотоксикоз — синдром, который встречается при различных патологических состояниях организма человека. Частота тиреотоксикоза по странам Европы и России составляет 1,2%
Тиреотоксикоз — синдром, который встречается при различных патологических состояниях организма человека. Частота тиреотоксикоза по странам Европы и России составляет 1,2% (Фадеев В. В., 2004). Но проблема тиреотоксикоза определяется не столько его распространенностью, сколько тяжестью последствий: влияя на обменные процессы, он ведет к развитию тяжелых изменений во многих системах организма (сердечно-сосудистой, нервной, пищеварительной, репродуктивной и др.).
Синдром тиреотоксикоза, заключающийся в избыточном действии гормонов тироксина и трийодтиронина (T4 и T3) на органы-мишени, в большинстве клинических случаев является следствием патологии щитовидной железы.
Щитовидная железа располагается на передней поверхности шеи, прикрывая спереди и по бокам верхние кольца трахеи. Будучи подковообразной формы, она состоит из двух боковых долей, соединенных перешейком. Закладка щитовидной железы происходит на 3–5 неделе эмбрионального развития, а с 10–12 недели она приобретает способность захватывать йод. Являясь самой крупной эндокринной железой в организме, она вырабатывает тиреоидные гормоны (ТГ) и кальцитонин. Морфофункциональной единицей щитовидной железы является фолликул, стенка которого образована одним слоем эпителиальных клеток — тиреоцитов, а в просвете содержится их секреторный продукт — коллоид.
Тиреоциты захватывают из крови анионы йода и, присоединяя его к тирозину, выводят полученные соединения в виде три- и тетрайодтиронинов в просвет фолликула. Большая часть трийодтиронина образуется не в самой щитовидной железе, а в других органах и тканях, путем отщепления атома йода от тироксина. Оставшаяся после отщепления часть йода вновь улавливается щитовидной железой для участия в синтезе гормонов.
Регуляция функции щитовидной железы находится под контролем гипоталамуса, вырабатывающего тиреотропин-рилизинг-фактор (тиреолиберин), под влиянием которого происходит выброс тиреотропного гормона гипофиза (ТТГ), стимулирующего выработку щитовидной железой Т3 и Т4. Между уровнем тиреоидных гормонов в крови и ТТГ существует отрицательная обратная связь, за счет которой поддерживается их оптимальная концентрация в крови.
Роль тиреоидных гормонов:
Причины тиреотоксикоза
Избыток тиреоидных гормонов в крови может быть следствием заболеваний, проявляющихся гиперфункцией щитовидной железы либо ее разрушением — в этом случае тиреотоксикоз обусловлен пассивным поступлением T4 и T3 в кровь. Кроме того, могут быть и не зависимые от щитовидной железы причины — передозировка тиреоидных гормонов, T4- и T3-секретирующая тератома яичника, метастазы рака щитовидной железы (табл. 1).
Гиперфункция щитовидной железы. Первое место среди заболеваний, сопровождающихся повышенным образованием и секрецией тиреоидных гормонов, занимают диффузный токсический зоб и многоузловой токсический зоб.
Диффузный токсический зоб (ДТЗ) (болезнь Базедова–Грейвса, болезнь Пари) — системное аутоиммунное заболевание с наследственной предрасположенностью, в основе которого лежит выработка стимулирующих аутоантител к рецепторам ТТГ, расположенным на тиреоцитах. О генетической предрасположенности свидетельствует выявление циркулирующих аутоантител у 50% родственников ДТЗ, частое обнаружение у больных гаплотипа HLA DR3, нередкое сочетание с другими аутоиммунными заболеваниями. Сочетание ДТЗ с аутоиммунной хронической надпочечниковой недостаточностью, сахарным диабетом 1-го типа, а также другими аутоиммунными эндокринопатиями обозначается как аутоиммунный полигландулярный синдром 2-го типа. Примечательно, что женщины болеют в 5–10 раз чаще мужчин, манифестация заболевания приходится на молодой и средний возраст. Наследственная предрасположенность при действии триггерных факторов (вирусная инфекция, стрессы и т. д.) ведет к появлению в организме тиреоидстимулирующих иммуноглобулинов — LATS-факторов (long action thyreoid stimulator, длительно действующий тиреоидный стимулятор). Вступая во взаимодействие с рецепторами к тиреотропному гормону на тиреоцитах, тиреоидстимулирующие антитела вызывают увеличение синтеза гормонов T4 и T3, что и приводит к возникновению состояния тиреотоксикоза [2].
Многоузловой токсический зоб — развивается при длительном хроническом недостатке йода в пище. По сути, это одно из звеньев в цепочке последовательных патологических состояний щитовидной железы, формирующихся в условиях йодного дефицита легкой и средней степени тяжести. Диффузный нетоксический зоб (ДНЗ) переходит в узловой (многоузловой) нетоксический зоб, затем развивается функциональная автономия щитовидной железы, являющаяся патофизиологической основой многоузлового токсического зоба. В условиях йодного дефицита щитовидная железа подвергается стимулирующему воздействию ТТГ и местных ростовых факторов, вызывающих гипертрофию и гиперплазию фолликулярных клеток щитовидной железы, что приводит к формированию струмы (стадия ДНЗ). Основой для развития узлов в щитовидной железе является микрогетерогенность тиреоцитов — различная функциональная и пролиферативная активность клеток щитовидной железы.
Если йодный дефицит сохраняется на протяжении многих лет, то стимуляция щитовидной железы, становясь хронической, вызывает гиперплазию и гипертрофию в тиреоцитах, обладающих наиболее выраженной пролиферативной активностью. Что и приводит со временем к возникновению очаговых скоплений тиреоцитов с той же высокой чувствительностью к стимулирующим воздействиям. В условиях продолжающейся хронической гиперстимуляции активное деление тиреоцитов и запаздывание на этом фоне репаративных процессов ведет к развитию активирующих мутаций в генетическом аппарате тиреоцитов, приводящих к автономному их функционированию. Со временем деятельность автономных тиреоцитов приводит к снижению уровня ТТГ и повышению содержания Т3 и Т4 (фаза клинически явного тиреотоксикоза). Так как процесс формирования функциональной автономии щитовидной железы растянут во времени, йодиндуцированный тиреотоксикоз проявляется в старших возрастных группах — после 50 лет [3, 4].
Тиреотоксикоз при беременности. Частота тиреотоксикоза у беременных достигает 0,1%. Основная его причина — диффузный токсический зоб. Так как тиреотоксикоз снижает фертильность, у беременных редко наблюдается тяжелая форма болезни. Нередко беременность наступает во время или после медикаментозного лечения тиреотоксикоза (поскольку это лечение восстанавливает фертильность). Чтобы избежать нежелательной беременности, молодым женщинам с тиреотоксикозом, получающим тионамиды, рекомендуется применять противозачаточные средства.
Токсическая аденома щитовидной железы (болезнь Пламмера) — доброкачественная опухоль щитовидной железы, развивающаяся из фолликулярного аппарата, автономно гиперпродуцирующая тиреоидные гормоны. Токсическая аденома может возникать в ранее существовавшем нетоксическом узле, в связи с этим узловой эутиреоидный зоб рассматривается как фактор риска развития токсической аденомы. В основе патогенеза заболевания лежит автономная гиперпродукция тиреоидных гормонов аденомой, которая не регулируется тиреотропным гормоном. Аденома секретирует в большом количестве преимущественно трийодтиронин, что приводит к подавлению продукции тиреотропного гормона. При этом снижается активность остальной ткани щитовидной железы, окружающей аденому.
ТТГ-секретирующие аденомы гипофиза встречаются редко; на их долю приходится менее 1% всех опухолей гипофиза. В типичных случаях развивается тиреотоксикоз на фоне нормального или повышенного уровня ТТГ.
Избирательная резистентность гипофиза к тиреоидным гормонам — состояние, при котором отсутствует отрицательная обратная связь между уровнем тиреоидных гормонов щитовидной железы и уровнем ТТГ гипофиза, характеризуется нормальным уровнем ТТГ, значительным повышением уровней Т4 и Т3 и тиреотоксикозом (поскольку чувствительность других тканей-мишеней к тиреоидным гормонам не нарушена). Опухоль гипофиза у таких больных не визуализируется.
Пузырный занос и хориокарцинома секретируют большие количества хорионического гонадотропина (ХГ). Хорионический гонадотропин, сходный по своей структуре с ТТГ, вызывает транзиторное подавление тиреотропной активности аденогипофиза и увеличение уровня свободного Т4. Этот гормон — слабый стимулятор рецепторов ТТГ на тиреоцитах. Когда концентрация ХГ превышает 300 000 ед/л (что в несколько раз больше максимальной концентрации ХГ при нормальной беременности), может возникнуть тиреотоксикоз. Удаление пузырного заноса или химиотерапия хориокарциномы устраняют тиреотоксикоз. Уровень ХГ может значительно повышаться и при токсикозе беременных и служить причиной тиреотоксикоза [1].
Разрушение щитовидной железы
Деструкция тиреоцитов, при которой происходит поступление тиреоидных гормонов в кровь и как следствие — развитие тиреотоксикоза, сопровождают воспалительные заболевания щитовидной железы — тиреоидиты. В основном это транзиторные аутоиммунные тиреоидиты (АИТ), к которым относятся безболевой («молчащий») АИТ, послеродовой АИТ, цитокин-индуцированный АИТ. При всех этих вариантах в щитовидной железе происходят пофазовые изменения, связанные с аутоиммунной агрессией: при наиболее типичном течении фаза деструктивного тиреотоксикоза сменяется фазой транзиторного гипотиреоза, после чего в большинстве случаев происходит восстановление функции щитовидной железы.
Послеродовой тиреоидит возникает на фоне избыточной реактивации иммунной системы после естественной гестационной иммуносупрессии (феномен рикошета). Безболевая («молчащая») форма тиреоидита проходит так же, как и послеродовая, но только провоцирующий фактор неизвестен, протекает вне связи с беременностью. Цитокин-индуцированный тиреоидит развивается после назначения по поводу различных заболеваний препаратов интереферона [2].
Развитие тиреотоксикоза возможно не только при аутоиммунном воспалении в щитовидной железе, но и при инфекционном ее повреждении, когда разивается подострый гранулематозный тиреоидит. Считается, что причиной подострого гранулематозного тиреоидита является вирусная инфекция. Предполагают, что возбудителями могут быть вирус Коксаки, аденовирусы, вирус эпидемического паротита, ECHO-вирусы, вирусы гриппа и вирус Эпштейна–Барр. Существует генетическая предрасположенность к подострому гранулематозному тиреоидиту, поскольку заболеваемость выше у лиц с антигеном HLA-Bw35. Для продромального периода (продолжается несколько недель) характерны миалгия, субфебрильная температура, общее плохое самочувствие, ларингит, иногда дисфагия. Синдром тиреотоксикоза возникает у 50% больных и появляется в стадии выраженных клинических проявлений, к которым относится боль на одной стороне передней поверхности шеи, обычно иррадиирующая в ухо или нижнюю челюсть с той же стороны.
Другие причины тиреотоксикоза
Медикаментозный тиреотоксикоз — частая причина тиреотоксикоза. Нередко врач назначает чрезмерные дозы гормонов; в других случаях больные тайком принимают излишние количества гормонов, иногда с целью похудеть.
T4— и T3-секретирующая тератома яичника (яичниковая струма) и крупные гормонально-активные метастазы фолликулярного рака щитовидной железы — очень редкие причины тиреотоксикоза.
Клиническая картина при синдроме тиреотоксикоза
Сердечно-сосудистая система. Наиболее важным органом-мишенью при нарушениях функции щитовидной железы является сердце. В 1899 г. R. Kraus ввел термин «тиреотоксическое сердце», под которым понимается симптомокомплекс нарушений деятельности сердечно-сосудистой системы, вызванных токсическим действием избытка тиреоидных гормонов, характеризующимся развитием гиперфункции, гипертрофии, дистрофии, кардиосклероза и сердечной недостаточности.
Патогенез сердечно-сосудистых нарушений при тиреотоксикозе связан со способностью ТГ непосредственно связываться с кардиомиоцитами, оказывая положительный инотропный эффект. Кроме того, повышая чувствительность и экспрессию адренорецепторов, тиреоидные гормоны обуславливают значительные изменения гемодинамики и развитие острой патологии сердца, особенно у больных с ишемической болезнью сердца. Происходит увеличение ЧСС, повышение ударного объема (УО) и минутного объема (МО), ускорение кровотока, снижение общего и периферического сопротивления сосудов (ОПСС), изменение артериального давления. Систолическое давление умеренно нарастает, диастолическое остается нормальным или пониженным, вследствие чего увеличивается пульсовое давление. Помимо всего перечисленного тиреотоксикоз сопровождается увеличением объема циркулирующей крови (ОЦК) и эритроцитарной массы. Причиной увеличения ОЦК является изменение сывороточного уровня эритропоэтина в соответствии с изменением сывороточного уровня тироксина, что приводит к увеличению массы эритроцитов. В результате увеличения минутного объема и массы циркулирующей крови, с одной стороны, и снижения периферического сопротивления, с другой, увеличиваются пульсовое давление и нагрузка на сердце в диастолу.
Основными клиническими проявлениями патологии сердца при тиреотоксикозе являются синусовая тахикардия, мерцание предсердий (МП), сердечная недостаточность и метаболическая форма стенокардии. В случае наличия у пациента ишемической болезни сердца (ИБС), гипертонической болезни, пороков сердца тиреотоксикоз лишь ускорит возникновение аритмий. Существует прямая зависимость МП от степени тяжести и длительности заболевания.
Основной особенностью синусовой тахикардии является то, что она не исчезает во время сна и незначительная физическая нагрузка резко увеличивает частоту сердечных сокращений. В редких случаях встречается синусовая брадикардия. Это может быть связано с врожденными изменениями либо с истощением функции синусового узла с развитием синдрома его слабости.
Мерцание предсердий встречается в 10–22% случаев, причем частота этой патологии увеличивается с возрастом. В начале заболевания мерцание предсердий носит пароксизмальный характер, а с прогрессированием тиреотоксикоза может перейти в постоянную форму. У больных молодого возраста без сопутствующей сердечно-сосудистой патологии после субтотальной резекции щитовидной железы или успешной тиреостатической терапии происходит восстановление синусового ритма. В патогенезе мерцания предсердий важную роль играет нарушение электролитного баланса, точнее, снижение уровня внутриклеточного калия в миокарде, а также истощение номотропной функции синусового узла, что приводит к его истощению и переходу на патологический ритм.
Для тиреотоксикоза более характерны предсердные нарушения ритма, а появление желудочковых аритмий характерно лишь для тяжелой формы. Это может быть связано с более высокой чувствительностью предсердий к аритмогенному действию ТТГ по сравнению с желудочками, так как плотность бета-адренорецепторов в ткани предсердий преобладает. Как правило, желудочковые аритмии встречаются при сочетании тиреотоксикоза с сердечно-сосудистыми заболеваниями. При наступлении стойкого эутиреоза они сохраняются [5].
Опорно-двигательный аппарат. Усиление катаболизма приводит к слабости и атрофии мышц (тиреотоксическая миопатия). Больные выглядят истощенными. Мышечная слабость проявляется при ходьбе, подъеме в гору, вставании с колен или поднятии тяжестей. В редких случаях встречается преходящий тиреотоксический паралич, длящийся от нескольких минут до нескольких суток.
Повышенный уровень тиреоидных гормонов приводит к отрицательному минеральному балансу с потерей кальция, что проявляется усиленной резорбцией кости и сниженным кишечным всасыванием этого минерала. Резорбция костной ткани преобладает над ее образованием, поэтому концентрация кальция в моче повышена.
У больных гипертиреозом обнаруживаются низкие уровни метаболита витамина D-1,25(ОН)2D, иногда гиперкальциемия и снижение уровня паратгормона в сыворотке. Клинически все эти нарушения приводят к развитию диффузного остеопороза. Возможны боли в костях, патологические переломы, коллапс позвонков, формирование кифоза. Артропатия при тиреотоксикозе развивается редко, по типу гипертрофической остеоартропатии с утолщением фаланг пальцев и периостальными реакциями.
Нервная система. Поражение нервной системы при тиреотоксикозе возникает практически всегда, поэтому раньше его называли «нейротиреозом» или «тиреоневрозом». В патологический процесс вовлекаются центральная нервная система, периферические нервы и мышцы.
Воздействие избытка тиреоидных гормонов в первую очередь приводит к развитию симптоматики неврастенического характера. Типичны жалобы на повышенную возбудимость, беспокойство, раздражительность, навязчивые страхи, бессонницу, отмечается изменение поведения — суетливость, плаксивость, избыточная моторная активность, потеря способности концентрировать внимание (больной резко переключается с одной мысли на другую), эмоциональная неустойчивость с быстрой сменой настроения от ажитации до депрессии. Истинные психозы редки. Синдром заторможенности и депрессии, названный «апатичным тиреотоксикозом», обычно возникает у пожилых больных.
Фобические проявления весьма характерны для тиреотоксикоза. Часто возникает кардиофобия, клаустрофобия, социофобия.
В ответ на физическую и эмоциональную нагрузку возникают панические атаки, проявляющиеся резким учащением пульса, повышением артериального давления, побледнением кожи, сухостью во рту, ознобоподобным дрожанием, страхом смерти.
Невротические симптомы при тиреотоксикозе неспецифичны, а по мере развития и утяжеления заболевания угасают, сменяясь тяжелыми органными поражениями.
Тремор — ранний симптом тиреотоксикоза. Этот гиперкинез сохраняется и в покое, и при движениях, причем эмоциональная провокация усиливает его выраженность. Тремор захватывает руки (симптом Мари — тремор пальцев вытянутых рук), веки, язык, а иногда и все тело («симптом телеграфного столба»).
По мере утяжеления заболевания прогрессируют быстрая утомляемость, мышечная слабость, диффузное похудение, атрофия мышц. У некоторых больных мышечная слабость достигает крайней степени тяжести и даже приводит к смерти. Исключительно редко при тяжелом тиреотоксикозе могут внезапно возникнуть приступы генерализованной мышечной слабости (периодический тиреотоксический гипокалиемический паралич), захватывающей мышцы туловища и конечностей, в том числе и дыхательные мышцы. В некоторых случаях параличу предшествуют приступы слабости в ногах, парестезии, патологическая утомляемость мышц. Паралич развивается бурно. Такие приступы иногда могут быть единственным проявлением тиреотоксикоза. При электромиографии у больных с периодическим параличом выявляются полифазия, уменьшение потенциалов действия, наличие спонтанной активности мышечных волокон и фасцикуляций.
Хроническая тиреотоксическая миопатия возникает при длительном течении тиреотоксикоза, характеризуется прогрессирующей слабостью и утомляемостью в проксимальных группах мышц конечностей, чаще ног. Отмечаются затруднения при подъеме по лестнице, вставании со стула, расчесывании волос. Постепенно развивается симметричная гипотрофия мышц проксимальных отделов конечностей.
Тиреотоксический экзофтальм. Тиреотоксический экзофтальм встречается всегда на фоне тиреотоксикоза, чаще у женщин. Глазная щель у таких больных распахнута, хотя экзофтальма при этом нет, либо он не превышает 2 мм. Увеличение глазной щели происходит за счет ретракции верхнего века. Могут быть обнаружены и другие симптомы: при взгляде прямо иногда видна полоска склеры между верхним веком и радужкой (симптом Дальримпля). При взгляде вниз опускание верхнего века отстает от движения глазного яблока (симптом Грефе). Эти симптомы обусловлены повышением тонуса гладких мышц, поднимающих верхнее веко. Характерно редкое мигание (симптом Штелльвага), нежный тремор век при их смыкании, но веки смыкаются полностью. Объем движений экстраокулярных мышц не нарушен, глазное дно остается нормальным, функции глаза не страдают. Репозиция глаза не затруднена. Использование инструментальных методов исследования, включая компьютерную томографию и ядерно-магнитный резонанс, доказывает отсутствие изменений в мягких тканях орбиты. Описанные симптомы исчезают на фоне медикаментозной коррекции дисфункции щитовидной железы [6].
Глазные симптомы тиреотоксикоза необходимо отличать от самостоятельного заболевания эндокринной офтальмопатии.
Эндокринная офтальмопатия (Грейвса) — это заболевание связано с поражением периорбитальных тканей аутоиммунного генеза, которое в 95% случаев сочетается с аутоиммунными заболеваниями щитовидной железы. В его основе лежит лимфоцитарная инфильтрация всех образований глазницы и ретроорбитальный отек. Основной симптом офтальмопатии Грейвса — экзофтальм. Отек и фиброз глазодвигательных мышц приводят к ограничению подвижности глазного яблока и диплопии. Больные жалуются на резь в глазах, светобоязнь, слезотечение. Из-за несмыкания век роговица высыхает и может изъязвляться. Сдавление зрительного нерва и кератит могут привести к слепоте.
Пищеварительная система. Потребление пищи увеличивается, у некоторых больных возникает неутолимый аппетит. Несмотря на это, больные обычно худые. Из-за усиления перистальтики стул частый, но понос бывает редко.
Половая система. Тиреотоксикоз у женщин снижает фертильность и может вызвать олигоменорею. У мужчин подавляется сперматогенез, изредка снижается потенция. Иногда отмечается гинекомастия, обусловленная ускоренным периферическим превращением андрогенов в эстрогены (несмотря на высокий уровень тестостерона). Тиреоидные гормоны увеличивают концентрацию глобулина, связывающего половые гормоны, и тем самым повышают общее содержание тестостерона и эстрадиола; в то же время уровни лютеинизирующего гормона (ЛГ) и фолликулостимулирующего гормона (ФСГ) в сыворотке могут быть как повышенными, так и нормальными.
Обмен веществ. Больные обычно худые. Для пожилых характерна анорексия. Напротив, у некоторых молодых больных аппетит повышен, поэтому они прибавляют в весе. Поскольку тиреоидные гормоны усиливают теплопродукцию, усиливается и теплоотдача за счет потоотделения, что приводит к легкой полидипсии. Многие плохо переносят тепло. У больных с инсулинозависимым сахарным диабетом при тиреотоксикозе возрастает потребность в инсулине.
Щитовидная железа обычно увеличена. Размеры и консистенция зоба зависят от причины тиреотоксикоза. В гиперфункционирующей железе усиливается кровоток, что обуславливает появление местного сосудистого шума.
Тиреотоксический криз представляет собой резкое обострение всех симптомов тиреотоксикоза, являясь тяжелым осложнением основного заболевания, сопровождающегося гиперфункцией щитовидной железы (в клинической практике это, как правило, токсический зоб). Развитию криза способствуют следующие факторы:
Патогенез криза заключается в чрезмерном поступлении в кровь тиреоидных гормонов и тяжелом токсическом поражении сердечно-сосудистой системы, печени, нервной системы и надпочечников. В клинической картине характерно резкое возбуждение (вплоть до психоза с бредом и галлюцинациями), которое затем сменяется адинамией, сонливостью, мышечной слабостью, апатией. При осмотре: лицо резко гиперемировано; глаза широко раскрыты (выраженный экзофтальм), мигание редкое; профузная потливость, в дальнейшем сменяющаяся сухостью кожи вследствие выраженного обезвоживания; кожа горячая, гиперемированная; высокая температура тела (до 41–42 °C).
Высокое систолическое артериальное давление (АД), диастолическое АД значительно снижено, при далеко зашедшем кризе систолическое АД резко снижается, возможно развитие острой сердечно-сосудистой недостаточности; тахикардия до 200 ударов в минуту переходит в мерцание предсердий; усиливаются диспептические расстройства: жажда, тошнота, рвота, жидкий стул. Возможны увеличение печени и развитие желтухи. Дальнейшее прогрессирование криза ведет к потере ориентации, симптомам острой надпочечниковой недостаточности. Клинические симптомы криза чаще нарастают в течение нескольких часов. В крови ТТГ может не определяться, уровень же T4 и T3 очень высокий. Наблюдается гипергликемия, возрастают значения мочевины, азота, изменяется кислотно-основное состояние и электролитный состав крови — уровень калия повышен, натрия — падает. Характерен лейкоцитоз с нейтрофильным сдвигом влево.
Диагностика
При подозрении на тиреотоксикоз обследование включает два этапа: оценку функции щитовидной железы и выяснение причины повышения тиреоидных гормонов.
Оценка функции щитовидной железы
1. Общий T4 и свободный T4 повышены почти у всех больных с тиреотоксикозом.
2. Общий T3 и свободный T3 также повышены. Менее чем у 5% больных повышен только общий T3, тогда как общий T4 остается нормальным; такие состояния называют T3-тиреотоксикозом.
3. Базальный уровень ТТГ сильно снижен, либо ТТГ не определяется. Проба с тиреолиберином необязательна. Базальный уровень ТТГ снижен у 2% пожилых людей с эутиреозом. Нормальный или увеличенный базальный уровень ТТГ на фоне повышенных уровней общего T4 или общего T3 указывает на тиреотоксикоз, вызванный избытком ТТГ.
4. Тиреоглобулин. Повышение уровня тиреоглобулина в сыворотке крови выявляется при различных формах тиреотоксикоза: диффузном токсическом зобе, подостром и аутоиммунном тиреоидите, многоузловом токсическом и нетоксическом зобе, эндемическом зобе, раке щитовидной железы и его метастазах. Для медуллярного рака щитовидной железы характерно нормальное или даже сниженное содержание тиреоглобулина в сыворотке крови. При тиреоидитах концентрация тиреоглобулина в сыворотке крови может не соответствовать степени клинических симптомов тиреотоксикоза.
Современные лабораторные методы позволяют диагностировать два варианта тиреотоксикоза, которые очень часто являются стадиями одного процесса:
5. Поглощение радиоактивного йода (I123 или I131) щитовидной железой. Для оценки функции щитовидной железы важен тест на поглощение небольшой дозы радиоактивного йода в течение 24 ч. Спустя 24 часа после приема внутрь дозы I123 или I131 измеряется захват изотопа щитовидной железой и затем выражается в процентном соотношении. Необходимо учитывать, что поглощение радиоактивного йода существенно зависит от содержания йода в пище и в окружающей среде.
Состояние йодного пула пациента по-разному отражается на результатах измерения поглощения радиоактивного йода при различных заболеваниях щитовидной железы. Гипертироксинемия с высоким захватом радиоактивного йода характерна для токсического зоба. Причин для гипертироксинемии на фоне низкой величины захвата радиоактивного йода множество: избыток йода в организме, тиреоидит, прием тиреоидного гормона, эктопическая выработка тиреоидного гормона. Поэтому при обнаружении высокого содержания тиреоидных гормонов в крови на фоне низкого захвата I123 или I131 необходимо провести дифференциальную диагностику заболеваний (табл. 2) [7].
6. Радионуклидное сканирование. Функциональное состояние щитовидной железы можно определить в тесте с захватом радиофармпрепарата (радиоактивного йода или технеция пертехнетата). При использовании изотопа йода области железы, которые захватывают йод, видны на сцинтиграмме. Нефункционирующие области не визуализируются и называются «холодными».
7. Супрессивные пробы с T3 или T4. При тиреотоксикозе поглощение радиоактивного йода щитовидной железой под влиянием экзогенных тиреоидных гормонов (3 мг левотироксина однократно внутрь либо по 75 мкг/сут лиотиронина внутрь в течение 8 сут) не уменьшается. В последнее время эту пробу используют редко, поскольку разработаны высокочувствительные методы определения ТТГ и методы сцинтиграфии щитовидной железы. Проба противопоказана при заболеваниях сердца и пожилым больным.
8. Ультразвуковое исследование (УЗИ), или эхография, или ультрасонография. Этот метод информативен и значительно помогает в диагностике аутоиммунного тиреоидита, в меньшей степени — диффузного токсического зоба.
Установление причины тиреотоксикоза
Дифференциальная диагностика заболеваний, сопровождающихся тиреотоксикозом
Из всех причин, ведущих к развитию тиреотоксикоза, наиболее актуальными (в силу своей распространенности) являются диффузный токсический зоб и многоузловой токсический зоб. Очень часто причиной неудачного лечения токсического зоба являются как раз ошибки в дифференциальной диагностике болезни Грейвса и многоузлового токсического зоба, ввиду того, что методы лечения этих двух заболеваний различаются. Поэтому, в том случае, если наличие у пациента тиреотоксикоза было подтверждено при гормональном исследовании, в большинстве случаев приходится дифференцировать болезнь Грейвса и функциональную автономию щитовидной железы (узловой и многоузловой токсический зоб).
При обоих вариантах токсического зоба клиника в первую очередь определяется синдромом тиреотоксикоза. При проведении дифференциального диагноза необходимо учитывать возрастную особенность: у молодых людей, у которых, как правило, речь идет о болезни Грейвса, в большинстве случаев имеет место развернутая классическая клиническая картина тиреотоксикоза, тогда как у пожилых пациентов, у которых в нашем регионе чаще встречается многоузловой токсический зоб, нередко имеет место олиго- и даже моносимптомное течение тиреотоксикоза. Например, единственным его проявлением могут быть суправентрикулярные аритмии, которые долго связываются с ИБС, или необъяснимый субфебрилитет. В большинстве случаев уже по данным анамнеза, осмотра и клинической картины возможно поставить правильный диагноз. Молодой возраст пациента, относительно короткий анамнез заболевания (до года), диффузное увеличение щитовидной железы и выраженная эндокринная офтальмопатия — характерные признаки болезни Грейвса. В противоположность этому пациенты с многоузловым токсическим зобом могут указывать на то, что много лет или даже десятилетий назад у них обнаруживался узловой или диффузный зоб без нарушения функции щитовидной железы.
Сцинтиграфия щитовидной железы: для болезни Грейвса характерно диффузное повышение захвата радиофармпрепарата, при функциональной автономии выявляются «горячие» узлы либо чередование зон повышенного и пониженного накопления. Нередко оказывается, что в многоузловом зобе наиболее крупные узлы, выявленные при УЗИ, по данным сцинтиграфии оказываются «холодными» или «теплыми», а тиреотоксикоз развивается в результате гиперфункционирования ткани, окружающей узлы.
Дифференциальная диагностика токсического зоба и тиреоидитов не вызывает особых затруднений. При подостром гранулематозном тиреоидите ведущими симтомами являются: недомогание, лихорадка, боль в области щитовидной железы. Боль иррадиирует в уши, при глотании или поворотах головы усиливается. Щитовидная железа при пальпации чрезвычайно болезненная, очень плотная, узловатая. Воспалительный процесс обычно начинается в одной из долей щитовидной железы и постепенно захватывает другую долю. Скорость оседания эритроцитов (СОЭ) повышена, антитиреоидные аутоантитела, как правило, не выявляются, поглощение радиоактивного йода щитовидной железой резко снижено.
Транзиторные аутоиммунные тиреоидиты (подострые лимфоцитарные тиреоидиты) — выяснение в анамнезе родов, аборта, употребления препаратов интерферона. Тиреотоксическая (начальная) стадия подострого послеродового тиреоидита продолжается 4–12 недель, сменяясь гипотиреоидной стадией длительностью несколько месяцев. Сцинтиграфия щитовидной железы: для тиреотоксической стадии всех трех видов транзиторных тиреоидитов характерно снижение накопления радиофармпрепарата. Ультразвуковое исследование выявляет снижение эхогенности паренхимы.
Острый психоз. Вообще психоз — это болезненное расстройство психики, проявляющееся целиком или преимущественно неадекватным отражением реального мира с нарушением поведения, изменением различных сторон психической деятельности, обычно с возникновением не свойственных нормальной психике явлений (галлюцинации, бред, психомоторные, аффективные расстройства и др.). Токсическое действие тиреоидных гормонов способно вызвать острый симптоматический психоз (т. е. как одно из проявлений общего неинфекционного заболевания, инфекции и интоксикации). Почти у трети больных, госпитализированных с острым психозом, общий T4 и свободный T4 повышены. У половины больных с повышенным уровнем T4 увеличен и уровень T3. Через 1–2 нед эти показатели нормализуются без лечения антитиреоидными средствами. Предполагают, что увеличение уровней тиреоидных гормонов вызвано выбросом ТТГ. Однако уровень ТТГ при первичном обследовании госпитализированных больных с психозом обычно снижен или находится на нижней границе нормы. Вероятно, уровень ТТГ может повышаться на ранней стадии психоза (до госпитализации). Действительно, у некоторых больных с пристрастием к амфетаминам, госпитализированных с острым психозом, находят недостаточное снижение уровня ТТГ на фоне повышенного уровня T4.
Лечение при синдроме тиреотоксикоза
Лечение тиреотоксикоза зависит от причин, его вызвавших.
Токсический зоб
Методы лечения болезни Грейвса и различных клинических вариантов функциональной автономии щитовидной железы отличаются. Главное отличие заключается в том, что в случае функциональной автономии щитовидной железы на фоне тиреостатической терапии невозможно достижение стойкой ремиссии тиреотоксикоза; после отмены тиреостатиков он закономерно развивается вновь. Таким образом, лечение функциональной автономии заключается в хирургическом удалении щитовидной железы или ее деструкции при помощи радиоактивного йода-131. Это связано с тем, что тиреостатической терапией полной ремиссии тиреотоксикоза добиться не удается, после отмены препарата все симптомы возвращаются. В случае болезни Грейвса у отдельных групп пациентов возможна стойкая ремиссия при проведении консервативной терапии.
Длительную (18–24 месяца) тиреостатическую терапию, как базовый метод лечения болезни Грейвса, можно планировать только у пациентов с небольшим увеличением щитовидной железы, при отсутствии в ней клинически значимых узловых образований. В случае развития рецидива после одного курса тиреостатической терапии назначение второго курса бесперспективно.
Тиреостатическая терапия
Тиамазол (Тирозол®). Антитиреоидный препарат, нарушающий синтез гормонов щитовидной железы за счет блокирования пероксидазы, участвующей в йодировании тирозина, снижает внутреннюю секрецию Т4. В нашей стране и в странах Европы наиболее популярны препараты тиамазола. Тиамазол снижает основной обмен, ускоряет выведение из щитовидной железы йодидов, повышает реципрокную активацию синтеза и выделения гипофизом ТТГ, что сопровождается некоторой гиперплазией щитовидной железы. Он не влияет на тиреотоксикоз, развившийся вследствие высвобождения гормонов после разрушения клеток щитовидной железы (при тиреоидите).
Продолжительность действия однократно принятой дозы Тирозола® составляет почти 24 часа, поэтому всю суточную дозу назначают в один прием или разделяют на две-три разовые дозы. Тирозол® представлен в двух дозировках — 10 мг и 5 мг тиамазола в одной таблетке. Дозировка Тирозола® 10 мг позволяет уменьшить в два раза количество таблеток, принимаемых пациентом, и, соответственно, повысить уровень комплаентности пациента.
Пропилтиоурацил. Блокирует тиреоидную пероксидазу и угнетает превращение ионизированного йода в активную форму (элементарный йод). Нарушает йодирование тирозиновых остатков молекулы тиреоглобулина с образованием моно- и дийодтирозина и, далее, три- и тетрайодтиронина (тироксина). Экстратиреоидное действие заключается в торможении периферической трансформации тетрайодтиронина в трийодтиронин. Устраняет или ослабляет тиреотоксикоз. Обладает зобогенным эффектом (увеличение размеров щитовидной железы), обусловленным повышением секреции тиреотропного гормона гипофиза в ответ на понижение концентрации гормонов щитовидной железы в крови. Средняя суточная дозировка пропилтиоурацила составляет 300–600 мг/сут. Препарат принимают дробно, каждые 8 часов. ПТУ накапливается в щитовидной железе. Показано, что дробный прием ПТУ гораздо эффективнее однократного приема всей суточной дозы. ПТУ обладает менее продолжительным действием, чем тиамазол.
Для длительной терапии болезни Грейвса наиболее часто используется схема «блокируй и замещай» (антитиреоидный препарат блокирует активность щитовидной железы, левотироксин предупреждает развитие гипотиреоза). Она не имеет преимуществ перед монотерапией тиамазолом в плане частоты развития рецидивов, но за счет использования больших доз тиростатика позволяет более надежно поддерживать эутиреоз; в случае монотерапии дозу препарата очень часто приходится изменять то в одну, то в другую сторону.
При тиреотоксикозе средней тяжести сначала обычно назначается около 30 мг тиамазола (Тирозол®). На этом фоне (примерно через 4 недели) в большинстве случаев удается достигнуть эутиреоз, о чем будет свидетельствовать нормализация уровня свободного T4 крови (уровень ТТГ еще долго будет оставаться низким). Начиная с этого момента, доза тиамазола постепенно снижается до поддерживающей (10–15 мг) и к лечению добавляется левотироксин (Эутирокс®) в дозе 50–75 мкг в сутки. Указанную терапию под периодическим контролем уровня ТТГ и свободного Т4 пациент получает 18–24 месяца, после чего она отменяется. В случае развития рецидива после курса тиростатической терапии пациенту показано радикальное лечение: оперативное вмешательство или терапия радиоактивным йодом.
Бета-адреноблокаторы
Пропранолол быстро улучшает состояние больных, блокируя бета-адренорецепторы. Пропранолол несколько снижает и уровень T3, тормозя периферическое превращение T4 в T3. Этот эффект пропранолола, по-видимому, не опосредуется блокадой бета-адренорецепторов. Обычная доза пропранолола — 20–40 мг внутрь каждые 4–8 ч. Дозу подбирают так, чтобы снизить ЧСС в покое до 70–90 мин–1. По мере исчезновения симптомов тиреотоксикоза дозу пропранолола уменьшают, а по достижении эутиреоза препарат отменяют.
Бета-адреноблокаторы устраняют тахикардию, потливость, тремор и тревожность. Поэтому прием бета-адреноблокаторов затрудняет диагностику тиреотоксикоза.
Другие бета-адреноблокаторы не более эффективны, чем пропранолол. Селективные бета1-адреноблокаторы (метопролол) не снижают уровень T3.
Бета-адреноблокаторы особенно показаны при тахикардии даже на фоне сердечной недостаточности при условии, что тахикардия обусловлена тиреотоксикозом, а сердечная недостаточность — тахикардией. Относительное противопоказание к применению пропранолола — хроническая обструктивная болезнь легких.
Йодиды
Насыщенный раствор калия йодида в дозе 250 мг 2 раза в сутки оказывает лечебное действие у большинства больных, но примерно через 10 сут лечение обычно становится неэффективным (феномен «ускользания»). Калия йодид используют в основном для подготовки больных к операциям на щитовидной железе, так как йод вызывает уплотнение железы и уменьшает ее кровоснабжение. Калия йодид очень редко применяют как средство выбора при длительном лечении тиреотоксикоза.
В настоящее время все больше специалистов во всем мире склоняются к тому, что целью радикального лечения болезни Грейвса является стойкий гипотиреоз, который достигается почти полным оперативным удалением щитовидной железы (предельно субтотальная резекция) или введением достаточных для этого доз I131, после чего пациенту назначается заместительная терапия левотироксином. Крайне нежелательным следствием более экономных резекций щитовидной железы являются многочисленные случаи послеоперационных рецидивов тиреотоксикоза.
В связи с этим важно понимать, что патогенез тиреотоксикоза при болезни Грейвса преимущественно связан не с большим объемом гиперфункционирующей ткани щитовидной железы (она может быть вообще не увеличена), а с циркуляцией стимулирующих щитовидную железу антител, которые продуцируются лимфоцитами. Таким образом, при удалении во время операции по поводу болезни Грейвса не всей щитовидной железы в организме оставляется «мишень» для антител к рецептору ТТГ, которые даже после полного удаления щитовидной железы могут продолжать циркулировать у пациента на протяжении всей жизни. То же самое относится и к лечению болезни Грейвса радиоактивным I131.
Наряду с этим современные препараты левотироксина позволяют поддерживать у пациентов с гипотиреозом качество жизни, которое мало отличается от такового у здоровых людей. Так, препарат левотироксина Эутирокс® представлен в шести самых необходимых дозировках: 25, 50, 75, 100, 125 и 150 мкг левотироксина. Широкий спектр дозировок позволяет упростить подбор необходимой дозы левотироксина и избежать необходимости дробить таблетку для получения необходимой дозировки. Таким образом достигается высокая точность дозирования и, как следствие, оптимальный уровень компенсации гипотиреоза. Также отсутствие необходимости дробить таблетки позволяет повысить комплаентность пациентов и качество их жизни. Это подтверждает не только клиническая практика, но и данные многих исследований, прицельно изучавших этот вопрос.
При условии ежедневного приема заместительной дозы левотироксина для пациента практически отсутствуют какие-либо ограничения; женщины могут планировать беременность и рожать, не опасаясь развития рецидива тиреотоксикоза во время беременности или (достаточно часто) после родов. Очевидно, что в прошлом, когда, собственно, и сложились подходы к лечению болезни Грейвса, подразумевающие более экономные резекции щитовидной железы, гипотиреоз закономерно рассматривался как неблагоприятный исход операции, поскольку терапия экстрактами щитовидной железы животных (тиреоидин) не могла обеспечить должную компенсацию гипотиреоза.
К очевидным преимуществам терапии радиоактивным йодом относятся:
Единственные противопоказания: беременность и грудное вскармливание [4].
Лечение тиреотоксического криза. Начинается с введения тиреостатических препаратов. Начальная доза тиамазола — 30–40 мг per os. При невозможности проглотить препарат — введение через зонд. Эффективным является внутривенное капельное введение 1% раствора Люголя, основанного на йодиде натрия (100–150 капель в 1000 мл 5% раствора глюкозы), либо по 10–15 капель каждые 8 часов внутрь.
Для борьбы с надпочечниковой недостаточностью применяют глюкокортикоидные препараты. Гидрокортизон вводится внутривенно капельно по 50–100 мг 3–4 раза в сутки в сочетании с большими дозами аскорбиновой кислоты. Рекомендовано назначение бета-адреноблокаторов в большой дозе (10–30 мг 4 раза в сутки внутрь) или внутривенно 0,1% раствор пропранолола, начиная с 1,0 мл под контролем пульса и артериального давления. Отменяют их постепенно. Внутрь назначается резерпин 0,1–0,25 мг 3–4 раза в сутки. При выраженных микроциркуляторных нарушениях — Реополиглюкин, Гемодез, Плазма. Для борьбы с дегидратацией назначают 1–2 л 5% раствора глюкозы, физиологические растворы. В капельницу добавляются витамины (С, B1, B2, B6).
Лечение транзиторных аутоиммунных тиреоидитов в тиреотоксическую стадию: назначение тиреостатиков не показано, так как гиперфункции щитовидной железы нет. При выраженной сердечно-сосудистой симптоматике назначают бета-адреноблокаторы.
При беременности никогда не применяют I131, так как он проходит через плаценту, накапливается в щитовидной железе плода (начиная с 10-й недели беременности) и вызывает кретинизм у ребенка.
При беременности препаратом выбора считается пропилтиоурацил, но может использоваться и тиамазол (Тирозол®) в минимально эффективной дозе. Дополнительный прием левотироксина (схема «блокируй и замещай») не показан, т. к. это приводит к увеличению потребности в тиреостатике.
Если необходима субтотальная резекция щитовидной железы, то ее лучше делать в I или во II триместрах, поскольку любые хирургические вмешательства в III триместре могут вызвать преждевременные роды.
При правильном лечении тиреотоксикоза беременность заканчивается рождением здорового ребенка в 80–90% случаев. Частота преждевременных родов и самопроизвольных абортов такая же, как в отсутствие тиреотоксикоза. ЃЎ
Литература
В. В. Смирнов, доктор медицинских наук, профессор
Н. В. Маказан

