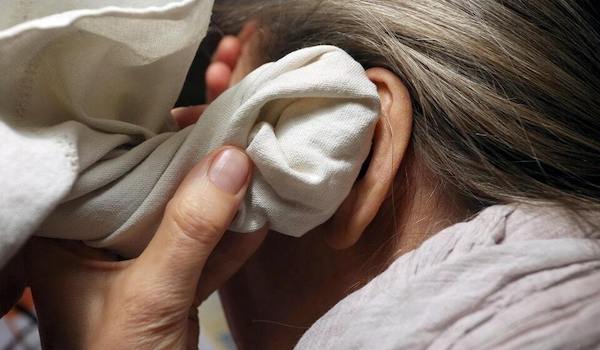
болит ухо во время еды
Отоларинголог рассказала о течении отита у взрослых
Воспалительные процессы в разных отделах уха приводят к раздражению нервов, отеку и сильной боли. Лечение отита нужно начать как можно быстрее, в противном случае могут быть серьезные последствия.
АЛЕНА ПАРЕЦКАЯ
Врач-патофизиолог, иммунолог, член
Санкт-Петербургского общества патофизиологов
СВЕТЛАНА КОМАРОВА
Врач-отоларинголог, заместитель
главного врача по КЭР в «СМ-Клиника»
Острая боль в ухе – одно из самых мучительных ощущений. Многие пациенты сравнивают ее силу с зубной болью и тяжелыми травмами, а женщины – с процессом родов. Чаще всего ухо болит из-за отита.
Что нужно знать об отите у взрослых
Что такое отит
Отит – это общее название для воспалительных процессов в области уха. Воспаление может быть острым либо хроническим, затрагивая различные отделы уха.
Если воспаление локализовано в ушное раковине и слуховом проходе до границы барабанной перепонки – это наружный отит, воспаление в барабанной полости – средний отит, если затрагивается область улитки, внутренняя часть уха – это внутренний отит или лабиринтит.
Эти патологии крайне болезненны, сопровождаются лихорадкой, нарушениями слуха, выделениями из наружного прохода. Кроме того, без лечения отиты могут угрожать тяжелыми осложнениями – тугоухостью или полной глухотой, парезом в области лицевого нерва, поражением костей или мозга.
Причины отита у взрослых
Наиболее частой причиной наружного отита являются травмы, инфекции кожи и подлежащих тканей в области слухового прохода. Возможна и химическая травма уха, раздражение и воспаление из-за серных пробок, попадания в ухо воды, образования фурункулов.
Средний отит – самая частая форма болезни. Он обычно провоцируется бактериальными инфекциями, реже – вирусами, патогенными грибками, а также микст-инфекцией. Наиболее частые возбудители:
Факторами риска, повышающими вероятность отита, является шмыганье носом, избыток слизи в носоглотке. перепад давления при нырянии, погружении на глубину. Нередко средний отит становится осложнением простуды, ЛОР-патологий (аденоидит, тонзиллит, фарингит, ринит). Риск выше у людей с имунодефицитами.
Симптомы отита у взрослых
При наружном отите самыми частыми жалобами будут:
При хронической форме может возникать мезотимпанит – воспаление локализуется в зоне евстахиевой трубы и нижней, средней части барабанной полости. В перепонке формируется отверстие, но сама перепонка натянута.
Лечение отита у взрослых
Диагностика
Диагноз можно заподозрить на основании типичных жалоб, но врач подробно будет расспрашивать – где и как болит ухо, нажмет на козелок, потянет мочку уха вниз, чтоб определить, есть ли боль. Кроме того, оториноларинголог проведет осмотр уха с использованием приборов и подсветки, чтобы прицельно осмотреть слуховой проход, барабанную перепонку, понять, есть ли в ней гной и перфорация. Чтобы определить чувствительность к антибиотикам, выполняется посев на флору. Также врач может назначить:
Современные методы лечения
Мы попросили рассказать о том, как сегодня лечат отиты у взрослых врача-оториноларинголога Светлану Комарову. По ее словам, медикаментозная терапия может включать:
При осложненном течении отита или не эффективности консервативной терапии показано хирургическое лечение (миринготомия, шунтирование барабанной полости, радикальная операция на среднем ухе), направленное на санацию очага инфекции, восстановление слуха, профилактику рецидивов.
Какие антибиотики эффективны при отите?
– Системная антибактериальная терапия показана во всех случаях среднетяжелого и тяжелого течения острого среднего отита, – говорит врач-оториноларинголог Светлана Ковалева, – а также у пациентов с иммунодефицитными состояниями. При легком течении отита (отсутствии выраженных симптомов интоксикации, болевого синдрома, гипертермии до 38 °С) от назначения антибиотиков можно воздержаться. Однако при отсутствии положительной динамики в течение 48 часов следует прибегнуть к антибиотикотерапии.
При отите назначаются антибиотики широкого спектра действия, эффективные в отношении типичных возбудителей: Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis, Streptococcus pyogenes, Staphylococcus aureus.
Препаратом выбора является Амоксициллин.
При легком и среднетяжелом течении показано пероральное применение антибиотиков. При тяжелом и осложненном течении отита начинают с внутривенного или внутримышечного введения препарата, а далее продолжают лечение перорально.
Самостоятельно применять антибиотики не стоит, необходимо проконсультироваться с врачом-оториноларингологом. Отит может быть вызван грибковой флорой или герпетической инфекцией. Применение антибиотиков в данном случае может усугубить течение заболевания.
Профилактика отита у взрослых в домашних условиях
Для профилактики отита необходимо избегать переохлаждений, мыть руки после улицы, орошать слизистую носа морской водой после посещения мест с большим скоплением народа, заниматься закаливанием организма, спортом, ежедневно употреблять свежие фрукты, овощи, кисломолочные продукты.
Если так случилось, что вы заболели и стал беспокоить насморк, то сморкаться нужно крайне осторожно, при этом освобождать только одну ноздрю, иначе выделения из носа могут попасть через слуховую трубу в ухо и спровоцировать отит.
Необходимо соблюдать правильную гигиену ушей. Не рекомендуется использовать ватные палочки – ими в ухо можно занести бактериальную или грибковую инфекцию. Для гигиены ушей применяйте капли, состоящие из комбинации поверхностно-активных веществ (Аллантоин, Бензетоина хлорид) очищающих, увлажняющих и защищающих кожу наружного слухового прохода.
Популярные вопросы и ответы
Мы обсудили риски осложнений отитов и возможности их лечения при помощи народных методов терапии с ЛОР-врачом Светланой Ковалевой.
Какие могут быть осложнения при отите?
Нерациональное лечение среднего отита может привести к формированию рубцовой ткани в полости среднего уха и к стойкому снижению слуха.
При наружном отите может встречаться поражение черепных нервов в виде парезов и параличей.
Могут развиваться осложнения, которые представляют опасность для жизни. К ним относятся:
Незамедлительно обратится к врачу нужно при наличии следующих симптомов:
Народная медицина не используется в официальной клинической практике, так как не имеет доказательной базы. Фитотерапией можно поддерживать основное лечение при легком течении отита.
В качестве антибактериальных и противовоспалительных средств рекомендуется закладывать в ушную раковину тампоны, смоченные готовой аптечной настойкой календулы.
Как понять, что у вас артроз височно-нижнечелюстного сустава
В 40 % случаев пациенты стоматологов, которые жалуются на боли в челюсти, не знают причины своего заболевания. Иногда дело в кариесе, пародонтозе или пульпите, но порой патология не имеет ничего общего со стоматологией. Как понять, что у вас проблемы с височно-нижнечелюстным суставом?
Височно-нижнечелюстной сустав отвечает за работу челюсти
Что такое височно-нижнечелюстной сустав – ВНЧС
Этот сустав мы используем во время разговора, жевания, зевоты, смеха – очень часто. Вокруг него расположены мышцы и сухожилия, которые обеспечивают движение челюсти в разных направлениях с разными целями.
Проблемы с ВНЧС возникают по многим причинам:
Что представляет собой височно-нижнечелюстной сустав и почему с ним возникают проблемы? Подробно и понятно – в видео:
Актеры и певцы с активной ораторской артикуляцией – в группе риска по артрозу ВНЧС
Как понять, что беспокоит именно ВНЧС: 4 очевидных признака
Если вы чувствуете дискомфорт во время разговора, жевания или зевоты, обратите внимание на такие признаки:
При дисфункции ВНЧС у некоторых пациентов развивается храп
Как диагностируют заболевание
Артроз – не единственная проблема с этим суставом: бывают также артрит, смещение головки, новообразования в тканях. Чем раньше вы обратитесь за помощью, тем проще будет вылечить дисфункцию. Стоматолог направит на обследование к профильным специалистам. При необходимости вам сделают УЗИ или рентген, осмотрят сустав с помощью других методик и порекомендуют лечение.
Тактика лечения
Если артроза нет, но есть дисфункция, тактика следующая:
Если врач определит дегенеративные изменения в хрящевой ткани, будет назначено лечение остеоартроза. С помощью обезболивающих – снимают болезненные ощущения. При необходимости назначают комплекс физиотерапии, например воздействие лазером или ультразвуком. Хорошие результаты дают внутрисуставные инъекции протеза синовиальной жидкости «Нолтрекс», которые восстанавливают функциональность сустава за счет восполнения недостающей смазки.
Артроз ВНЧС успешно лечится внутрисуставными инъекциями «Нолтрекс»
При каких симптомах стоит обратиться к врачу
Чем раньше поставлен диагноз, тем более благоприятны прогнозы. Поэтому обратитесь за помощью, если:
Артроз ВНЧС – явление не очень частое, но достаточно опасное. Под угрозу попадает привычный нам комфорт во время разговора, принятия пищи, другой бытовой деятельности. Чтобы избежать этого, не списывайте тревожные симптомы на усталость и не полагайтесь на «само пройдет»: обязательно находите время на себя и свое здоровье!
Сиалоаденит
Сиалоаденит — это воспаление слюнных желез. В полости рта расположены три пары больших слюнных желез: околоушные, подчелюстные и подъязычные. Они выделяют слюну и выводят ее через специальные протоки в полость рта, чтобы обеспечить нормальное пищеварение. Слюна смягчает пищу, а также помогает ее проглотить. Воспалительный процесс не только затрудняет выработку слюны и процесс питания, но и доставляет немало неудобств в силу появления болезненных симптомов. Лечением болезни занимается врач в отделении челюстно-лицевой хирургии, а в ряде случаев и инфекционист.
Причины силаденита
По характеру причин воспаления сиалоаденит бывает эпидемическим и неэпидемическим. В первом случае речь идет об инфекциях, и самой частой причиной поражения слюнных желез является паротит, или свинка. При этом вирус передается воздушно-капельным путем от зараженного к здоровому человеку.
Сиалоадениты неэпидемического характера чаще всего связаны с закупоркой протоков желез. Такое нарушение может быть спровоцировано травмой, попаданием инородного тела, образованием камней — сиалолитиазом.
Существуют факторы, увеличивающие вероятность развития сиалоаденита. Среди них:
По локализации выделяют односторонний и двусторонний сиалоаденит, а по характеру воспаления патология может быть серозной, гнойной и гангренозной.
Симптомы заболевания
К основным симптомам сиалоаденита относят следующие:
При остром сиалоадените симптомы нарастают быстро и могут также быстро утихать. Однако при отсутствии должного лечения болезнь может приобрести хронический характер, поэтому даже при улучшении самочувствия важно обратиться к стоматологу.
Отсутствие терапии может стать причиной осложнений, к самым распространенным из которых относят образование гнойников (абсцессов), вторичное инфицирование — присоединение бактериальной инфекции к грибковой и др. Это потребует более серьезного вмешательства и длительного лечения, поэтому откладывать визит к врачу не стоит.
Особенности диагностики
Диагностика острого и хронического сиалоаденита начинается с осмотра полости рта. Врач отметит увеличение слюнных желез, определит характер выделений. При подозрении на абсцесс может потребоваться УЗИ. Лабораторные исследования помогут оценить общее состояние, тяжесть воспалительного процесса и верно подобрать лечение. При наличии гнойных выделений врач назначит бактериологический посев, чтобы определить флору и возбудитель заболевания и правильно подобрать антибактериальную терапию.
Иногда могут потребоваться такие методы диагностики, как:
Это позволит уточнить природу заболевания, исключить возможные тяжелые патологии и осложнения.
Методы лечения
Острые формы сиалоаденита необходимо лечить. Врач назначит лекарственные средства, усиливающие выделение слюны, а также антибактериальные препараты и антисептики для полоскания. Также дополнением может служить физиотерапия, например, УВЧ и лазерное воздействие. Облегчение при комплексном подходе может наступать уже на третьи сутки, а на 7−8-й день наступает полное выздоровление.
Лечение сиалоаденита предусматривает соблюдение гигиены полости рта. Важно чистить зубы не только дважды в день, но и после каждого приема пищи. Для облегчения жевания пищу лучше делить на небольшие кусочки. Не стоит употреблять горячую еду и напитки, пища должна быть комфортной температуры.
В качестве симптоматической терапии могут выступать жаропонижающие, обезболивающие средства. При их неэффективности и сильных болях могут проводят новокаиновые блокады.
Хронические формы болезни протекают упорнее, а потому и лечатся дольше. Оперативное лечение требуется при наличии таких показаний, как структурные изменения слюнных желез. Может быть использована гальванация — воздействие током, удаление камней, дренирование железы для удаления содержимого и очищения тканей. Удаление является крайней мерой, в большинстве случаев врачи стараются сохранить слюнные железы. Лечение проводится в условиях челюстно-лицевой хирургии.
При калькулезном силоадените возможно только хирургическое лечение: важно удалить камень, обработать слюнную железу с помощью антисептических средств.
Сиалоаденит у детей
Сиалоаденит нередко встречается у детей, при этом причиной болезни может быть не только паротит, но и цитомегаловирусная инфекция. В этом случае врач подберет специфическое лечение основного недуга.
При бактериальной природе заболевания показано лечение антибиотиками, активными в отношении грамположительных бактерий из рода стафилококков. Также врач подберет подходящие антисептики для полоскания рта. К общим рекомендациям относят коррекцию образа жизни, чтобы обеспечить увлажнение и стимуляцию повышенного слюноотделения. Помогут следующие меры:
При лечении сиалоаденита специалист может порекомендовать рассасывать кусочек лимона или другого кислого продукта.
При неэффективности мер и наличии показаний может быть выполнено хирургическое вмешательство. Иногда показана поверхностная паротидэктомия — иссечение подчелюстной железы. Однако это крайняя мера, врач постарается сохранить собственные ткани и справиться с воспалением без хирургического вмешательства.
Возможные осложнения
Заболевание не несет в себе серьезной опасности для здоровья и жизни, но существенно ухудшает общее состояние и может стать причиной осложнений при отсутствии своевременного подходящего лечения. К основным последствиям относят:
Именно поэтому и взрослым, и детям важно своевременно обратиться к стоматологу и пройти курс лечения.
Особенности профилактики
Чтобы предупредить сиалоаденит, важно отказаться от курения, придерживаться здорового образа жизни, своевременно санировать полость рта. Лечением общих инфекций и воспалительных заболеваний полости рта должны заниматься только квалифицированные специалисты.
ОСТРЫЙ СРЕДНИЙ ОТИТ
Какой патогенетический фактор является ведущим в развитии среднего отита? Какие стадии острого отита выделяют? Существует ли препарат выбора в лечении острого отита? Что можно считать критерием выздоровления при остром отите? Воспалительные заб
Какой патогенетический фактор является ведущим в развитии среднего отита?
Какие стадии острого отита выделяют?
Существует ли препарат выбора в лечении острого отита?
Что можно считать критерием выздоровления при остром отите?
Воспалительные заболевания среднего уха встречаются во всех возрастных группах. Среди общего числа больных с различными заболеваниями ЛОР-органов острый средний отит диагностируется в 20—30% случаев. Особенно часто это заболевание развивается у детей, причем пик заболеваемости приходится на 6—18 месяцев; до трехлетнего возраста 90% детей хотя бы однажды переносят острое воспаление среднего уха [1]. Своевременная диагностика и адекватное лечение отита нередко осуществляются при участии врача общего профиля, поэтому знание особенностей диагностики и лечения этих заболеваний чрезвычайно важны для предупреждения возможных неблагоприятных последствий отита.
По характеру воспаления различают катаральный, серозный и гнойный средний отиты. Возможно также фибринозное, геморрагическое воспаление и смешанные его формы [4].
Чаще других видов воспаления среднего уха наблюдается катаральный средний отит, называемый также евстахиитом, тубоотитом, сальпингоотитом и т. д. и развивающийся вследствие дисфункции слуховой трубы. Причиной катарального среднего отита является выраженное в той или иной степени расстройство функций слуховой трубы, приводящее к нарушению вентиляции барабанной полости. Это возможно при острых респираторных, острых инфекционных заболеваниях, а также при гриппе. Распространение инфекции из верхних дыхательных путей на слизистую оболочку слуховой трубы может привести к нарушению ее проходимости, прежде всего в области глоточного устья. Причиной тубоотита могут быть также резкие перепады атмосферного давления при подъеме и спуске самолета (аэроотит), при погружении и всплытии водолазов и подводников (мареотит).
Нарушение вентиляции барабанной полости приводит к тому, что содержащийся в ней воздух всасывается слизистой оболочкой, а пополнение его затруднено в связи с нарушением проходимости слуховой трубы. В результате давление в барабанной полости снижается.
Основные жалобы при тубоотите — на заложенность уха, понижение слуха, иногда шум в ухе, аутофонию (резонирование собственного голоса в больном ухе). Боль в ухе обычно отсутствует или выражена незначительно, общее состояние остается удовлетворительным. Для постановки диагноза очень важны данные отоскопии. При этом отмечается втянутость барабанной перепонки, сопровождающаяся следующими характерными признаками: кажущееся укорочение рукоятки молоточка, резкое выступание в сторону слухового прохода короткого отростка; исчезновение или деформация светового конуса. Иногда определяется радиальная инъекция сосудов барабанной перепонки вдоль рукоятки молоточка или циркулярная — в области annulus tympanicus.
Слух при остром тубоотите снижен незначительно, по типу нарушения звукопроведения преимущественно на низких частотах. Иногда больные отмечают улучшение слуха после зевания или проглатывания слюны, сопровождающихся открыванием просвета слуховой трубы.
Острые воспалительные процессы верхних дыхательных путей являются причинами развития временных нарушений функций слуховой трубы. Более стойкими эти нарушения бывают при аденоидных вегетациях, различных хронических заболеваниях полости носа и околоносовых пазух (хронический гнойный или полипозный риносинусит, особенно при хоанальных полипах, искривление перегородки носа, гипертрофия задних концов нижних носовых раковин и др.), при опухоли носоглотки.
На фоне дисфункции слуховой трубы может развиться экссудативный средний отит, характеризующийся наличием в барабанной полости серозно-слизистого выпота. Сегодня приняты различные обозначения заболевания: «секреторный отит», «серозный средний отит», «мукозный» и т. д. Ведущим патогенетическим фактором экссудативного среднего отита также является стойкое нарушение вентиляционной и дренажной функций слуховой трубы. Само название этой формы отита указывает на усиленную секрецию слизи и затяжное течение заболевания. Характерные его признаки — это появление в барабанной полости густого вязкого секрета, медленно нарастающая тугоухость и отсутствие перфорации барабанной перепонки. В развитии заболевания, наряду со стойкой тубарной дисфункцией, важную роль играет также изменение иммунобиологических свойств организма, снижение общей и местной резистентности.
На фоне разрежения в невентилируемой барабанной полости происходит транссудация, миграция небольшого количества нейтрофильных лейкоцитов и лимфоцитов; в барабанную полость пропотевает транссудат.
В этот период больной отмечает заложенность уха, иногда наблюдаются легкая аутофония, снижение слуха. При отоскопии барабанная перепонка втянута, серого цвета, с инъецированными сосудами по ходу рукоятки молоточка, иногда просматриваются пузырьки воздуха в барабанной полости.
Появление жидкости в барабанной полости субъективно проявляется ощущением полноты и давления в ухе, иногда шумом в ухе и более выраженной кондуктивной тугоухостью. Нередко бывает ощущение переливания жидкости (плеск) при изменении положения головы, сопровождающееся улучшением слуха. Объяснить это можно тем, что при наклонах головы жидкость в барабанной полости перемещается, при этом освобождаются ниши окон лабиринта, что ведет к улучшению слуха. При отоскопии в этот период через барабанную перепонку нередко просматривается жидкость, уровень которой определен в виде дугообразной линии, которая перемещается при перемене положения головы.
Восстановление вентиляции барабанной полости может привести к выздоровлению. Однако при продолжающемся нарушении тубарной функции секреторный отит принимает хроническое течение, переходя в фиброзирующий средний отит, характеризующийся возникновением рубцового процесса в барабанной полости, — развивается так называемый адгезивный средний отит, приводящий к выраженной стойкой тугоухости.
Диагностика экссудативного среднего отита сложна и не всегда бывает своевременной. Это связано с малосимптомным течением заболевания, не вызывающего сколько-нибудь выраженных болевых ощущений и не приводящего к нарушению общего состояния больного. К умеренному снижению слуха на одно ухо, постепенно нарастающему, больной привыкает и перестает обращать на него внимание, особенно в том случае, если второе ухо слышит нормально. Врач должен учитывать, что малосимптомное течение экссудативного среднего отита в настоящее время встречается все чаще. Большое значение в диагностике имеет отоскопия, лучше с увеличением. Для уточнения диагноза выполняется исследование функции слуховой трубы с помощью общедоступных проб; проводится также импедансометрия, при этом выявляется уплощенная кривая. Слух исследуется с помощью камертонов и аудиометрии.
Острый гнойный средний отит представляет собой острое воспаление слизистой оболочки барабанной полости, при этом в той или иной мере в процесс вовлекаются все отделы среднего уха.
Это широко распространенное заболевание среднего уха, которое может протекать либо легко, либо, бурно развиваясь, вызывать тяжелую общую воспалительную реакцию организма. Однако и в том, и в другом случае оно нередко оставляет после себя спаечный процесс, сопровождающийся трудно излечимой тугоухостью, или переходит в хроническую, часто прогрессирующую форму, что также ведет к тугоухости и нередко к тяжелым осложнениям. Отличительной особенностью этого заболевания в настоящее время является менее острое начало и вялое течение, а в детском возрасте — склонность к рецидивированию.
Причиной заболевания является попадание инфекции в барабанную полость при пониженной местной и общей резистентности. Чаще всего (до 80%) возбудителями острого гнойного среднего отита у взрослых и детей становятся S. pneumoniae и H. influenzae, несколько реже — M. catarrhalis, S. pyogenes, S. aureus или ассоциации микроорганизмов. Вирусные отиты наблюдаются преимущественно при эпидемиях вирусных заболеваний.
Наиболее распространенный путь проникновения инфекции — тубогенный — через слуховую трубу. При различных общих инфекционных заболеваниях, местных воспалительных процессах в области верхних дыхательных путей защитная функция эпителия слуховой трубы нарушается, и микрофлора проникает в барабанную полость. Реже инфекция попадает в среднее ухо через поврежденную барабанную перепонку при ее травме или через рану сосцевидного отростка. В этом случае говорят о травматическом среднем отите. Сравнительно редко диагностируется третий путь проникновения инфекции в среднее ухо — гематогенный; он возможен при таких инфекционных заболеваниях, как грипп, скарлатина, корь, тиф, туберкулез.
Воспалительная реакция при остром гнойном среднем отите с самого начала затрагивает не только слизистую оболочку среднего уха, но и тесно прилежащую к ней надкостницу. Среднее ухо заполняется воспалительным экссудатом, который вначале может быть серозным, а затем приобретает гнойный характер. Слизистая оболочка становится резко утолщенной, на поверхности ее возникают эрозии, изъязвления. В разгар воспаления барабанная полость оказывается заполненной экссудатом, грануляциями и утолщенной слизистой оболочкой. При нарушенной дренажной функции слуховой трубы это приводит к выбуханию наружу барабанной перепонки; в результате сильного давления гнойного экссудата и расстройства кровообращения часто наступает расплавление какого-то участка и прободение барабанной перепонки с последующей отореей.
По мере стихания воспалительных изменений, количество отделяемого уменьшается, и гноетечение полностью прекращается. После прекращения выделений из уха перфорация барабанной перепонки может зарубцеваться, но заложенность уха еще некоторое время сохраняется. Критерием выздоровления являются нормализация отоскопической картины и полное восстановление слуха.
По течению острый гнойный средний отит может быть легким и быстро разрешающимся, вялым и затяжным, острым и бурным; как правило, он заканчивается полным выздоровлением, если этого не происходит, он может стать причиной хронического среднего отита. В ряде случаев острый гнойный средний отит осложняется мастоидитом или даже развитием внутричерепных осложнений либо сепсиса, хотя последние состояния чаще возникают уже при хроническом гнойном воспалении среднего уха.
Клиническая картина типичного острого гнойного среднего отита характеризуется стадийностью течения. Местные и общие симптомы заболевания выражены по-разному, в зависимости от стадии и тяжести процесса. Принято выделять доперфоративную, перфоративную и репаративную стадии острого гнойного среднего отита. Процесс не всегда проходит все три стадии. Благодаря мобилизации естественных защитных сил организма, а также при проведении интенсивной терапии заболевание может уже на первой стадии приобрести абортивное течение.
Начальная, доперфоративная, стадия заболевания характеризуется выраженными местными и общими симптомами. Ведущая жалоба — боль в ухе, нередко очень резкая, отдающая в висок, темя. Неуклонно нарастая, она иногда становится мучительной, нестерпимой. Боль возникает в результате воспалительной инфильтрации слизистой оболочки барабанной полости и скопления в ней экссудата; при этом происходит раздражение рецепторных окончаний ветвей тройничного и языкоглоточного нервов. Иногда наблюдается болезненность при пальпации и перкуссии сосцевидного отростка, что обусловлено воспалением его слизистой оболочки. Одновременно возникают заложенность, шум в ухе, выявляется снижение слуха по кондуктивному типу с небольшим ухудшением костного проведения звука. При гриппозном, а также коревом и скарлатинозном отите в процесс иногда вовлекается внутреннее ухо, что проявляется более значительным нарушением звуковосприятия. В этот период нередко нарушается общее состояние больного — появляются признаки интоксикации, температура тела повышается до 38-39°С, в периферической крови выявляются характерные для воспалительного процесса изменения.
При отоскопии сначала видна инъекция сосудов по ходу рукоятки молоточка и радиальных сосудов перепонки, сопровождающаяся укорочением светового конуса. Затем гиперемия барабанной перепонки нарастает, становится разлитой, исчезают ее опознавательные пункты, перепонка выпячивается, становится инфильтрированной, иногда покрывается беловатым налетом. Длительность начальной стадии острого среднего отита составляет от нескольких часов до двух-трех суток.
Перфоративная стадия характеризуется прободением барабанной перепонки и появлением гноетечения. При этом боль в ухе быстро стихает, самочувствие больного улучшается, температура тела снижается. Выделения из уха сначала обильные, слизисто-гнойные, иногда с примесью крови. При отоскопии может наблюдаться так называемый «пульсирующий рефлекс», когда гной поступает через перфорацию порциями, синхронно пульсу.
Постепенно количество выделений уменьшается, они становятся густыми и приобретают гнойный характер. Гноетечение, как правило, продолжается пять—семь дней. Перфорация при остром среднем отите обычно небольшая, более обширные перфорации бывают при скарлатинозном, коревом, туберкулезном поражении.
Репаративная стадия характеризуется не только прекращением гноетечения и в большинстве случаев спонтанным рубцеванием перфорации, но и постепенным восстановлением слуха. Наряду с прекращением выделений исчезают гиперемия и инфильтрация барабанной перепонки, появляется ее блеск, становятся различимы опознавательные контуры. Небольшие перфорации (до 1 мм) закрываются довольно быстро, не оставляя никаких следов. При большой перфорации средний фиброзный слой в месте дефекта обычно не регенерирует, в данном случае, если перфорация все же закрывается, этот участок выглядит атрофичным, иногда здесь бывают отложения известковых солей. Фиброзные спаечные изменения после перенесенного среднего отита нередко остаются и в самой барабанной полости, ограничивая подвижность слуховых косточек.
Типичное течение острого гнойного среднего отита может быть нарушено в любой из стадий процесса. В некоторых случаях заболевание сразу принимает вялый, затяжной характер, сопровождаясь слабо выраженными общими симптомами. Перфорации барабанной перепонки не наступает, а в барабанной полости скапливается вязкий, густой секрет, который трудно эвакуировать. Вслед за этим часто развивается слипчивый (адгезивный) процесс в барабанной полости. Иногда, напротив, уже с самого начала течение заболевания может быть исключительно тяжелым, с высокой температурой, сильной головной болью, рвотой, головокружением и резким ухудшением общего состояния. В ряде случаев инфекция еще до прободения может молниеносно распространиться из среднего уха в полость черепа и привести к тяжелым внутричерепным осложнениям.
Если, несмотря на перфорацию барабанной перепонки, температура не снижается и состояние больного не улучшается, это обычно связано с переходом воспаления на сосцевидный отросток, т. е. с развитием мастоидита. Не прекращающееся на протяжении длительного времени (три-четыре недели) гноетечение, когда после очистки уха гной вновь заполняет слуховой проход, указывает на эмпиему сосцевидного отростка, при которой, как правило, наступает расплавление его костных перемычек.
При обычном течении отита изменения в периферической крови проявляются умеренным лейкоцитозом без выраженного сдвига формулы влево, нерезким увеличением СОЭ. При тяжело протекающем заболевании наблюдается выраженный лейкоцитоз, иногда до 20,0•109/л и выше, с заметным сдвигом влево.
Лечение острого среднего отита проводится дифференцированно, в зависимости от конкретной нозологической формы, выраженности клинических симптомов и особенностей соматического статуса больного. Во всех случаях эффективность лечения тем выше, чем раньше оно начато.
Учитывая важную роль тубарной дисфункции в патогенезе различных форм острого среднего отита, в первую очередь проводятся мероприятия, направленные на восстановление аэрации барабанной полости через просвет слуховой трубы. С целью уменьшения отечности слизистой оболочки в области ее глоточного устья больному назначают сосудосуживающие капли в нос: нафтизин, санорин, тизин, називин, комбинированный препарат — полидекса с фенилэфрином, ксилометазолин [3] и др. Иногда уменьшению отечности слизистой оболочки способствуют антигистаминные препараты (димедрол, супрастин, тавегил, кларитин, телфаст и др.). Чтобы предупредить попадание инфицированной слизи из носоглотки через слуховую трубу в барабанную полость, больного следует предостеречь от чересчур энергичного сморкания. Нос следует очищать по одной ноздре, при этом не слишком напрягаясь. С этой же целью при наличии воспалительных изменений в носоглотке не рекомендуется производить продувание слуховых труб по Политцеру; предпочтение отдается катетеризации слуховой трубы, выполняемой после тщательной анемизации ее глоточного устья. Через катетер в просвет слуховой трубы можно ввести несколько капель 0,1% раствора адреналина или дексаметазона. При остром евстахиите в комплекс лечебных мероприятий включаются различные физиотерапевтические процедуры: УФО, УВЧ на нос, лазеротерапия на область устья слуховой трубы, пневмомассаж барабанной перепонки.
При адекватном лечении евстахиит проходит обычно за несколько дней. Эффективность лечения этого заболевания зависит от своевременного устранения патологии полости носа, околоносовых пазух и носоглотки, которые провоцируют возникновение и дальнейшее течение тубоотита.
Лечение экссудативного среднего отита должно быть комплексным. В первую очередь также следует стремиться к восстановлению функции слуховой трубы указанными выше методами. Для улучшения тубарной функции проводят продувание ушей по Политцеру или через ушной катетер, с одновременным массажем барабанной перепонки с помощью воронки Зигле. Через катетер в просвет слуховой трубы вводят дексаметазон, антибиотики, химотрипсин. Достаточно эффективно введение протеолитических ферментов и лидазы посредством эндаурального электрофореза. В нос в виде капель применяют сосудосуживающие препараты, однако длительное использование их нежелательно, так как содержащиеся в них вещества снижают мукоцилиарную активность мерцательного эпителия полости носа и слуховой трубы.
Назначение антигистаминных препаратов рекомендуется лишь в тех случаях, когда серозный средний отит развивается на фоне аллергии. Показаны также общеукрепляющие средства, витамины. В комплекс лечебных мероприятий в последнее время все чаще включают противовоспалительный препарат фенспирид (эреспал) [2], а также иммунокорректоры (например, полиоксидоний по 0,006 г внутримышечно через день — всего шесть–десять инъекций; деринат внутримышечно по 5,0 мл через день — пять инъекций).
В тех случаях, когда функция слуховой трубы не восстанавливается, экссудат не рассасывается и слух не улучшается, используют хирургические методы для эвакуации секрета из барабанной полости. Наиболее широко применяется шунтирование барабанной полости.
При остром гнойном среднем отите лечение комплексное, и назначается оно в зависимости от стадии заболевания. Рекомендуется амбулаторный режим, а при выраженном повышении температуры, общем недомогании — постельный. Если имеется подозрение на начинающееся осложнение, больной должен быть экстренно госпитализирован.
Проводятся рассмотренные выше мероприятия с целью восстановления или улучшения вентиляционной и дренажной функций слуховой трубы.
Важное место в лечении острого гнойного среднего отита занимает катетеризация слуховой трубы. Продувание слуховой трубы при остром среднем отите с помощью катетера выполняется с целью дренирования среднего уха, устранения всегда возникающего при этом заболевании разрежения в барабанной полости, а также введения в нее лекарственных препаратов. Через ушной катетер вводится раствор амоксициллина клавуланата и дексаметазона в соотношении 3:1 с добавлением одной-двух капель 0,1% раствора адреналина. Катетеризация способствует нормализации функции слуховой трубы и устраняет воспаления. Катетеризация проводится с самого начала заболевания, что нередко позволяет добиться абортивного течения процесса; на II-III стадиях острого воспаления среднего уха продувание с помощью катетера также дает хороший терапевтический эффект.
Основу медикаментозного лечения острого гнойного среднего отита составляет антибиотикотерапия.
Назначение антибиотиков, безусловно, показано уже в доперфоративной стадии. Препаратом выбора при лечении неосложненных форм отита у взрослых является амоксициллин внутрь по 0,25–0,5 г три раза в сутки в течение 10 дней. При отсутствии эффекта после трех дней терапии амоксициллином следует поменять препарат на аугментин (по 0,375 или 0,625 г внутрь два-три раза в сутки) или цефуроксим аксетил (внутрь по 0,25 или 0,5 г два раза в сутки) [5]. При непереносимости b-лактамных антибиотиков назначают современные макролиды (рулид по 0,15 внутрь два раза в день; спирамицин по 1,5 млн МЕ внутрь два раза в день). При осложненных формах отита назначаются препараты фторхинолонового ряда III-IV поколений: спарфло внутрь 400 мг в первые сутки, затем по 200 мг в день; авелокс по 400 мг внутрь один раз в сутки, длительность лечения зависит от тяжести заболевания.
Даже при резком улучшении общего состояния больного и смягчении местных симптомов не следует раньше времени прекращать курс антибиотикотерапии, его продолжительность должна составлять не менее 8—10 дней. Преждевременная отмена препаратов может привести к рецидиву заболевания и образованию спаек в барабанной полости, что, в свою очередь, чревато возникновением стойкой тугоухости [6].
С целью обезболивания в начальной (доперфоративной) стадии заболевания назначают парацетамол по 1 г четыре раза в сутки. Хороший аналгезирующий эффект в этой стадии дает эндауральный микрокомпресс по Цытовичу со спирт-глицериновой смесью (равные части 3% спиртового раствора борной кислоты и глицерина). Марлевая или ватная турунда, смоченная этой смесью, вводится в наружный слуховой проход до соприкосновения с барабанной перепонкой, отверстие наружного слухового прохода обтурируется ватой, смоченной вазелином или жирным кремом. Такой компресс может быть оставлен в ухе на 4–6 ч. Выраженным аналгезирующим, противовоспалительным и антиэкссудативным действием обладают ушные капли отипакс, в состав которых входят лидокаина гидрохлорид, феназон, тиосульфат натрия, этиловый спирт и глицерин.
Местно применяют также согревающий полуспиртовой компресс на ухо, ускоряющий разрешение воспалительного процесса. Однако когда после наложения компресса больной отмечает усиление боли в ухе, компресс следует незамедлительно снять, чтобы не спровоцировать развитие осложнений.
Если, несмотря на проводимое лечение, состояние больного не улучшается, его по-прежнему беспокоит сильная боль в ухе, сохраняется высокая температура, при надавливании на сосцевидный отросток определяется болезненность, а при отоскопии наблюдается выпячивание барабанной перепонки, то проводится парацентез — разрез барабанной перепонки. Парацентез должен быть выполнен по экстренным показаниям при появлении признаков раздражения внутреннего уха или мозговых оболочек (головокружение, рвота, сильная головная боль и т. д.).
При наличии перфорации барабанной перепонки основное внимание уделяется обеспечению свободного оттока гноя. Турунды следует часто менять, очищая при этом слуховой проход от гноя. При сгущении гноя он может быть удален вливанием 3% раствора перекиси водорода, которая при соединении с гноем образует пену. Из глубины слухового прохода пену с гноем удаляют при помощи зонда с накрученной на него ватой. Больного следует проинструктировать, как самостоятельно два-три раза в день удалять гнойный секрет из глубины наружного слухового прохода.
Лекарственные препараты в среднее ухо можно вводить с помощью транстимпанального нагнетания. Указанную выше смесь антибиотика и дексаметазона (а в последующем и ферменты, препятствующие формированию рубцов в барабанной полости — трипсин, химопсин, лидаза и т. п.) вливают в наружный слуховой проход в количестве 1 мл и нагнетают мягким вдавливанием козелка в наружное отверстие слухового прохода. При этом лекарственное вещество проходит через барабанную полость, слуховую трубу и может попасть в полость носа и рта. Катетеризация и транстимпанальное нагнетание лекарственных веществ представляют собой эффективные методы лечения.
При густом гнойном отделяемом внутрь назначают муколитики (флуимуцил, АЦЦ, флуифорт, синупрет), эреспал — противовоспалительный препарат, уменьшающий гиперсекрецию и отек слизистой оболочки и стимулирующий функцию мерцательного эпителия слуховой трубы. В домашних условиях физиотерапевтические процедуры (УФО, УВЧ- или СВЧ-терапия, лазеротерапия) и согревающие компрессы на ухо также способствуют быстрейшему выздоровлению.
После удаления гнойного секрета в ухо вливают прописанный врачом лекарственный раствор, подогретый до 37°С. Это могут быть 0,5-1% раствор диоксидина, ушные капли ципромед, в состав которых входит антибактериальный препарат ципрофлоксацин с широким спектром антибактериального действия; капли отофа, содержащие активное вещество рифамицин и др. Спиртовые капли во второй стадии отита назначать не рекомендуется, так как спирт нередко вызывает раздражение слизистой оболочки барабанной полости и выраженный болевой синдром.
Гноетечение обычно прекращается через несколько дней, что знаменует переход заболевания в завершающую репаративную стадию. Перфорация барабанной перепонки чаще всего закрывается, образуя малозаметный рубец. В этот период важно добиться по возможности полного восстановления слуха. Антибиотикотерапия отменяется, прекращают туалет уха, тепловые процедуры также завершаются. Основное внимание после исчезновения перфорации следует обращать на восстановление вентиляционной функции слуховой трубы и повышение резистентности организма. Проводят продувание слуховой трубы по Политцеру или через катетер, при этом возможно введение в барабанную полость ферментных препаратов, препятствующих формированию спаек. С этой же целью выполняется пневмомассаж барабанной перепонки с помощью пневматической воронки Зигле, эндауральный ионофорез с лидазой. Рекомендуется продолжить проведение витаминотерапии, назначаются биостимуляторы — апилак, актовегин, цыгапан и др.
Чтобы убедиться в восстановлении слуховой функции, проводят контрольную аудиометрию. При типичном благоприятном течении наступает выздоровление с ликвидацией воспалительного процесса и полным восстановлением слуха.
Литература.
Л. А. Лучихин, доктор медицинских наук, профессор
РГМУ, Москва