Суставы интактны что это значит
МРТ мягких тканей что показывает
Клетки тела человека содержат определенное количество жидкости. Рыхлые структуры (мышцы, подкожно-жировая клетчатка, головной, спинной мозг и др.) в большей степени насыщены влагой, чем твердые образования.
Метод МР-диагностики основан на явлении резонанса атомов водорода в диполях воды под действием силового поля. Интенсивность ответной реакции напрямую зависит от насыщенности сканируемых органов жидкостью.
Магнитно-резонансная томография мягких тканей позволяет визуализировать состояние внутренних структур без инвазивных манипуляций. Преимуществами МРТ являются высокая информативность и отсутствие вредной лучевой нагрузки на организм пациента.
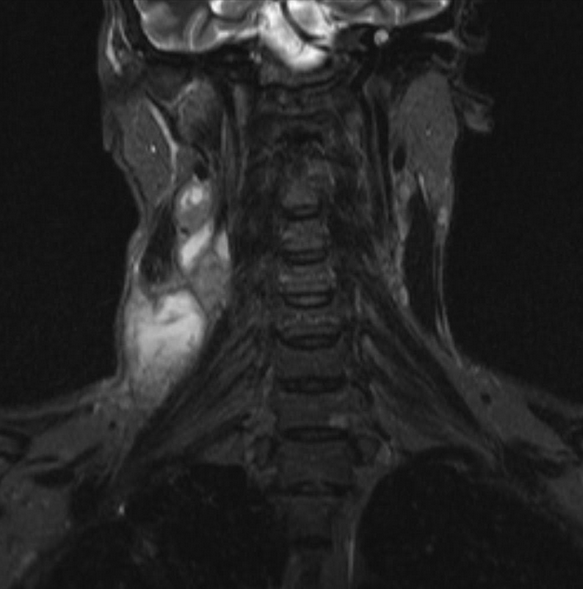
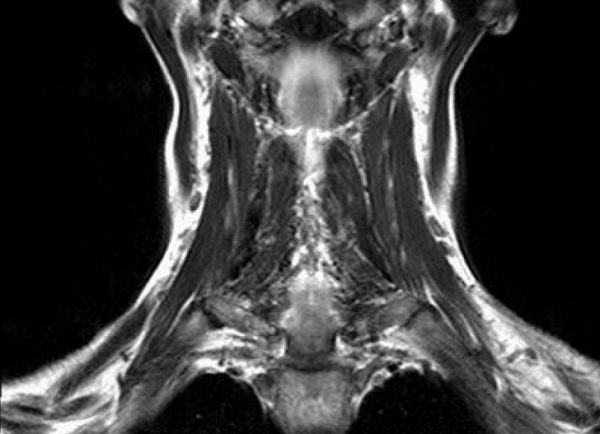
Результат МР-сканирования мягких тканей шеи
Для изучения строения кровеносной системы и диагностики онкологических патологий применяют магнитно-резонансную томографию с контрастным усилением. В качестве «окрашивающего» препарата используют раствор хелатов гадолиния. Вещество характеризуется низкой токсичностью и гипоаллергенностью. Контраст выводится из организма печенью и почками, время полного очищения составляет 24-72 часа.
Показания к МРТ мягких тканей
Магнитно-резонансную томографию проводят при недостаточной результативности других видов инструментальной диагностики. В некоторых случаях сканирование могут назначить при первичном обращении в лечебное учреждение. МРТ мягких тканей показывает малейшие структурные изменения, что облегчает диагностику патологических процессов.
Поводом для обследования служат:
болевой синдром без явных причин;
отеки, деформации мягких тканей в зоне интереса;
лимфаденопатия (увеличение узлов);
признаки онкологического процесса.
Клиническая картина поражения рыхлых структур зависит от локализации патологических явлений.
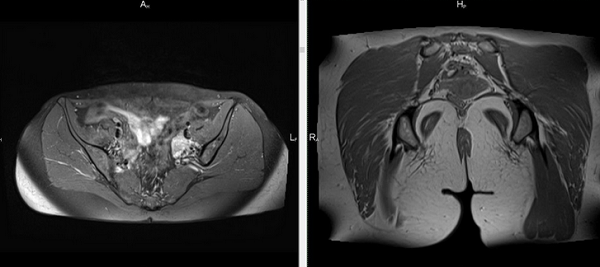
Магнитно-резонансная томография тазового пояса
МРТ мягких тканей шеи назначают при наличии следующих симптомов:
дисфункция слюнных желез;
нарушения мозгового кровообращения;
признаки заболеваний щитовидной железы;
гипертония неясной этиологии и пр.
Исследование рыхлых структур конечностей проводят в случае:
нарушений двигательной функции;
болевого синдрома неясной этиологии;
нарушения чувствительности, слабости в руках и ногах;
абсцессов, флегмон, других воспалительных процессов в области конечностей;
Мягкие ткани лица сканируют при следующих жалобах пациента:
боли в зоне интереса;
нарушение иннервации лицевых мышц;
нарушения процесса жевания, открывания рта.
Рыхлые структуры ягодичной области исследуют при возникновении:
выраженных болей в нижней части спины;
парестезии в зоне поясницы, крестца, ног;
застойных явлений, нарушений кровообращения в области малого таза и ягодиц.
МРТ мягких тканей используют в диагностике:
добро- и злокачественных новообразований;
дистрофических и дегенеративных заболеваний;
травматических повреждений мышц, связок;
ишемических, некротических явлений;
врожденных аномалий развития.
Метод позволяет уточнить расположение и размеры патологического очага, определить характер операции в случае хирургического лечения заболевания. В период реабилитации томографию назначают для контроля процессов восстановления.
Как делают МРТ мягких тканей?
Обследование проводят с помощью специального оборудования. Различают томографы двух типов:
тоннельные – представляют собой конструкцию из передвижного стола и трубы.
Сканирование на открытом устройстве повышает комфортность процедуры и подходит пациентам с выраженной клаустрофобией, избыточным весом, нестабильным психо-эмоциональным фоном. Минусом подобных аппаратов является малая мощность и недостаточно высокое разрешение изображений.
Процедура МРТ на тоннельном томографе Siemens
Закрытые устройства генерируют электромагнитный импульс напряженностью от 1,5 Тл, что позволяет получить четкие фотографии. Сканирование на высокопольных томографах дает возможность детального изучения анатомических структур.
Пациент ложится на стол лицом вверх, тело фиксируют валиками и специальными креплениями. Во время сеанса больному необходимо избегать случайных движений. Изменение положения тела спровоцирует появление артефактов на снимках. Для защиты от шума используют наушники.
Связь с обследуемым поддерживают с помощью переговорного устройства. Медицинский персонал во время МРТ находится в соседнем помещении, наблюдая за процедурой через прозрачную перегородку. Данная мера предупреждает случайное воздействие посторонних электромагнитных импульсов на силовое поле томографа.
Стол с пациентом перемещается в тоннель. Сканирование проводят в боковой, прямой и поперечной проекциях. При необходимости реконструируют 3D-модель изучаемой зоны.
Нативное сканирование занимает около 20 минут. Продолжительность МРТ с контрастом увеличивается до получаса. Процедуру с усилением проводят в два этапа: сначала делают несколько простых снимков, затем вводят раствор гадолиния. Для инъекции используют внутривенный катетер, соединенный с автоматическим устройством.
Сканирование продолжают после заполнения контрастным препаратом кровеносного русла и межклеточного пространства мягких тканей.
Нужна ли подготовка?
Перед МРТ мягких тканей необходимо предупредить врача о возможных противопоказаниях и сопутствующих заболеваниях. Следует сообщить о наличии кардиостимулятора, инсулиновой помпы, сосудистых клипс и других изделий медицинского назначения.
Саркома мягких тканей бедра на МРТ
Женщинам, предполагающим беременность, проводят дополнительное обследование с целью уточнения состояния. Нативная процедура противопоказана в первом триместре, контрастную МРТ в период гестации не назначают.
Кормящие мамы перед томографией с усилением сцеживают молоко для ребенка. После введения контраста в течение 6-12 часов запрещено прикладывать малыша к груди.
МРТ мягких тканей не требует соблюдения специальной диеты. Пациенту рекомендуют придерживаться обычного рациона. Ограничения распространяются на употребление алкогольных напитков: за 2-3 дня до процедуры спиртное исключают.
За час до контрастной МРТ нужно легко перекусить. Перед сканированием пациент снимает украшения, аксессуары, пирсинг из металла.
Что лучше: МРТ, КТ или УЗИ мягких тканей?
Аппаратная диагностика отличается высокой информативностью при изучении состояния внутренних структур
Особенности МРТ, КТ и УЗИ мягких тканей:
высокая информативность при отображении рыхлых образований;
возможность трехмерной реконструкции изучаемого участка;
визуализация состояния нервной ткани;
отсутствие вредного воздействия на здоровье пациента
наличие противопоказаний, связанных с физическими свойствами магнитного поля;
искажение картины исследования при случайных движениях больного
информативность в диагностике воспалительных процессов, новообразований, сосудистых заболеваний;
доступна для обследования пациентов с металлическими эндопротезами и вживленными электромагнитными устройствами;
возможность трехмерной реконструкции изучаемой области
наличие ионизирующей лучевой нагрузки;
информативность в отношении мягких тканей;
риск появления дефектов при сканировании глубоко расположенных структур;
ограничение области исследования ввиду неспособности костной тканипропускать ультразвуковые волны
Выбор диагностического метода зависит от зоны изучения, клинической картины, особенностей здоровья пациента. Лечащий врач учитывает результаты предыдущих обследований, анализов, наличие противопоказаний. В сложных случаях используют комплексный подход, что позволяет своевременно определить характер заболевания.
Туберкулезный лимфаденит на снимке МРТ
Клинка «Магнит» проводит диагностику состояния мягких тканей лица, шеи, конечностей, ягодиц. Медицинский центр оборудован современным томографом Siemens мощностью 1,5 Тл. Записаться на МРТ можно по телефону +7 (812) 407-32-31 или на сайте клиники.
Детские болезни
9.1. Ревматические болезни суставов у детей
9.1.1. Ювенильный идиопатический (ревматоидный) артрит
Ювенильный идиопатический (ревматоидный) артрит (ЮИА) — хроническое, тяжелое прогрессирующее заболевание детей и подростков с преимущественным поражением суставов неясной этиологии и сложным, аутоиммунным патогенезом, которое приводит к постепенной деструкции суставов, нередко сопровождается внесуставными проявлениями, нарушает рост и развитие ребенка, негативно влияет на качество всей жизни.
Эпидемиология
Частота составляет 1–3 на 10 тыс. детей в год. В Европе и Северной Америке ЮИА встречается чаще, чем в Азии. Распространенность ЮИА составляет примерно 6 на 10 тыс. детей, у девочек встречается в 2 раза чаще, чем у мальчиков. В России распространенность ЮИА у детей до 14 лет составляет 49,57 на 100 тыс. детского населения, а в возрасте 15–17 лет ЮИА регистрируют у 121,53 на 100 тыс. подростков.
Этиология и патогенез
Этиология ЮИА неизвестна до настоящего времени. ЮИА, как и ревматоидный артрит взрослых, — мультифакториальное заболевание с полигенным типом наследования, в развитии которого принимают участие ряд наследственных и средовых факторов, среди которых определенное значение придают инфекции. О роли наследственных факторов в развитии ЮИА свидетельствует достоверно более высокое, чем в популяции, число случаев ревматоидного артрита у родственников 1-й степени родства. В монозиготных (однояйцевых) парах, где один ребенок болен ЮИА, второй близнец страдает артритом более, чем в 44%, в то время как в дизиготных — только в 4%. Выявлены ассоциации ЮИА с Аг гистосовместимости (HLA) — A2, B27, B35 и HLA DR-5, DR-8.
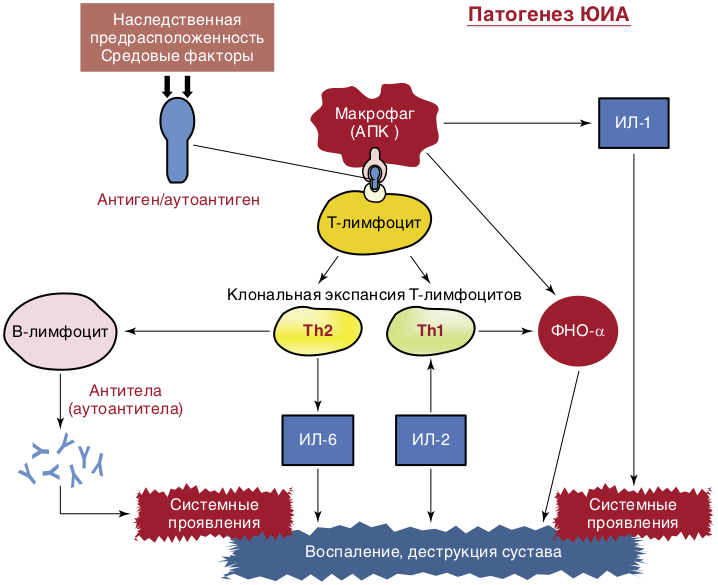
Роль средовых (инфекционных) факторов в развитии ЮИА остается в рамках гипотез. Существует множество провоцирующих факторов, запускающих механизм развития болезни. Наиболее частые — вирусная или бактериально-вирусная инфекция, травмы, инсоляция или переохлаждение, психологические стрессы и даже профилактические прививки. Предполагают также первичную патологию самой иммунной системы в развитии ЮИА. В основе заболевания лежит активация клеточного и гуморального звена иммунитета. Чужеродный или измененный собственный Аг воспринимается и обрабатывается макрофагами или другими антигенпрезентирующими клетками, которые представляют его Т-лимфоцитам, приводя к активации и пролиферации Т-лимфоцитов. Макрофаги, активированные Т-лимфоциты, фибробласты, синовиоциты вырабатывают провоспалительные цитокины, вызывающие каскад патологических изменений с развитием прогрессирующего воспаления в полости сустава и системных проявлений заболевания. Выработка большого количества аутоантител свидетельствует о вовлеченности В-клеточного звена иммунной системы. Центральный провоспалительный цитокин, который определяет активность воспалительных и деструктивных изменений в суставах, — ФНОα. Системные проявления ЮИА — лихорадка, сыпи, лимфаденопатия, похудание и другие преимущественно связывают с повышением синтеза и активностью ИЛ-1 и ИЛ-6 (рис. 9.1). Активированные лимфоциты вырабатывают большое количество протеолитических ферментов, что приводит к резорбции хряща и даже костной ткани. Деструкция всех компонентов сустава вызвана формированием паннуса, состоящего из активированных макрофагов, фибробластов, активно пролиферирующих синовиальных клеток.
Таким образом, неконтролируемые реакции иммунной системы приводят к развитию хронического воспаления, необратимым изменениям в суставах, развитию экстраартикулярных проявлений.
Классификация и номенклатура
Современные классификационные критерии были приняты постоянным комитетом международной противоревматической лиги (ILAR) в апреле 1997 г. и скорректированы в 2001 г., когда был введен объединяющий термин — «ювенильный идиопатический артрит» (ЮИА).
ЮИА определяют как артрит неустановленной этиологии, присутствующий в течение 6 нед, возникший до 16-летнего возраста, при исключении других заболеваний.
Почему воспаляются лимфоузлы?
При лимфоаденопатии особо впечатлительные люди сразу подозревают у себя страшные болезни. Развеиваем страхи и рассказываем, почему воспаляются лимфоузлы.
Когда воспаляются (увеличиваются) лимфоузлы — это лимфоаденопатия. Она у многих вызывает тревогу. А особо чувствительные и впечатлительные люди сразу подозревают у себя страшные болезни и даже рак.
Что такое лимфа и зачем она нужна?
Лимфа — это жидкость, которая вымывает мёртвые клетки организма, а также бактерии, токсины и вирусы.
Всего в теле больше 500 лимфатических желёз или лимфоузлов. В системе они играют роль насосов — заставляют лимфу двигаться по лимфотокам. А лимфоциты (защитные белые кровяные тельца), из которых состоит лимфа, защищают кровеносную систему и не пускают туда бактерии, вирусы и раковые клетки.
Где располагаются лимфоузлы?
| Часть тела | Где находятся? |
| Верхние конечности | — под мышками, — на локтях. |
| Голова | — в районе ушей, — под челюстью. |
| Грудная клетка | — в области трахеи и бронх, — около грудины, — между рёбер. |
| Шея | — в передней части шеи, как на поверхности, так и глубоко. |
| Таз | — в районе крестца, — подвздошной кости. |
| Нижние конечности | — в паху, как на поверхности, так и в глубине, — под коленями. |
| Брюшная полость | — в области печени, — желудка, — внутренних половых органов у женщин. |
Почему воспаляются лимфоузлы?
Лимфоузлы сконцентрированы группами в определённых частях тела. Каждая группа «обслуживает» свою часть организма. И хотя увеличение лимфоузлов может говорить о различных грозныхзаболеваниях (туберкулёз, ВИЧ, ОРВИ, венерические и онкологические заболевания), основная причина всегда кроется в развитии патологии в зоне, на которую работает узел. Когда лимфоцитов не хватает для борьбы с вредными агентами в лимфе, они активно размножаются, чтобы ликвидировать инфекцию. Из-за этого лимфатические узлы увеличиваются и твердеют, а кожа над ними краснеет и становится чувствительной.
То есть воспаление лимфоузлов — это не самостоятельное заболевание, а скорее сигнал, который подаёт организм, когда в нём что-то идёт не так.
В зависимости о того, какие лимфоузлы воспаляются, можно довольно точно определить, где проблема. Этим пользуются врачи, чтобы подтверждать некоторые диагнозы.
Симптомы
Если лимфатический узел увеличился, но температура не повысилась, при надавливании не возникает болевых ощущений, а общее состояние не ухудшилось, значит всё в порядке — просто этот лимфоузел работает активнее других. Это проходит.
Хуже, если вы при лимфаденопатии ощущаете слабость, болят уши, горло или голова, аи температура поднялась. Сходите к терапевту. Если причина воспаления в простуде или гриппе, он поможет их вылечить или отправит к другому специалисту. Например, к стоматологу, если вдруг проблема в кариесе. Избавитесь от заболевания-источника, и лимфатические узлы вернутся к нормальному состоянию.
Но бывают случаи, когда воспалившиеся лимфоузлы причиняют серьёзный дискомфорт и даже представляют опасность для жизни. Вот в этом случае нужно бить тревогу и бежать к врачу.
Беспокоимся, когда:
Бьём тревогу, когда:
А вот если узлы воспалились, а признаков простуды или инфекции нет, это плохо. Проблема может быть в аутоиммунном заболевании или онкологии.
Как помочь себе до посещения врача?
Уже записались на приём к врачу, но хочется как-то облегчить своё состояние уже сейчас? Вот несколько простых советов:
И помните — самолечение это всегда плохо. Лучше обратитесь за помощью к квалифицированному специалисту.
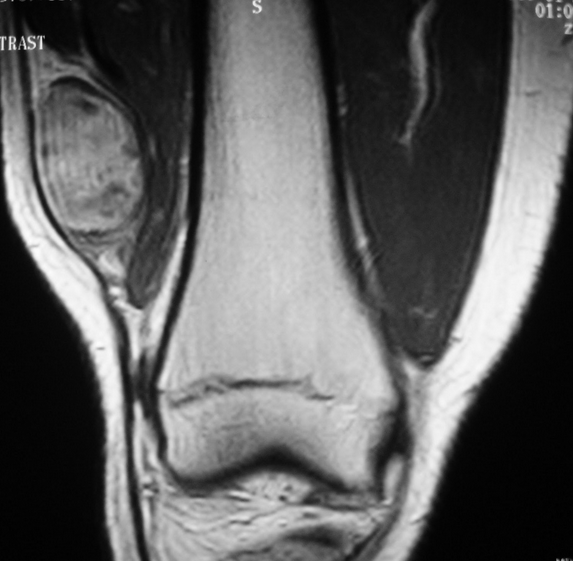
МРТ синовиальных складок колена
МРТ диагностика синовиальных складок коленного сустава
Филистеев Павел Анатольевич, заведующий отделением МРТ диагностического центра MED-7, врач отделения рентгеновской диагностики и томографии ФГБУ «Центральная клиническая больница с поликлиникой » Управления делами Президента РФ
Синовиальные складки коленного сустава являются частью его нормальной анатомии и иногда способны вызывать клинические проявления. Магнитно-резонансная томография (МРТ) и МР-артрография позволяют неинвазивно оценить состояние синовиальных складок, провести дифференциальную диагностику причины болевого синдрома в коленном суставе. Синовиальные складки на МР-изображениях выглядят как линейные гипоинтенсивные тяжи на фоне окружающей жидкости и жира. Т2- и протонно-взвешенные импульсные последовательности с подавлением МР-сигнала от жировой ткани признаны оптимальными для визуализации синовиальных складок.
Введение
Складка коленного сустава представляет собой дупликатуру синовиальной оболочки, выстилающей полость сустава. Структура синовиальных складок тонкая, пленчатая, с зонами васкуляризации. С эмбриогенетической точки зрения складки являются частично рудиментированными синовиальными мембранами и обнаруживаются в коленных суставах здоровых людей. Точная функция синовиальных складок неизвестна. Ряд авторов считает, что синовиальные складки подобно глазным векам способствуют улучшению смазки сустава синовиальной жидкостью.
Наиболее часто возникают изменения медиопателлярной складки, однако точная оценка распространенности ССС затруднена по причине отсутствия четких критериев диагностики.
На МРТ интактные синовиальные складки представляют собой тонкие гипоинтенсивные линейные структуры, исходящие из синовиальной выстилки. Их визуализация значительно улучшается при наличии жидкости в суставе (суставного выпота, крови или контрастного препарата при проведении МР-артрографии).
Эмбриогенез
В настоящее время распространено мнение, что коленный сустав первоначально состоит из трех отсеков – медиального, латерального и супрапателлярного, разделенных синовиальными перегородками. Неполное рассасывание этих перегородок приводит к формированию хорошо развитых синовиальных складок, занимающих пространство между дистальными отделами эпифиза бедренной кости и проксимальными отделами большеберцовой кости. Внутриутробное движение в коленном суставе у плода может одновременно способствовать рассасыванию складок и формированию полости сустава. Эта теория позволяет объяснить наличие супрапателлярной и инфрапателлярной складок, но безосновательна для латеральной и медиальной складок, так как пателло-феморальный сустав ни на одном из этапов эмбриогенеза не разделен на полости в плоскости этих складок (то есть, во фронтальной). Эмбриологические работы S. Ogata и H.K. Uhthoff показали, что медиопателлярнная складка не является остатком синовиальной перегородки. Вероятно, она имеет мезенхимальное происхождение и связана с внутриутробной латерализацией надколенника, о чем говорит преобладание мезенхимы именно в медиопателлярной зоне.
Возможности МРТ в диагностике синовиальных складок
Синовиальные складки на МР-изображениях выглядят как гипоинтенсивные тяжи на фоне жидкости и жира по периферии. Наиболее информативными импульсными последовательностями в диагностике синовиальных складок из-за высокого сигнала от жидкости признаны градиентные Т2-взвешенные импульсные последовательности, а также Т2- или протонно-взвешенные последовательности с использованием жироподавления. МР-артрография применима в случае недостаточного количества внутрисуставной жидкости и наличии выраженных клинических симптомов манифестирующей складки. Контрастный агент обеспечивает высокий межтканевой контраст суставных поверхностей, растягивает капсулу сустава, что в совокупности помогает визуализировать все складки коленного сустава, верифицировать или исключить их патологические изменения.
Размеры и морфологическая перестройка синовиальных складок не являются достоверным признаком их клинической значимости. При наличии стойких клинических симптомов и отсутствии других возможных причин похожего симптомокомплекса (например, повреждения медиального мениска или внутренней боковой связки, пателло-феморального артроза, артроз медиальных отделов сустава) характерными признаками синдрома патологической складки является локальный синовит, эрозии суставного хряща надколенника и пателлярной поверхности бедренной кости.
Супрапателлярная складка
В литературе существует несколько синонимов супрапателлярной складки: супрапателлярная перегородка, верхняя складка, надколенниковая складка.
Супрапателлярная складка локализована между супрапателлярной сумкой и полостью коленного сустава, имеет косо-нисходящий ход, начинаясь от синовиальной оболочки на передней поверхности метафиза бедра и заканчиваясь в области задней части сухожилия четырехглавой мышцы в зоне прикрепления к надколеннику. До конца 4 месяца внутриутробного развития плода супрапателлярная складка полностью отделяет полость коленного сустава от супрапателлярной сумки, а уже к концу 5 месяца ее форма не отличается от таковой у взрослого человека.
Считается, что ключевым фактором, обеспечивающим степень редукции складки, является механический. В зависимости от объема движений в коленном суставе может сформироваться как небольшая перфорация в складке, так и ее частичное или полное отсутствие. T. Zidorn классифицировал степень «развития», или более точно – редукции, супрапателлярной складки на 4 группы в зависимости морфологических особенностей:
МР-томограмма коленного сустава в Т2 В.И., сагиттальная плоскость
При II типе складки зоны ее перфорации, обеспечивающие циркуляцию суставной жидкости в область заворота, получили название ворот.
Супрапателлярная складка персистирует очень часто – до 89% случаев по данным аутопсий. При МРТ коленного сустава складка лучше всего определяется в сагиттальной плоскости как линейный гипоинтенсивный тяж, кзади и сверху от надколенника.
При артроскопии полностью нередуцированную супрапателлярную складку можно заподозрить только по уменьшению объема супрапателлярного кармана. Иногда диагноз устанавливается случайно при пункции сустава, когда инъекционная игла оказывается в супрапателлярной сумке, а не в полости сустава.
Инфрапателлярная складка
Инфрапателлярная складка, или ligamentum mucosum – самая распространенная складка коленного сустава. Ее формирование происходит с 8 по 12 неделю гестации и зависит от степени инволюции примитивной эмбриональной мембраны, разделяющей медиальные и латеральные отделы сустава. Форма складки легла в основу ее артрокопической классификации S. Kim and W. Choe:
Инфрапателлярная складка начинается в передних отделах межмыщелкового углубления бедренной кости, расширяется вперед и вниз, прикрепляется к нижнему полюсу надколенника. Толщина складки широко варьирует от субмиллиметровой вплоть до размера передней крестообразной связки.
Инфрапателлярную складку легко обнаружить на сагиттальных МР-томограммах, как линейную гипоинтенсивную структуру, идущую через жировое тело Гоффа в плоскости, параллельной передней крестообразной связке. В ряде случаев, особенно у пациентов с полным разрывом передней крестообразной связки, хорошо развитая инфрапателлярная складка может симулировать ее сохраненные пучки. Также необходимо проводить дифференциальную диагностику инфрапателлярной складки с локальным узелковым синовитом, послеоперационными изменениями и свободным телом в области жировой подушки Гоффа. Осведомленность врачей-рентгенологов о существовании данной анатомической структуры позволяет в большинстве случаев поставить правильный диагноз.
Медиопателлярная складка
Медиопателлярную складку также называют медиальной складкой, синовиальной надколенниковой складкой, крыловидной складкой, пателлярным мениском, синовиальным выступом. Медиопателлярная складка начинается в области медиальной стенки коленного сустава, идет косо вниз и вплетается в синовий вокруг жирового тела Гоффа. Она может соединяться с супрапателлярной складкой, но чаще имеет раздельное прикрепление. В случае избыточного развития, медиопателлярная складка может распространяться на медиальную поверхность блока бедерной кости и медиальную фасетку надколенника.
МР-томограммы, аксиальная плоскость, протонно-взвешенный режим с подавлением сигнала от жировой ткани
J. Sakakibara, основываясь на форме и величине, выделил 4 типа медиопателлярной складки:
Данная классификация получила всеобщее признание и одобрение, так как проста в использовании и клинически востребована. Типы A и B медиопателлярной складки бессимптомны. Типы C и D могут ущемляться между медиальным мыщелком бедренной кости и надколенником с последующим утолщением и уплотнением, повреждая хрящ в области пателло-феморального сочленения. Основным механизмом воздействия складки является компрессия суставного хряща медиальной фасетки надколенника при сгибании и пателлярной поверхности медиального мыщелка бедренной кости при разгибании. Ряд авторов придерживается точки зрения, что фенестрированная медиопателлярная складка (тип D) чаще вызывает повреждение (импинджмент) суставного хряща медиальных отделов пателло-феморального сустава.
Для визуализации медиопателлярной складки с помощью МРТ наиболее информативными считают Т2- или протонно-взвешенные изображения в сагиттальной и аксиальной плоскости с использованием режима жироподавления или без него. Медиопателлярная складка имеет низкий МР-сигнал и без труда распознается в типичном месте на фоне небольшого количества внутрисуставной жидкости. С другой стороны, следует всегда обращать внимание не только на размер складки и ее расположение относительно медиального мыщелка, но также на состояние суставного хряща в медиальной фасетке надколенника, мыщелке бедра и на жалобы пациента. При массивном внутрисуставном выпоте может произойти боковое смещение складки, осложняющее дифференциальную диагностику типов B и С. Крупный размер медиопателлярной складки может затруднить осмотр медиальных отделов сустава при артроскопии.
Латеральная пателлярная складка
Схематическое изображение анатомических структур латерального кармана коленного сустава (норма)
Латеральная пателлярная складка – наиболее редко встречающаяся складка коленного сустава. Чаще всего она имеет продольную форму, очень тонкая и расположена на 1-2 см латеральнее надколенника.Латеральная пателлярная складка берет свое начало на латеральной стенке и прикрепляется к инфрапателлярному жировому телу. S. Ogata и H.K. Uhthoff выдвинули гипотезу, что редкая персистенция латеральной пателлярной складки связана с латеральным смещением надколенника, не оставляющим места для нее в латеральном кармане. Латеральная складка может затруднять проведение артроскопии коленного сустава через передне-латеральный доступ.
Латеральную пателлярную складку не следует путать с более часто встречающимися крыловидной, верхнелатеральной, поперечной дугообразной складками.
Латеральная крыловидная складка расположена вплотную к надколеннику по наружной стенке, верхнелатеральная складка представляет собой разновидность дислоцированной кнаружи супрапателлярной складки. Поперечная дугообразная синовиальная складка часто обнаруживается на стыке вертикальной и переднезадней частей латерального кармана.
Патогенез и клинические проявления
МР-томограмма коленного сустава
Пациент А., 18 лет. МР-томограмма коленного сустава, протонно-взвешенный режим с подавлением жира (аксиальная плоскость) и артроскопические слайды. Жалобы на боль во внутренних отделах коленного сустава. Определяется удлинение, утолщение, фибрилляция медиальной пателлярной складки, которая достигает медиального мыщелка бедра (тип С по Sakakibara). Стрелкой указана зона «растрескивания» и хондромаляции суставного хряща медиальной фасетки надколенника.
Синдром медиопателлярной складки чаще диагностируется у подростков, чем у взрослых, в связи с более редким сопутствующим поражением менисков и связок. Наиболее типичным является возникновение симптомов после тупой травмы колена. Основной жалобой пациентов являются боли в медиальных отделах сустава, которые могут возникать как при нагрузке, так и в покое, и усиливаются при повторяющемся сгибании/разгибании. Боль локализуется кнутри от надколенника, выше линии суставной щели коленного сустава. Неспецифические признаки включают крепитацию, выскакивание, щелчки, псевдозаклинивание и выпот. Дифференцировать ССС чаще всего приходится с разрывом медиального мениска и пателлярной нестабильностью. В случае пальпации медиальнее надколенника плотного болезненного тяжа диагноз синдрома медиопателлярной складки становится более вероятным.
МР-томограмма коленного сустава (сагиттальная плоскость)
МР-томограмма коленного сустава (сагиттальная плоскость) в режиме Т2- взвешенности с жироподавлением до контрастирования (А) и Т1-взвешенности после внутривенного введения контрастного препарата (Б). Определяется полностью нередуцированная супрапателлярная складка с формированием замкнутой супрапателлярной сумки. Отмечается утолщение синовиальной оболочки сумки (признаки бурсита), пролабирование нижнего полюса сумки в верхние отделы пателло-феморального сочленения с явлениями компрессии.
Как правило, оба патологических состояния встречаются при полностью нередуцированной складке (I тип) с формированием замкнутой супрапателлярной (субквадриципитальной) полости.
Латеральная пателлярная складка встречается крайне редко и обычно асипмтоматична. Клинические и МР-признаки латерального ССС идентичны таковым при синдроме медиопателлярной складки. Проявлениями латерального ССС могут быть болезненность в латеральной области сустава и щелчки. Пальпируемый жгутоподобный болезненный тяж соответствующей локализации является патогномоничным симптомом.
Лечение
На первом этапе лечения ССС обычно применяют консервативные методики, такие как ограничение физической активности, массаж, физиотерапию, растяжение подколенных мышц и укрепление четырехглавой мышцы бедра. Медикаментозная терапия заключается в накожном, пероральном или внутрисуставном введении нестероидных противовоспалительных препаратов и кортикостероидов.
В случае неэффективности консервативной терапии выполняется артроскопическая резекция синовиальной складки. Радикальная операция предполагает полное удаление складки от основания. При нерадикальной операции, например, при разделении складки ножницами, может произойти ее самостоятельная репарация с повторным возникновением симптомов.
Интересным представляется исследование D.S. Tearse с соавт., который по данным выполненных 3000 артроскопий коленного сустава обнаружил латеральные складки у 21 пациента. Из них 14 были утолщены, фиброзно изменены и коррелировали со степенью выраженности жалоб. У 13 пациентов резекция складки сопровождалась полным выздоровлением.
Заключение
Синовиальные складки коленного сустава являются его естественными составляющими и могут наблюдаться в норме при отсутствии клинической симптоматики. Основной причиной развития синдрома синовиальной складки является медиопателлярная складка. Несмотря на неоднозначность клинических и МР-признаков ССС, выявление измененной синовиальной складки должно рассматриваться как одна из возможных причин болевого синдрома в области коленного сустава, требующего специфического лечения.