Стеноз подвздошной артерии что это такое
Стеноз подвздошной артерии что это такое
Информация о работе и расписание
Госпитальная высококвалифицированная медицинская помощь
Услуги центра по восстановительной медицине
Восстановление после спортивных травм
Современная диагностика – шанс предупредить болезнь
Он-лайн консультации для врачей по сложным практическим случаям
Трудоустройство в ФГАУ ЛРЦ
Стандарты и порядки оказания медицинской помощи
Проведение этической экспертизы клинических исследований, медицинских испытаний
Статьи и презентации
Данное заболевание проявляет себя в виде появления болей в икроножных мышцах (низкая перемежающаяся хромота), реже болями в мышцах бедер и ягодичной области (высокая перемежающаяся хромота). При прогрессировании заболевания возникают боли в покое и присоединяются трофические расстройства, что может привести к гангрене и потере конечности. В зависимости от уровня поражения артерий выполняются следующие оперативные вмешательства:
Выполнение операции показано, если пациент проходит без болей в ногах менее 200 м. В ряде случаев операции можно избежать – при хорошем эффекте комплексной консервативной терапии. При этом важно, чтобы пациент отказался от курения, принимал препараты, улучшающие реологию крови и микроциркуляцию, препараты, снижающие уровень холестерина крови. В результате такого лечения развиваются пути коллатерального кровотока (в обход закрытой магистральной артерии), что проявляется увеличением дистанции безболевой ходьбы или полным избавлением от болей.
В большинстве случаев именно комплексная консервативная терапия является вариантом выбора в лечении поражений артерий голени при атеросклерозе и сахарном диабете. Показанием для выполнения операции на артериях голени является наличие у пациента критической ишемии (боли покоя или наличие трофических расстройств).
Синдром Лериша
Причины аорто-подвздошных окклюзионных заболеваний
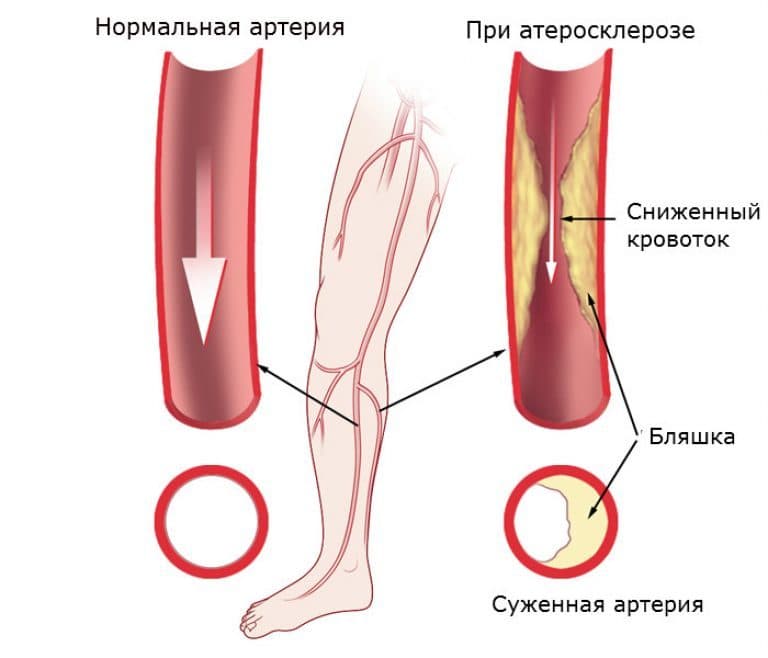
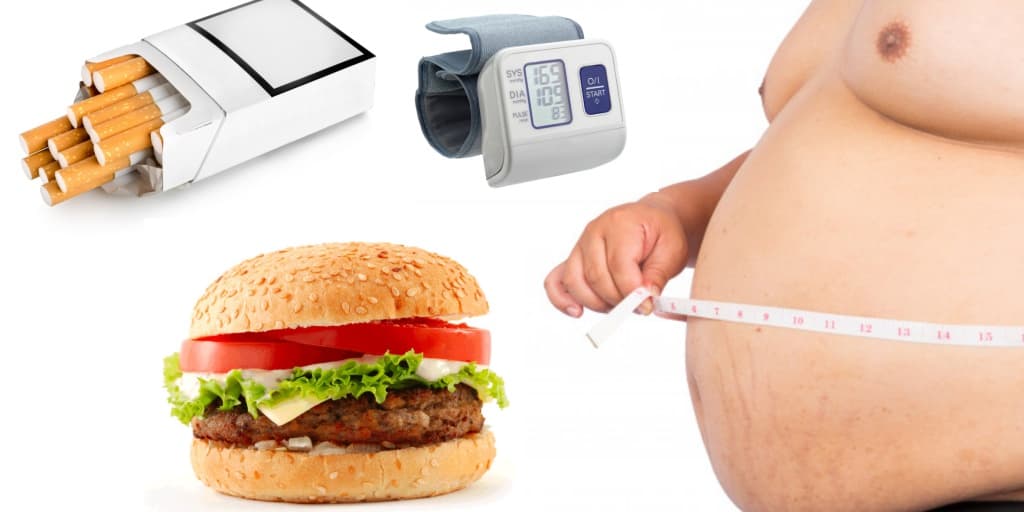
Атеросклероз является наиболее распространенной причиной формирования окклюзионных атеросклеротических бляшек в брюшном отделе аорты и подвздошных артерий. Основными факторами риска, которые приводят к возникновению атеросклеротических бляшек, в аорто-подвздошном сегменте, являются: курение, гиперхолестеринемия и сахарный диабет.
Кроме того, причиной аорто-подвздошных окклюзионных заболеваний может быть болезнь Такаясу (неспецифический артериит), который может привести к обструкции брюшной аорты и ее ветвей. Этиология болезни Такаясу до настоящего времени не известна.
Атеросклероз является чрезвычайно сложным дегенеративным заболеванием. Сегодня ученые не знают основную причину возникновения атеросклероза, однако, известны многие составляющие, которые способствуют развитию атеросклеротических поражений. Одна из наиболее популярных теорий утверждает, что атеросклероз возникает как ответ на травму артериальной стенки. Факторы, которые, как известно, способствуют травме артериальной стенки, включают в себя механические факторы, такие как гипертония и низкая эластичность стенки, а также химические факторы, таких как никотин, гиперлипидемия, гипергликемия, и гомоцистеин.
Накопление липидов начинается в гладкомышечных клетках сосудистой стенки и макрофагах в результате воспалительной реакции на травму. Отложения липидов состоят из различных композиций: холестерина, эфиров холестерина и триглицеридов. Некоторые атеросклеротические бляшки являются нестабильными, что приводит к образованию на их поверхности микротрещин. Циркулирующие тромбоциты оседают на микротрещинах и связываются с внутренними элементами бляшки. Тромбоциты связываться с фибрином посредством активации гликопротеина (GP) IIb / IIIa рецепторов тромбоцитов, и свежий кровяной сгусток формируется в области микротрещины. Подобные нестабильные атеросклеротические бляшки во многих случаях приводят к эмболии и / или распространению сгустка, который в конечном итоге может закрыть просвет артерии.
Если атеросклеротическая бляшка увеличивается в размере настолько, что перекрывает более 50% от просвета артерии, объем кровотока к нижней конечности значительно уменьшается. В состоянии покоя потребность нижних конечностей в кислороде достаточно невелика, поэтому даже при умеренных проксимальных стенозах, у пациентов может не быть никаких симптомов. В то же время во время физической нагрузки потребность тканей в кислороде возрастает и у пациентов со значимыми стенозами появляются симптомы заболевания, основным из которых является перемежающая хромота. В более запущенных случаях, происходит критическая ишемия тканей, и нейропатической боли возникают даже в состоянии покоя.
1. Перемежающая хромота
2. Отсутствие пульсации на артериях нижних конечностей
3. Эректильная дисфункция (импотенция)
Синдром Лериша назван в честь хирурга, который впервые описал эту триаду симптомов в 1923 году. Синдром Лериша возникает при выраженном стенозе или полной окклюзии инфраренального отдела аорты обычно в результате тяжелого атеросклероза.
Синдрома Лериша может развиться в результате таких заболеваний как:
— врожденная гипоплазия или аплазия аорты;
Чаще синдром Лериша встречается при облитерирующем атеросклерозе (94%), облитерирующем эндартериите и неспецифическом аортоартериите.
Окклюзирующие поражения аорты и подвздошных артерий делят на стеноз и окклюзию. Причем могут наблюдаться не, только стеноз или окклюзия, но и их различная комбинация: стеноз брюшной аорты с односторонней окклюзией подвздошной артерии, стеноз бифуркации и обеих подвздошных артерий. Кроме того, при окклюзирующем поражении аорто-подвздошного сегмента следует оценивать состояние внутренних подвздошных, бедренных и берцовых артерий. Сочетанное поражение бедренно-подколенного сегмента встречается более чем у половины пациентов с синдромом Лериша.
Клинические проявления при синдроме Лериша зависят от степени стеноза и появляются уже при сужении артерий на 6О-7О%.
Основные симптомы синдрома Лериша
1. Боль в нижних конечностях, обусловленная хронической ишемией. При окклюзии аорты возникает, так называемая, высокая перемежающаяся хромота, которая проявляется болями в области ягодиц, пояснице и мышцах бедра. В зависимости от степени недостаточности артериального кровоснабжения условно выделяют четыре стадии ишемии (нарушения кровообращения).
Первая стадия (функциональной компенсации)
Пациенты отмечают зябкость, судороги и парестезии (ощущение покалывания, онемения, ползания мурашек) в ногах, в некоторых случаях повышенную утомляемость. При прохождении дистанции 500-1000 метров со скоростью 4-5 км/ч у пациентов возникает, так называемая «перемежающаяся хромота». Под этим термином подразумевается появление у больного болей в икроножных мышцах, которые заставляют его останавливаться для их исчезновения.
Вторая стадия (субкомпенсации)
При второй стадии перемежающаяся хромота возникает при прохождении дистанции в 200-250 метров. Кожа на стопах и голенях становится менее эластичной, сухой, шелушащейся. Нарушается рост волос на пораженной конечности, волосы выпадают, могут появиться участки облысения. В связи с нарушением кровообращения нарушается и рост ногтей, повышается ломкость, изменяется их цвет, становясь матовым, тусклым или бурым. На этой стадии начинает развиваться атрофия подкожной жировой клетчатки и мелких мышц стопы.
Третья стадия (декомпенсации)
Четвертая стадия (деструктивных изменений)
Болезненность в стопе и пальцах становятся постоянными и невыносимыми. Характерны плохо заживающие язвы, которые обычно располагаются в дистальных отделах конечностей (стопе, пальцах). Края и дно этих язв покрыты грязно-серым налетом, вокруг язв имеется воспалительная инфильтрация (покраснение). Нарастает отек стопы и голени пораженной конечности, что в конечном итоге при отсутствии медицинской помощи приводит к гангрене.
2. Вторым симптом характерным для синдрома Лериша, как уже указывалось выше, является импотенция, которая обусловлена не только ишемией тазовых органов, но и спинного мозга. Некоторые пациенты могут испытывать боль в животе сжимающего характера, возникающие при ходьбе.
3. И третий основной симптом при синдроме Лериша отсутствие пульса на бедренных артериях или его ослабление. В последнем случае врач выслушивает характерный систолический шум.
Облитерирующий атеросклероз аорты, подвздошных артерий и артерий нижних конечностей
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Причины облитерирующего атеросклероза артерий
Заболевание вызывает тяжелую недостаточность кровообращения ног, обрекает больных на мучительные страдания и лишает трудоспособности. Процесс локализуется преимущественно в крупных сосудах (аорта, подвздошные артерии) или артериях среднего калибра (бедренные, подколенные артерии).
Наиболее ярким признаком ишемии нижних конечностей является перемежающая хромота, характеризующаяся появлением боли, чувством онемения и сжатия в мышцах ноги при ходьбе. Это ощущение заставляет больного остановиться, после чего боль и сжатие постепенно проходят, однако при возобновлении нагрузки боль возвращается. Пораженная нога обычно бледнее противоположной, холодная на ощупь. Даже небольшие повреждения (царапины, ушибы, потертости) заживают плохо и могут вызвать образование язв. Чувство онемения и боли в покое нередко обусловлены также ишемией нервных стволов (ишемический неврит). Длительное течение заболевания приводит к развитию гангрены и неминуемой ампутации.
Именно на дистанции ходьбы основана степень поражения сосудистого русла. Боль заставляет пациента останавливаться, дожидаясь ее исчезновения. Без лечения заболевание продолжает прогрессировать, что приводит к уменьшению дистанции ходьбы, ограничению физической активности пациента, невозможности вести привычный образ жизни. К сожалению, наиболее часто пациенты связывают данные болевые ощущения просто с мышечной усталостью, обусловленной возрастом, или с венозными проблемами, определяя боль, как судорогу, таким образом откладывая обращение за медицинской помощью и углубляя степень поражения артериального русла. В тяжелых случаях пациент не может пройти без остановки и 10 метров, но дальше становится ещё хуже: появляются боли в покое, сначала проходящие в вертикальном положении, однако через небольшой промежуток времени боли становятся постоянными, прием обезболивающих препаратов становится неэффективен. Постепенно просвет артерии сужается, приводя его к полному закрытию. Доктора вынуждены констатировать, что пациенты обращаются за мед. помощью поздно, когда поражение конечностей носит необратимый характер.
Поражение сосудистого бассейна нижних конечностей – угрожающее жизни состояние, и в структуре смертности от сердечно-сосудистых заболеваний занимает 3-е место. Эта цифра обусловлена развитием такого тяжелого осложнения, как гангрена конечности, часто приводящая к необходимости выполнения ампутации, а при высокой ампутации летальность составляет 25%. Наряду с этим необходимо отметить и то, что 50% пациентов погибают в течение года без ампутации после постановки диагноза «критической ишемии».
Симптомы облитерирующего атеросклероза артерий нижних конечностей
Обратите внимание на следующие симптомы у себя или у своих близких:
Важно!
Это признаки атеросклеротического поражения артерий нижних конечностей. Требуется осмотр сосудистого хирурга в ближайшее время. Не удивляйтесь, если при диагностике поражений артерий нижних конечностей у Вас проверят сонные артерии и назначат кардиологическое обследование. Атеросклероз – системное заболевание, и, как правило, страдают различные группы сосудов.
При возникновении резких болей в стопе или голени одновременно с побледнением и похолоданием кожи требуется незамедлительно вызвать скорую помощь, иначе можно не успеть сохранить конечность.
Основные методы диагностики облитерирующего атеросклероза артерий нижних конечностей:
Облитерирующий атеросклероз артерий нижних конечностей. Классификация заболевания (по Фонтейну-Покровскому):
Методы лечения облитерирующего атеросклероза артерий нижних конечностей:
Консервативная терапия
На ранних стадиях облитерирующего атеросклероза артерий нижних конечностей показано консервативное лечение, которое обязательно должно быть комплексным, при этом должны быть исключены все неблагоприятные факторы, вызывающие спазм сосудов. Необходимым условием успешного лечения является отказ от курения(!). Первостепенное значение придается физической активности. Больные с перемежающей хромотой должны ежедневно ходить в течение 30—45 мин — это способствует развитию мелких артерий, приводит к нарастанию мышечной силы и увеличению пройденного без боли расстояния.
При появлении боли и сжатия в мышцах ног пациент должен остановиться, а после исчезновения этих ощущений — продолжить ходьбу. Нередко езда на велосипеде или плавание переносятся значительно лучше, чем ходьба (однако не заменяют ее). Выполняется коррекция повышения артериального давления, нормализация уровня холестерина крови, уровня глюкозы крови у больных сахарным диабетом. Применяются препараты, уменьшающие тонус мелких сосудов, повышающие гибкость эритроцитов и препятствующие образованию тромбов в сосудах. Применяются также физиотерапевтические и бальнеологические процедуры, гипербарическая оксигенация.
Хирургическое лечение артеросклероза артерий нижних артерий, сосудов
Реконструктивные операции:
Открытые оперативные вмешательства. Больным с закупоркой сосуда по продолжительности не более 7-9 см выполняется удаление внутреннего измененного слоя артерии с атеросклеротической бляшкой и сгустками крови (эндартерэктомия). При более значительном распространении окклюзионного процесса, выраженном отложении кальция в стенке артерии показано наложение обходного пути кровотока (шунтирование) или резекция участка артерии с замещением его синтетическим протезом, либо биоматериалом (протезирование).
Если, несмотря на проводимое лечение, ишемия пораженной конечности нарастает и прогрессирует гангрена — показана ампутация: её уровень должен быть строго индивидуальным и выполняться с учетом кровоснабжения конечности.
Облитерирующие заболевания аорты и артерий нижних конечностей
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
РГМУ имени Н.И. Пирогова
Х ронические облитерирующие заболевания аорты и артерий нижних конечностей (обусловленные в большинстве случаев атеросклерозом) составляют более 20% от всех видов сердечно-сосудистой патологии, что соответствует 2–3% от общей численности населения [1]. Так, в эдинбургском исследовании (1990) [2] пациенты с перемежающейся хромотой составили 4,5% в возрастной группе от 55 до 74 лет, а асимптомные поражения отмечены в 8% случаев. Показательно, что лечащие врачи только 30–50% пациентов знали о наличии у последних перемежающейся хромоты [3].
Главной особенностью данной патологии является неуклонно прогрессирующее течение, характеризующееся нарастанием выраженности перемежающейся хромоты и переходом ее в постоянный болевой синдром или гангрену, которая возникает у 15–20% больных [4]. Периоперационная летальность при ампутациях ниже колена составляет 5–10%, выше колена – 15–20%. Летальность в течение первых двух лет после ампутации колеблется в пределах 25–30%, а через 5 лет – 50–75%. При этом после ампутации голени на протезе через 2 года ходят лишь 69,4% больных, а бедра – всего 30,3%.
Летальность после реконструктивных операций, ранее составлявшая 2–13% [5], в настоящее время в ведущих клиниках России не превышает 1,2% [6]. Оценивая необходимое количество операций больным с облитерирующими заболеваниями аорты и артерий нижних конечностей, можно как пример привести США, где в 1995 г. выполнено 400 000 госпитализаций по поводу заболеваний периферических артерий. Было выполнено 50 000 баллонных ангиопластик, 110 000 шунтирований, 69000 ампутаций. При этом расходы при первичной ампутации в развитых странах, таких как Великобритания, превышали вдвое расходы при успешной реваскуляризации [7].
По данным Л.А. Бокерия и соавт. [8], на 1998 г. потребность в реконструктивных операциях на артериальной системе в России составляет 930 на 1 млн населения, ежегодно выполняется не более 22% от необходимого количества.
Патоморфология и патогенез
Термин “атеросклероз” происходит от греческих слов “athtre” – пшеничная кашица и “sclerosis” – твердый. Несмотря на то что патоморфология атеросклероза изучается более 140 лет, начиная с первых работ Р. Вирхова (1856), характер и особенности процессов, происходящих в стенке сосудов при этом заболевании, остаются до конца не ясными. Даже наблюдаемые при микроскопическом исследовании клеточные и внеклеточные изменения в стенке сосуда в области формирования атеросклеротической бляшки трактуются по-разному. При формировании атеросклероза основные изменения происходят в эндотелии и гладких мышечных клетках субэндотелиального слоя интимы.
Различают 4 вида атеросклеротических изменений сосудов:
1. Жировые пятна или полоски, представляющие собой участки бледно-желтого цвета, содержащие липиды, не возвышающиеся над поверхностью интимы. Это наиболее ранние проявления атеросклероза.
2. Фиброзные бляшки – овальные или округлые образования, содержащие липиды, возвышающиеся над поверхностью интимы, нередко сливающиеся в сплошные бугристые поля.
3. Фиброзные бляшки с различного рода осложнениями: изъязвлением, кровоизлиянием, наложением тромботических масс.
4. Кальциноз – отложение в фиброзных бляшках солей кальция.
Наиболее значительные атеросклеротические изменения чаще всего локализуются в местах наибольшего гемодинамического или механического воздействия на стенку сосуда: зонах бифуркации, местах отхождения магистральных артерий от аорты и в извитых участках артерии.
По данным J.S.A. Fuchs [9], к ведущим факторам риска развития атеросклероза относятся артериальная гипертензия, гиперхолестеринемия и курение. В меньшей степени влияют ожирение, сахарный диабет, гипертриглицеридемия, сидячий образ жизни, стресс и наследственность.
Современные методы диагностики
Современные методы диагностики расстройств периферического артериального кровообращения отличаются широтой диапазона – одни используются для уточнения клинического диагноза, характера и степени поражения сосудов, другие – для оценки эффективности проводимого лечения либо динамического наблюдения за больным. С целью изучения гемодинамики в нижних конечностях и топической диагностики поражений артериального русла используют следующие инструментальные методы исследования: ультразвуковая допплер-сфигмоманометрия, тредмил-тест, ультразвуковое ангиосканирование, в том числе дуплексное, и рентгеноконтрастная аортоартериография. Кроме этого, необходимо определять показатели липидного обмена, свертывающей системы и реологических свойств крови.
Как первый этап, всем пациентам с подозрением на окклюзионно-стенотическое поражение аорты или артерий нижних конечностей выполняется ультразвуковая допплерография с измерением лодыжечно-плечевого индекса.
Этот индекс составляет отношение максимального давления на одной из берцовых артерий к давлению на плечевой артерии. Снижение этого показателя менее 0,9 требует более пристального внимания к пациенту. В этой связи одним из наиболее перспективных в настоящее время представляется комбинированное использование ультразвуковой допплерометрии и стандартного тредмил-теста [10]. К неинвазивным методам исследования также относится ультразвуковое ангиосканирование, благодаря которому можно с большой долей достоверности определить степень стенотического поражения. В последнее время дуплексное ультразвуковое ангиосканирование в алгоритме диагностической программы занимает одно из ведущих мест вследствие неинвазивности и безопасности, а также высокой чувствительности и специфичности. По данным дуплексного сканирования определяется не только структура атеросклеротической бляшки, но и оценивается гемодинамическая степень стеноза, что имеет принципиальное значение. Рентгеноконтрастное ангиографическое исследование в настоящее время остается основным методом диагностики облитерирующих заболеваний сосудистого русла. С помощью этого метода возможно точно определить локализацию, протяженность, степень и характер стеноза, множественность окклюзионных поражений магистральных артерий нижних конечностей, оценить состояние коллатерального русла, прогнозировать характер и объем реконструктивной операции, а также осуществлять контроль за эффективностью лечения и хирургического вмешательства. В арсенале ангиологов и сосудистых хирургов имеются также такие методы диагностики, как лазерная допплер-флоуметрия, транскутанное мониторирование О2, фотоплетизмография, радиоизотопное исследование, компьютерная томография и ядерно-магнитный резонанс.
Терминология и клиническая классификация
В клинической практике для обозначения заболеваний брюшной аорты, приводящих к ее сужению или окклюзии, часто употребляют термин “синдром Лериша”, который обобщает картину поражения бифуркации брюшной аорты и подвздошных артерий.
Основными особенностями клинического течения этого поражения являются высокая перемежающаяся хромота (боль в конечности при ходьбе), двустороннее отсутствие пульса на артериях и импотенция.
Примерно у 30% пациентов с хронической артериальной недостаточностью нижних конечностей атеросклеротический окклюзирующий процесс локализуется в брюшном отделе аорты, у 70% больных – в артериях бедренно-подколенного сегмента.
Тактические вопросы в выборе того или иного метода лечения при атеросклеротическом поражении аорты и артерий конечности основываются на выраженности хронического ишемического синдрома, который классифицируется по 4 стадиям заболевания. Преобладающей системой оценки являются классификация R. Fontaine и А.В. Покровского.
При 1-й стадии заболевания боль в нижних конечностях появляется только при большой физической нагрузке, она не связана с проходимой пациентом дистанцией.
Для 2-й стадии характерно появление лимитирующей боли при ходьбе (лимитирующая перемежающаяся хромота). С тактических позиций эту стадию подразделяют на 2А (проходимая дистанция без боли более 200 м) и 2Б (появление болей при ходьбе на расстояние менее 200 м).
Боль в конечности в состоянии покоя характеризует 3-ю стадию, появление язвенно-некротических изменений – 4-ю стадию заболевания.
Хирургическая тактика и определение степени операционного риска
Принципиальной общепризнанной позицией в выборе метода лечения в соответствии с данной классификацией считается необходимость восстановления магистрального кровотока с применением реконструктивных операций, начиная со стадии 2Б.
Исходя из всего вышеизложенного, лечение больных атеросклерозом должно быть комплексным, направленным как на восстановление кровообращения в аорте и магистральных артериях конечности, так и на коррекцию сопутствующей патологии. Основная цель – восстановление крообращения – должна достигаться с минимальной травмой для больного.
Принципы консервативного лечения
Одним из главных направлений консервативного лечения является улучшение реологических свойств крови. И это не случайно, так как у больных имеются выраженные отклонения реологических характеристик: повышение уровня фибриногена в плазме, увеличение времени агрегации тромбоцитов, вязкости крови и плазмы, уменьшение фибринолитической активности крови и изменение показателей тромбоэластограммы в сторону гиперкоагуляции.
Среди лекарственных средств, используемых для консервативной терапии, выделяется несколько групп.
1. Спазмолитики: периферические миолитики (папаверин, дротаверин, бенциклан), препараты блокирующие a-адренорецепторы или преганглионарную передачу импульса (кофеин, празозин), центральные холиномиолитики (толперизон, баклофен), вещества с разносторонним действием (абана).
2. Дезагреганты: пентоксифиллин, ацетилсалициловая кислота, ксантинола никотинат, тиклопидин, реополиглюкин.
3. Антиатеросклеротические средства: препараты, блокирующие всасывание холестерина из кишечника (холестирамин), тормозящие биосинтез и перенос холестерина и триглицеридов (производные фиброевой кислоты – клофибрат, ципрофибрат) и статины (ловастатин, симвастатин), другие средства (никотиновая кислота).
4. Препараты метаболического действия: солкосерил, актовегин и др.
5. Ангиопротекторы: пирикарбат и др.
Особо хочется подчеркнуть, что важное место в общем арсенале лечебных мероприятий у больных с облитерирующими заболеваниями аорты и артерий нижних конечностей занимает дозированная ходьба – терренкур, которая способствует развитию коллатерального кровообращения.
Сугубо консервативное лечение показано больным с хронической артериальной недостаточностью 1-й стадии и 2А, у пациентов со стадией 2Б и критической ишемией с развитием язвенно-некротических поражений встает вопрос о необходимости восстановления магистрального кровообращения. Благодаря возможностям современных технологий в последние годы появилось много работ по применению баллонной ангиопластики у пациентов с различной локализацией окклюзионно-стенотических поражений артерий таза и нижних конечностей.
Однако не во всех случаях удается применить баллонную пластику вследствие окклюзии аорты или распространенных окклюзий артерий. Попытки реканализации в этих случаях опасны развитием тромбоза магистральных артерий (нередко с тромбозом периферического русла), что неминуемо ведет к ампутации конечности в 60% случаев, а нередко и к летальным исходам.
Виды реконструктивных хирургических вмешательств
При высокой окклюзии аорты, двустороннем поражении артерий конечностей в зависимости от тяжести состояния больного выполняют операции от аортобедренного бифуркационного или линейного шунтирования до подмышечно- или подключично-бедренного бифуркационного шунтирования. Если критическая ишемия имеется только с одной стороны, то при поражении подвздошной и бедренной артерии на контралатеральной конечности выполняется одностороннее перекрестное подвздошно-бедренное, подмышечно- или подключично-бедренное шунтирование.
На современном этапе реконструктивные операции занимают ведущее место в лечении этих больных. Количество таких операций постоянно увеличивается, значительно расширяется их объем, что дает возможность сохранить конечность даже при тяжелых формах хронической артериальной недостаточности. Для рассасывания келлоидных рубцов, возникающих после операции, эффективен препарат Контрактубекс, обладающий фибринолитическим, антитромботическим и кератолитическим действием.
Между тем выполнение полноценной реконструкции нередко вступает в противоречие с возможностями больного перенести оперативное вмешательство. Операции в этих случаях должны быть минимальными по травматичности и продолжительности, так как у подавляющего большинства этого контингента больных имеются тяжелые сопутствующие заболевания, резко ограничивающие функциональные резервные возможности организма [11]. Использование метода комбинированных операций, включающих баллонную ангиопластику в сочетании с открытой операцией под перидуральным или местным обезболиванием, позволяет значительно сократить объем вмешательства и отказаться от сложной хирургической реконструкции на нескольких сегментах.
Больной З., 68 лет, поступил с жалобами на ноющие боли в правой голени и стопе в покое, перемежающуюся хромоту через 30 м.
Ультразвуковая допплерография: значительное снижение магистрального кровотока по правой общей бедренной артерии, коллатеральный кровоток на подколенных и тибиальных артериях.
Лодыжечно-плечевой индекс слева 0,59, справа 0,35.
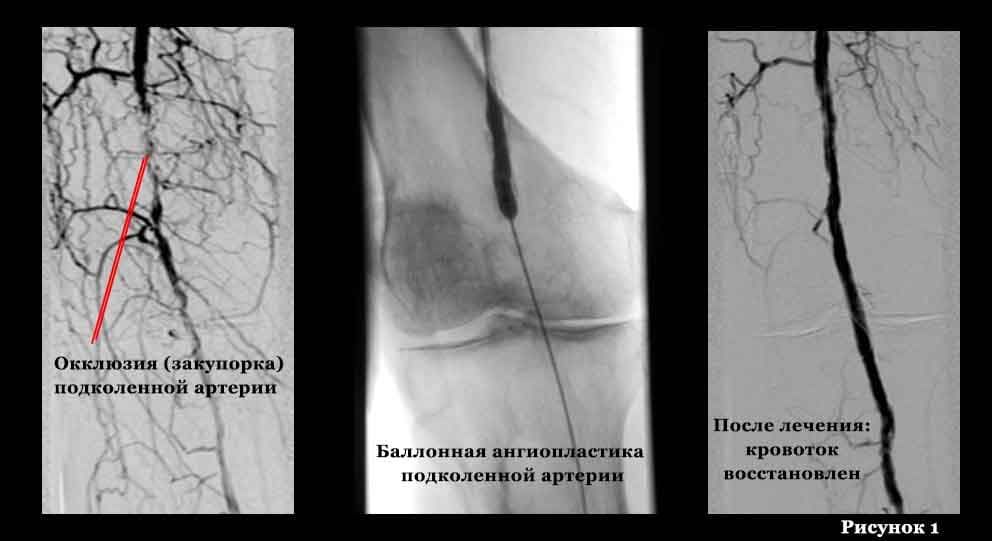
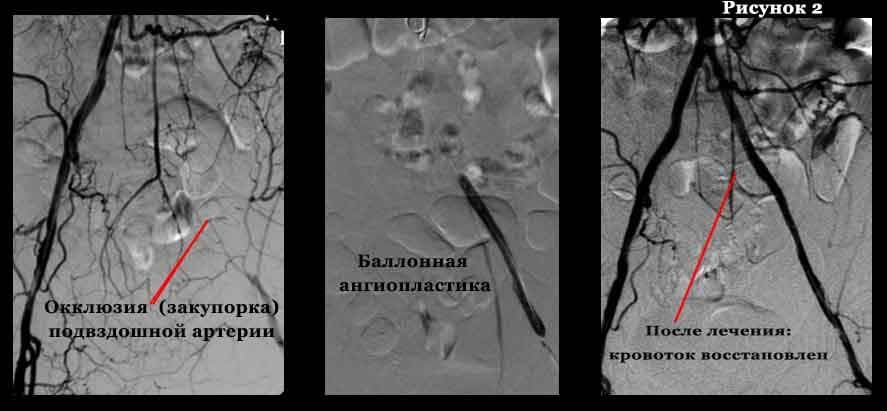
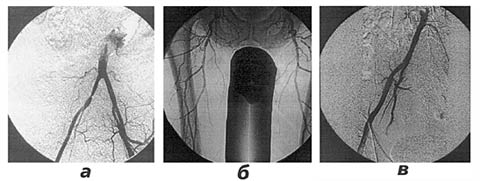
Аортоартериография: критический стеноз общей подвздошной артерии (ОПА) справа; стеноз глубокой бедренной артерии (ГБА) справа; окклюзия обеих поверхностных бедренных артерий (ПБА), сегментарная окклюзия правой подколенной артерии на протяжении 5 см (рис. 1).
Атеросклеротическое поражение артерий (история болезни).
Сопутствующие заболевания: ишемическая болезнь сердца, атеросклеротический кардиосклероз, стенокардия напряжения, хронический бронхит, пневмосклероз, эмфизема легких.
ишемическая болезнь сердца, атеросклеротический кардиосклероз, стенокардия напряжения, хронический бронхит, пневмосклероз, эмфизема легких.
Первым этапом выполнена баллонная ангиопластика ОПА справа, вторым – под перидуральной анестезией – боковая пластика ГБА справа (рис. 2).
В результате отмечена положительная динамика: лодыжечно-плечевой индекс справа увеличился до 0,71 (исходно 0,35). В удовлетворительном состоянии больной выписан на амбулаторное лечение.
Список литературы Вы можете найти на сайте http://www.rmj.ru
1. Покровский А.В., Кошкин В.М., Кириченко А.А. и др. Вазапростан (простагландин Е1) в лечении тяжелых стадий артериальной недостаточности нижних конечностей. Пособие для врачей. М., 1999; 16.
2. Fowkes F.G., Housley E., Cawood E.H. et al. Edinburgh artery study: prevalence оf asymptomatic and symptomatic peripheral arterial disease in the general population. Int J Epidimiol 1991; 20: 384–92.
3. Бураковский А.И., Бокерия Л.А. Сердечно-сосудистая хирургия. М., 1989; 750.
4. Dormandy J., Mahir M., Ascady G. et al. Fate of the patient with chronic leg ischaemia. J. Cardiovasc Surg 1989; 30: 50–7.
5. Stoffers HEJH. Kaiser V. and Knottnerus J.A. Prevalence in the general practice. In: Fowkes FGR, ed. Epidemiology of peripheral vascular disease. London: Springer Verlag. 1992; 109–13.
6. Спиридонов А.А., Фитилева Е.Б., Аракелян В.С. Пути снижения летальности при хирургическом лечении хронической ишемии нижних конечностей. Ж. Анналы хирургии. 1996; 1: 62–6.
7. Биэд Дж.Д. Ампутация или реконструкция при критической ишемии. Ж. Ангитология и сосудистая хирургия 1998; 1 (4): 72–82.
8. Бокерия Л.А., Гудкова Р.Г. Хирургия сердца и сосудов в Российской федерации. М., 1998; 43.
9. Fuchs JSA. Atherogenesis and the medical management of Atherosclerosis. In: Rutherford RB, ed. Vascular surgery. Philadelphia: W.B. Saunders Company. 1996; 1: 222–35.
10. Затевахин И.И., Цициашвили М.Ш., Юдин Р.Ю. Тредмил в диагностике и лечении хронической артериальной недостаточности. М., 1999; 87.