Стигмы овуляции что это такое
Стигмы овуляции что это такое
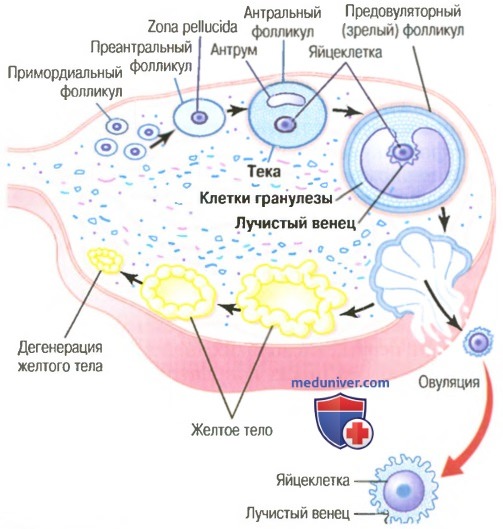
а) Каждый месяц полностью созревает только один фолликул, а остальные подвергаются атрезии. Приблизительно через неделю от момента начала роста фолликула перед наступлением овуляции, когда один из фолликулов начинает опережать в росте все прочие, во всех остальных неразвивающихся фолликулах начинается процесс инволюции, названный атрезией. Такие фолликулы называют атретическими.
Чем вызывается атрезия — точно не известно, но предполагают следующее. Большое количество эстрогена, выделяющееся из быстрорастущего фолликула, действует на гипоталамус, подавляя дальнейшее усиление секреции ФСГ передней долей гипоталамуса, таким образом блокируя рост и тормозя развитие фолликулов, поэтому самый большой фолликул продолжает расти за счет своих внутренних положительных обратных связей, в то время как все остальные фолликулы перестают расти и подвергаются окончательной инволюции.
Процесс атрезии важен, т.к. в норме он позволяет только одному фолликулу в месяц вырастать до нужных размеров, достаточных для овуляции; овуляция одного фолликула предупреждает возможность развития более чем одного плода во время беременности. К моменту овуляции единственный фолликул вырастает до 1-1,5 см в диаметре, его называют зрелым фолликулом.
Овуляция
Овуляция у женщин с нормальным 28-дневным месячным половым циклом наступает на 14-й день после начала менструации. Незадолго до наступления овуляции выступающая наружу стенка фолликула быстро набухает, а маленькая область в центре капсулы фолликула, названная стигмой, начинает выдаваться наружу наподобие соска. В следующие приблизительно 30 мин из фолликула через стигму начинает медленно вытекать жидкость. Через 2 мин стигма лопается, позволяя большому количеству вязкой жидкости, заполняющей внутреннее пространство фолликула, постепенно выдавливаться наружу. Вязкая жидкость увлекает за собой яйцеклетку, окруженную несколькими тысячами клеток гранулезы, вместе составляющими лучистый венец (corona radiata).
а) Для овуляции необходим подъем секреции ЛГ. ЛГ необходим для окончательного роста фолликула и овуляции. Даже при наличии большого количества ФСГ без ЛГ фолликул не достигнет стадии овуляции.
Примерно за 2 дня до овуляции по причинам, не вполне понятным, значительно возрастает скорость секреции ЛГ передней долей гипофиза, увеличиваясь в 6-10 раз и достигая максимума за 16 ч до овуляции. Секреция ФСГ увеличивается в то же время в 2-3 раза. ЛГ и ФСГ действуют как синергисты, вызывая быстрое разбухание фолликула в последние несколько дней перед овуляцией. ЛГ оказывает специфическое влияние на клетки гранулезы и теки, превращая их главным образом в клетки, секретирующие прогестерон. Вследствие этого скорость секреции эстрогенов начинает снижаться приблизительно за 1 день перед овуляцией; в то же время начинает секретироваться прогестерон.
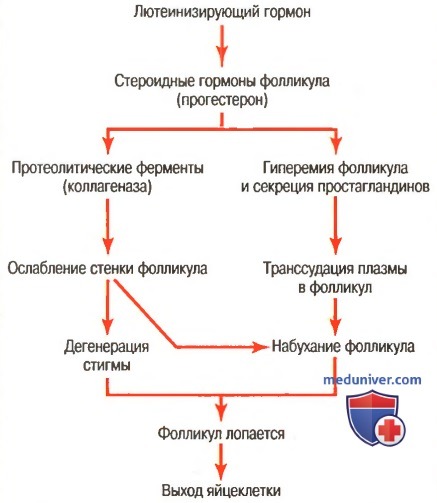
К моменту наступления овуляции происходят следующие изменения:
(1) резкое увеличение размеров фолликула;
(2) уменьшение продукции эстрогена, сменяющее продолжительный период его чрезвычайно высокой секреции;
(3) начинается продукция прогестерона, вызывающего овуляцию. Без предшествующего овуляции бурного подъема секреции ЛГ овуляция принципиально невозможна.
Видео физиология женской репродуктивной системы
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Апоплексия яичника
Апоплексия яичника (apoplexia ovarii) определяется как внезапно наступившее кровоизлияние в яичник при разрыве сосудов фолликула, стромы яичника, фолликулярной кисты или кисты желтого тела, сопровождающемся нарушением целостности его ткани и кровотечением в брюшную полость.
Апоплексия яичника встречается в любом возрасте (до 45-50 лет). Частота апоплексии яичника среди гинекологической патологии составляет 1-3 %. Рецидив заболевания достигает 42-69%.
Апоплексия имеет сложный патогенез, обусловленный физиологическими циклическими изменениями кровенаполнения органов малого таза. Большинство исследователей выделяют «критические моменты» для повреждения яичника. Так, у 90-94% больных апоплексия яичника происходит в середину и во вторую фазу менструального цикла. Это связано с особенностями яичниковой ткани, в частности с повышенной проницаемостью сосудов и увеличением их кровенаполнения в период овуляции и перед менструацией.
Важная роль в возникновении апоплексии яичника принадлежит дисфункции высших отделов нервной системы, стрессовым ситуациям, психоэмоциональной лабильности, воздействию экологических факторов.
Выделяют болевую, геморрагическую (анемическую) и смешанную формы апоплексии яичника.
Клиника и диагностика. Основным клиническим симптомом апоплексии яичника является внезапная боль в нижних отделах живота. Боль связывают с раздражением рецепторного поля яичниковой ткани и воздействием на брюшину излившейся крови, а также со спазмом в бассейне яичниковой артерии.
Слабость, головокружение, тошнота, рвота, обморочное состояние определяются внутрибрюшной кровопотерей.
Болевая форма апоплексии яичника наблюдается при кровоизлиянии в ткань фолликула или желтого тела. Заболевание манифестирует приступом болей внизу живота без иррадиации, иногда с тошнотой и рвотой. Признаков внутрибрюшного кровотечения нет.
Клиническая картина болевой и легкой геморрагической формы апоплексии яичника сходна.
В клинической картине средней и тяжелой геморрагической (анемической) формы апоплексии яичника основные симптомы связаны с внутрибрюшным кровотечением. Заболевание начинается остро, часто связано с внешними причинами (половой акт, физическое напряжение, травма и т.д.). Боль в нижних отделах живота часто иррадиирует в задний проход, ногу, крестец, наружные половые органы, сопровождается слабостью, головокружением, тошнотой, рвотой, обмороками. Выраженность симптоматики зависит от величины внутрибрюшной кровопотери.
В клиническом анализе крови отмечается снижение уровня гемоглобина, но при острой кровопотере в первые часы возможно повышение уровня гемоглобина в результате сгущения крови. У некоторых больных выявляется незначительное увеличение лейкоцитов без сдвига формулы влево.
При УЗИ внутренних гениталий определяется значительное количество свободной мелко- и среднедисперсной жидкости в брюшной полости со структурами неправильной формы, повышенной эхогенности (кровяные сгустки).
Для диагностики заболевания без выраженных нарушений гемодинамических показателей применяют пункцию брюшной полости через задний свод влагалища. Однако методом выбора в диагностике апоплексии яичника стала лапароскопия. Апоплексия яичника при лапароскопии выглядит как стигма овуляции (приподнятое над поверхностью небольшое пятно диаметром 0,2-0,5 см с признаками кровотечения или прикрытое сгустком крови), в виде кисты желтого тела в «спавшемся» состоянии либо в виде самого желтого тела с линейным разрывом или округлым дефектом ткани с признаками кровотечения или без них.
Лечение пациенток с апоплексией яичника зависит от формы заболевания и тяжести внутрибрюшного кровотечения. При болевой форме и незначительной внутрибрюшной кровопотере (менее 150 мл) без признаков нарастания кровотечения можно проводить консервативную терапию. Она включает в себя покой, лед на низ живота (способствует спазму сосудов), препараты гемостатического Действия (этамзилат), спазмолитические средства (папаверин, но-шпа), витамины (тиамин, пиридоксин, цианокобаламин), физиотерапевтические процедуры (электрофорез с хлоридом кальция, СВЧ-терапия).
Консервативная терапия проводится в стационаре под круглосуточным наблюдением. При повторном приступе болей, ухудшении общего состояния, нестабильности гемодинамики, увеличении количества крови в брюшной полости клинически и при ультразвуковом сканировании появляются показания к оперативному вмешательству (лапароскопии, лапаротомии).
Показания к лапароскопии:
Показания к лапаротомии:
Прогноз. При болевой форме апоплексии яичника прогноз для жизни благоприятный. У больных с геморрагической формой прогноз для жизни зависит от своевременности диагностики и лечебных мероприятий. К летальному исходу при разрыве яичника может привести декомпенсированный необратимый геморрагический шок, возникающий при кровопотере более 50% ОЦК.
Профилактические мероприятия способствуют снижению частоты рецидивов заболевания.
Эндоскопическая и лапароскопическая диагностика и лечение гинекологических заболеваний
Воспалительные заболевания внутренних гениталий представляют собой важную медицинскую проблему. По частоте, тяжести и продолжительности вызываемых расстройств у женщин репродуктивного возраста эта патология занимает одно из первых мест (Е. М. Вихляева, 1
Воспалительные заболевания внутренних гениталий представляют собой важную медицинскую проблему. По частоте, тяжести и продолжительности вызываемых расстройств у женщин репродуктивного возраста эта патология занимает одно из первых мест (Е. М. Вихляева, 1987; В. И. Кулаков, 1993, 2000; Г. М. Савельева и соавт., 1987, 1997, 2000). В последнее время отмечается тенденция к увеличению числа вялотекущих, стертых форм воспалительных заболеваний придатков матки. Несвоевременная и неадекватная их диагностика и лечение могут стать причиной бесплодия и невынашивания беременности, что влияет на качество жизни, приводит к инвалидизации женщин (В. В. Яглов, 2001 А. А. Евсеев, 2002). Нередко наблюдается быстрый переход острого заболевания в хроническое, сопровождающееся частыми рецидивами.
Важно отметить, что произошло значительное «омоложение» воспалительных процессов органов малого таза у женщин. Так, по данным Г. М. Савельевой и соавторов (1997), среди всех больных сальпингитом женщины моложе 25 лет составляют 70%, а 75% от их чис-ла — нерожавшие женщины, при этом даже после однократного эпизода воспалительного заболевания частота бесплодия составляет от 5 до 18%. Больные с острыми воспалительными заболеваниями половых органов составляют 60–65% от числа пациенток, обратившихся в женскую консультацию, и 30% от общего количества больных, направляемых на лечение в стационар.
Основной задачей антибактериальной терапии в клинике является создание и поддержание в течение возможно длительного времени терапевтических концентраций антибиотиков в очаге инфекции и на путях ее распространения. Традиционные методы введения многих антибиотиков (внутривенно, внутримышечно, подкожно) не обеспечивают в лимфатической системе минимальных подавляющих концентраций, сравнимых с сывороткой крови. Это связано с тем, что большинство антибиотиков, являясь кристаллоидами, проникают в лимфу вторично из тканей, и этот процесс зависит как от концентрации антибиотиков в сыворотке крови, так и от проницаемости гистогематического барьера лимфоузлов.
Предложенный еще в 1950– 70-х гг. метод эндолимфатического введения лекарственных веществ в последние годы находит все более широкое клиническое применение. Механизм лечебного действия эндолимфатической антибиотикотерапии связан с созданием в лимфатической системе высоких концентраций лекарственных препаратов и более интенсивным восстановлением ее иммунных, метаболических, барьерных и других функций по сравнению с традиционными методами введения. Однако широкому использованию эндолимфатической терапии препятствует трудоемкость катетеризации лимфатического сосуда. В настоящее время широко применяется наиболее оптимальный способ введения лекарственных препаратов в лимфатическую систему — лимфотропный.
Эффективность лечения больных тем выше, чем раньше поставлен диагноз и начато адекватное лечение. В условиях гинекологического стационара наиболее достоверным и доступным на сегодняшний день является трансвагинальное и трансабдоминальное ультразвуковое сканирование, позволяющее выделить в режиме реального времени характерные и наиболее диагностически значимые эхографические критерии разнообразных клинических форм заболеваний внутренних половых органов у женщин. Ультразвуковое сканирование представляет собой оптимальный дополнительный метод диагностики воспалительных процессов органов малого таза у женщин, степень его информативности достигает 88,1%.
Для ультразвукового сканирования органов малого таза можно использовать аппараты «Aloca», «Toshiba», «Esoate», «Medelcom» с трансабдоминальным и трансвагинальным датчиками, что позволяет более тщательно верифицировать патологические процессы, оценивать глубину патологических изменений, проводить визуальный динамический контроль эффективности проводимого лечения.
Дифференциальная диагностика острых воспалительных заболеваний внутренних половых органов женщин с острой хирургической патологией органов брюшной полости (чаще с острым аппендицитом) до настоящего времени остается актуальной проблемой. Сходство клинической картины и отсутствие четких диагностических критериев становятся причиной диагностических ошибок и проведения необоснованной лапаротомии. Выжидательная тактика ведения больных с неясной клинической картиной чревата прогрессированием заболевания и развитием тяжелых осложнений, нередко приводящих к летальному исходу. В связи с этим, важное значение в диагностике острых гинекологических заболеваний приобретает лапароскопия. Этот метод позволяет в кратчайшие сроки определить характер патологического процесса и решить вопрос о лечебной тактике.
Впервые выполнил осмотр органов брюшной полости через кольпотомное отверстие русский гинеколог Д. О. Отт в 1901 г. Для этого он использовал налобный рефлектор и лампу, поместив пациентку в глубокое положение Тренделенбурга. В том же году Г. Келлинг выполнил лапароскопию в условиях пневмоперитонеума с использованием цистоскопа в эксперименте на собаках. С 1911 г. появляются публикации о новых методах лапароскопии, создании игл для пневмоперитонеума, разработках новых оптических приборов. Огромный вклад в развитие лапароскопии внес Х. Кальк. Модифицированный лапароскоп Калька используется и в настоящее время. Места введения троакаров стали классически-ми — точки Калька. Широкое применение диагностическая лапароскопия получила благодаря работам Р. Пальмера во Франции (1940–1950-е гг.) и Д. Франгеймера в США (1960-е гг.). В 1962 г. Р. Пальмер выполнил коагуляцию маточных труб — первую лапароскопическую операцию по стерилизации. Революционные преобразования в оперативной лапароскопии в гинекологии осуществил руководитель гинекологической клиники в г. Киле, профессор К. Земм. В 1973 г. он опубликовал руководство, в котором описал целый ряд лапароскопических операций на придатках матки. Практически все известные лапароскопические инструменты разработал К. Земм. Им же предложены методики эндошва, многие аппараты для эндохирургии (термокоагулятор, механический и ручной литотрипторы, пельвиотренажер и др.). В 1983 г. К. Земм впервые выполнил лапароскопическую аппендэктомию.
В настоящее время в клинике получили наибольшее распространение жесткие лапароскопы фирмы Karl Storz. С внедрением в практику эндоскопических видеокамер, лапароскопия стала незаменимым диагностическим и лечебно-оперативным методом. Более 90% операций в гинекологии выполняют с помощью лапароскопического доступа. В настоящее время во всем мире накоплен огромный опыт лапароскопических операций, который показал, что лапароскопическая хирургия малотравматична, безопасна и экономически выгодна.
Показаниями к лапароскопии являются:
Противопоказания к экстренной лапароскопии всегда относительны.
Абсолютными противопоказаниями к лапароскопии являются геморрагический шок, острый инфаркт миокарда, острое нарушение мозгового кровообращения, значительные размеры патологического образования внутренних половых органов (более 15 см в диаметре), сердечно-сосудистые заболевания в стадии декомпенсации, острая печеночно-почечная недостаточность, сахарный диабет в стадии декомпенсации, диафрагмальные грыжи.
К относительным противопоказаниям к лапароскопии относят ожирение III–IV степени, выраженный спаечный процесс после перенесенных операций на органах брюшной полости, значительное количество крови в брюшной полости (более 1 л).
Эндоскопическая картина и способы лечения
Нормальная лапароскопическая картина органов брюшной полости и малого таза. При введении лапароскопа в брюшную полость прежде всего видны большой сальник желтого цвета с крупными сосудами и гладкая блестящая париетальная брюшина с нежной сосудистой сетью. Иногда просматриваются часть петель тонкого и участки толстого кишечника. Тонкий кишечник бледно-розового цвета, серозный покров его блестящий, могут быть заметны перистальтические волны. Толстый кишечник легко узнать по лентовидным продольным тяжам и гаустрам, в области сигмовидной кишки могут быть видны жировые подвески желтоватого цвета. Органы малого таза обычно становятся доступны для осмотра после перевода больной в положение Тренделенбурга: когда сальник и кишечник смещаются кверху. В полости малого таза видны внутренние половые органы, мочевой пузырь, просвечивающие через блестящий покров брюшины крупные пульсирующие сосуды (подвздошные артерии и вены).
Брюшина, покрывающая мочевой пузырь и прямую кишку, желтоватого цвета за счет подлежащей жировой клетчатки, с нежной сосудистой сетью. Форма мочевого пузыря зависит от степени его наполнения.
Матка чаще всего расположена по средней линии. Видны ее дно, передняя стенка и пузырно-маточное пространство. Серозный покров матки блестящий, гладкий, бледно-розового цвета. Маточные трубы и яичники обычно подвернуты кзади и расположены в маточно-прямокишечном пространстве. От передней стенки матки отходят в виде белесоватых тяжей круглые маточные связки, уходящие к лону во внутренние ворота пахового канала.
Собственные, широкие, воронко-тазовые и крестцово-маточные связки представляются в виде белесоватых дупликатур брюшины с хорошо просвечивающими сосудами. Крестцово-маточные связки доступны для осмотра, как правило, при смещении матки кверху и кпереди.
Придатки матки удается осмотреть только с помощью манипуляторов при смещении тела матки кверху и кпереди. В этих условиях становится доступным для осмотра и маточно-прямокишечное пространство. Видны маточные трубы: обычно извитые, бледно-розового цвета, с блестящим гладким покровом, легко смещаемые. При касании инструментом можно ощутить их мягко-эластическую консистенцию. Фимбриальные отделы маточных труб выглядят как бахрома ярко-розового цвета. Они расположены свободно и легко смещаются манипулятором.
Нормальные яичники имеют белый цвет, мозговидного типа рельеф, размеры 2 х 3 х 4 см. Иногда хорошо видны желтые тела в различных фазах развития, атретические и белые тела, фолликулы в виде мелких пузырьков.
Сигмовидная кишка представляется желтовато-розового цвета, блестящей, с легко смещаемыми жировыми подвесками.
Червеобразный отросток редко попадает в поле зрения при обзорном осмотре. При изменении положения больной, а также с помощью манипулятора удается осмотреть слепую кишку и ее отросток. Слепая кишка имеет голубоватый или желтовато-белесоватый цвет и продольные лентовидные полосы. Червеобразный отросток может быть самой разнообразной формы и длины, с гладкой блестящей поверхностью, белесовато-желтого цвета и закругленной верхушкой. Сквозь серозный покров его просвечивает нежная сосудистая сеть. Отросток легко смещается манипулятором или концом лапароскопа.
Неизмененная печень имеет гладкую зернистую капсулу, кирпично-красный цвет, хорошо видны ее доли, особенно правая, и дно желчного пузыря: поверхность его гладкая, блестящая, голубовато-зеленоватого цвета. Хорошо просматриваются связки печени и передняя стенка желудка.
Внематочная беременность. Во время лапароскопии при нарушенной внематочной беременности определяется жидкая кровь со сгустками. Матка обычно несколько увеличена в размерах, тестоватой консистенции, серозный покров ее с цианотичным оттенком. Венозная сеть внутренних половых органов более выражена на стороне поражения.
При трубной беременности пораженная маточная труба багрово-синюшного цвета, имеет веретенообразную форму. Если трубная беременность локализуется в интерстициальном отделе маточной трубы, то выбухание напоминает субсерозный миоматозный узел с цианозом.
При нарушенной трубной беременности по типу трубного аборта обычно имеется фиксированный к ампулярному отделу рыхлый сгусток крови, иногда образуется перитубарная гематома. При нарушенной трубной беременности по типу разрыва трубы четко определяется дефект стенки в зоне локализации плодного яйца с активным продолжающимся кровотечением и образованием сгустков крови.
Операцию необходимо начинать с ревизии органов малого таза, выявления зоны кровотечения и определения его интенсивности. При наличии перитубарных спаек, последние разделяют «тупым» способом или пересекают электрохирургическими ножницами с целью мобилизации пораженной трубы. Наличие в брюшной полости большого количества крови и сгустков, что значительно затрудняет проведение манипуляций, диктует необходимость перехода на лапаротомию.
Проведение органосохраняющих операций при трубной беременности возможно при отсутствии кровотечения и резко выраженных анатомических изменений со стороны трубы. Целесообразность выполнения этих вмешательств с учетом частоты рецидивов и широкого внедрения методов экстракорпорального оплодотворения в настоящее время стала предметом дискуссий.
Сальпингэктомия может быть выполнена различными способами — лигатурным по K. Земму или с использованием электрохирургических либо лазерных технологий. Лапароскопия завершается туалетом полости малого таза изотоническим раствором с подводным контролем гемостаза. Дренаж не оставляют.
Катаральный сальпингит. При катаральном сальпингите маточные трубы утолщены, отечны, серозная оболочка обеих маточных труб гиперемирована, блестящая. Сосудистый рисунок усилен. Лапароскопия может заканчиваться дренированием полости малого таза с целью введения антибиотиков или антисептиков.
Катаральный сальпингит с пельвиоперитонитом. Для катарального сальпингита, осложненного пельвиоперитонитом, характерно следующее: брюшина малого таза тусклая, отечна, гиперемирована, с точечными кровоизлияниями и инъекцией сосудов. Маточные трубы гиперемированы, отечны, часто с четкообразными утолщениями по типу нодозного сальпингита, что указывает на обострение хронического воспалительного процесса. Фимбрии свободные, с точечными геморрагиями, отделяемого из фимбриальных отделов нет. Лапароскопия заканчивается дренированием полости малого таза и одномоментным введением антибиотиков.
Гнойный сальпингит с пельвиоперитонитом. При гнойном сальпингите брюшина малого таза тусклая, гиперемирована, с точечными кровоизлияниями. В позадиматочном пространстве виден мутный, гноевидный выпот, указывающий, как правило, на специфическую этиологию воспаления. При распространении выпота по латеральным каналам отмечаются отек и гиперемия серозной оболочки прилежащих к малому тазу органов (петель кишечника). Маточные трубы утолщены, серозная оболочка их гиперемирована, с усиленным сосудистым рисунком. Могут быть точечные кровоизлияния и наложения фибрина. Образуются рыхлые перитубарные спайки. Фимбрии свободные, но из маточных труб поступает мутный, жидкий секрет или гной.
При остром сальпингите гонорейной этиологии гной имеет сливкообразный характер и выделяется из фимбриальных отделов маточных труб.
Лапароскопия заканчивается санацией полости малого таза и подведением двух дренажей из подвздошно-паховых областей для введения антибиотиков.
Пиосальпинкс — это отграниченная, сформированная полость с гнойным содержимым в замкнутом пространстве маточной трубы, которое образовано за счет слипания ампулярного отдела последней.
При пиосальпинксе серозная оболочка маточной трубы грязно-серого или багрово-красного цвета с точечными геморрагиями и нитями фибрина серого цвета. Стенка маточной трубы ригидна, утолщена, ампулярный отдел воронкообразно расширен, иногда достигает 6–8 см в диаметре. Обычно маточная труба подвернута кзади и фиксирована плоскостными спайками. В позадиматочном пространстве и в подвздошных областях определяется жидкий выпот, часто с геморрагическим оттенком. Сосудистый рисунок париетальной и висцеральной брюшины малого таза усилен, могут быть точечные геморрагии. Серозный покров органов брюшной полости, как правило, не изменен. При явлениях пельвиоперитонита серозный покров матки, прилежащих петель тонкой и толстой кишки гиперемирован, отечен, с выраженной контактной кровоточивостью. Наблюдаются явления слипчивого процесса, в который вовлекаются петли кишечника, сальник, матка и маточные трубы. На серозном покрове органов видны нити фибрина.
Оперативное лечение может быть как органосохраняющим, так и направленным на полное удаление гнойного очага. У женщин молодого возраста и у нерожавших пациенток необходимо стремиться проводить реконструктивно-пластические операции. Вмешательство заканчивают санацией полости малого таза антисептическим раствором. В полость малого таза устанавливают дренажи с таким расчетом, чтобы в послеоперационном периоде можно было наладить систему санации и подведения антибиотиков.
Перекрут ножки кисты яичника. При перекруте ножки кисты яичника во время лапароскопии в полости малого таза определяется округлой формы, багрово-синюшного цвета образование, вокруг которого видны следы жидкого геморрагического выпота. Если с момента перекрута прошло достаточно много времени, то развиваются необратимые некротические изменения, и капсула имеет черный цвет. Образование легко смещается, и обнаружить ножку кисты, как правило, труда не составляет.
Хирургическая ножка кисты бывает различной длины, а диаметр составляет в среднем 1–1,5 см. Часто в зону перекрута вовлекаются угол маточной трубы, собственная и воронко-тазовая связка яичника. В данной ситуации выполняют аднексэктомию.
Гидатида — это тонкостенное, жидкостное образование на стенке маточной трубы. При лапароскопии определяются, как правило, несколько гидатид на ножке. Гидатиды имеют округлую форму, хорошо выраженную сосудистую сеть на поверхности, размеры их до 2 см в диаметре, содержат прозрачную жидкость. Удаление гидатиды особых трудностей не представляет.
Перфорация матки. Перфорацию матки во время лапароскопии диагностируют на основании следующих признаков. В полости малого таза видны малоизмененная кровь и сгустки. На серозном покрове матки визуализируется дефект с подтеканием крови из него в свободную брюшную полость. Перфорационное отверстие имеет, как правило, небольшой размер, соответствующий размерам кюретки или зонда. После удаления крови и сгустков из брюшной полости проводят гемостаз в биполярном режиме на фоне введения утеротонических препаратов и ушивают перфорационное отверстие.
Апоплексия яичника. При апоплексии яичника во время лапароскопии в полости малого таза определяются жидкая кровь и сгустки в различном количестве. После санации полости малого таза находят источник кровотечения.
При стигме овуляции на поверхности яичника виден дефект ткани размером до 1 см в диаметре, края дефекта втянуты внутрь. Часто разрыв белочной оболочки яичника прикрыт фиксированным сгустком (болевая форма), что не требует проведения каких-либо манипуляций. При выявлении кровотечения из дефекта (анемическая форма) показано проведение гемостаза.
При разрыве кисты яичника, наряду с кровью и сгустками, могут определяться различные включения: капельки жира (при зрелой тератоме), хлопья бурого цвета на серозном покрове прилежащих органов и на брюшине (при разрыве эндометриоидной кисты). Часто при разрыве эндометриоидной кисты в брюшной полости виден вязкий секрет бурого цвета (разрыв шоколадной кисты).
При разрыве кисты выполняют резекцию яичника в пределах неизмененных тканей или производят вылущивание кисты.
Наиболее сложно поставить дифференциальный диагноз между острой гинекологической патологией и острым аппендицитом. Червеобразный отросток может быть любой формы и длины и занимать любое положение в брюшной полости. Поиски червеобразного отростка целесообразно начинать с места слияния трех тений толстой кишки: здесь находится основание отростка. В норме червеобразный отросток с гладкой, блестящей поверхностью, верхушка его закруглена. При пальпации отросток легко смещается, мягкий.
При деструктивных формах червеобразный отросток утолщен, его серозная оболочка багрового цвета с налетом фибрина. При пальпации отросток ригидный, при смещении пружинит.
При вторичных изменениях червеобразного отростка, возникающих в результате воспалительного процесса в малом тазе, когда отросток отечен, гиперемирован, с усилением сосудистого рисунка, он остается мягким при пальпации и легко смещается, ригидность отсутствует.
Миома матки. В клинической практике нередко возникает необходимость провести дифференциальный диагноз между миомой матки, особенно субсерозной, и опухолью матки. При лапароскопии все виды миомы матки (кроме субмукозной и редко интралигаментарной) не представляют сложности для диагностики. При интерстициальной миоме видны места отхождения связок, маточных труб и неизмененный сосудистый рисунок. Форма матки зависит от расположения узлов. Субсерозные миомы, как правило, резко меняют конфигурацию матки, иногда она становится похожей на конгломерат «картофельных клубней». Миома может представлять трудности для диагностики, если она исходит из бокового ребра матки и располагается интралигаментарно. Инструментальная пальпация опухоли и смещение матки с помощью внутриматочного зонда в сторону, противоположную образованию, могут дать верное представление об источнике опухоли.
В некоторых случаях миома матки сочетается с воспалительным процессом в малом тазе. Лапароскопическая картина в данном случае характеризуется гиперемией серозного покрова матки и париетальной брюшины. Видна сеть расширенных сосудов, что в норме не наблюдается.
Миоматозные узлы с нарушением кровообращения имеют синюшно-багровый цвет, серозная оболочка их тусклая. Под серозной оболочкой определяются многочисленные кровоизлияния от мелкоточечных петехий до петехий диаметром 2–3 см. Как правило, видна реакция окружающих тканей: гиперемия брюшины, покрывающей соседние органы; выпот — от серозного до геморрагического, иногда с хлопьями фибрина.
Среди новообразований женских половых органов опухоли яичников находятся на втором месте. Их диагностика до настоящего времени представляет определенные трудности. Затруднения при дифференциальной диагностике опухолей и опухолевидных образований яичников чаще имеют место у больных со значительным ожирением передней брюшной стенки, а также у женщин, перенесших ранее гинекологические операции.
Ретенционные кисты обычно имеют небольшие размеры, тонкостенную прозрачную капсулу, через которую просвечивает гомогенное содержимое.
Параовариальные кисты различных размеров располагаются межсвязочно или у наружного полюса яичника. Всегда виден яичник: он расположен отдельно, сохранено его дольчатое строение, цвет белесоватый, видны фолликулы, иногда желтое тело.
Эндометриоидная киста яичника представляет собой образование с плотной, гладкой, непрозрачной капсулой голубовато-синюшного цвета. На капсуле и на брюшине малого таза видны отложения гемосидерина в виде коричневых («шоколадных») пятен. Вокруг них просматриваются отек, рубцовая инфильтрация тканей, местами кровоизлияния.
Дермоидная киста имеет неравномерную желтовато-белесоватую окраску, она очень плотная при инструментальной пальпации.
Фиброма яичника — это опухоль округлой или овоидной формы, с гладкой поверхностью, плотной консистенции, скудной васкуляризацией, в капсуле белого цвета.
При раке яичников величина опухоли может быть различной. Форма ее округлая, овальная или неправильная. Опухоль чаще мягкой консистенции, поверхность ее бугристая в виде цветной капусты. Точность лапароскопической диагностики опухолей яичников составляет 96,5%.
В заключение следует подчеркнуть, что диагностика острых воспалительных процессов внутренних половых органов должна основываться на сопоставлении данных анамнеза, клинических симптомов, данных лабораторных исследований и эндоскопической картины. Диагностическая лапароскопия нередко превращается в лечебно-оперативную, так как при многих острых воспалительных заболеваниях органов брюшной полости и малого таза, опухолях и опухолевидных образованиях яичников операции выполняют через лапароскоп. Благодаря этому значительно сокращается число послеоперационных койкодней, уменьшается количество послеоперационных осложнений, и пациенты в кратчайшие сроки возвращаются к обычной трудовой деятельности.
Н. Е. Чернеховская, доктор медицинских наук, профессор
Д. П. Черепянцев, кандидат медицинских наук
РМАПО, ГКБ № 52, г. Москва