как будто что то застряло в пищеводе в районе
9 причин не игнорировать симптомы гастроэзофагеальной рефлюксной болезнь
Актуальная проблема
Для большинства людей, изжога – это просто случайно возникший дискомфорт. Примерно 20% населения высокоразвитых стран испытывают ее не реже одного раза в месяц.
Но для 6% людей, которые имеют хроническую форму изжоги, известную как гастроэзофагеальная рефлюксная болезнь (ГЭРБ), не купированные (не леченные) симптомы могут привести к различным осложнениям для здоровья. Люди с эрозиями на слизистой пищевода из-за кислого рефлюкса часто не осознают вреда от ГЭРБ, пока у них не разовьется запущенная стадия болезни.
Если вы испытываете частую или длительную изжогу (два раза в неделю на регулярной основе), обратитесь к врачу. Вот девять причин, почему Вы не должны игнорировать симптомы гастроэзофагеальной рефлюксной болезни.
1. Развитие воспаление в пищеводе (эзофагит)
При гастроэзофагеальной рефлюксной болезни пища, кислота и пищеварительные соки забрасываются в пищевод. Со временем это вызывает раздражение и отек слизистой, выстилающей пищевод изнутри. Это и есть эзофагит. Если кислотное воздействие в пищеводе наблюдается в течение всего лишь нескольких недель, то уже может развить воспаление слизистой. Это может вызывать дискомфорт и, даже боль, по срединной линии брюшной стенки, «под ложечкой», где сходятся правые и левые ребра у грудины. Это воспаление делает пищевод уязвимым для еще более опасных состояний – эрозий или рубцов.
2. Стриктура пищевода
Если эзофагит продолжается слишком долго, то возникающая рубцовая ткань, может сузить пищевод. Это стриктура может привести к трудностям прохождения и глотания пищи, которая может застревать на уровне образования рубцовой ткани, вызывая боль.
Большие куски пищи могут застрять и эта ситуация может потребовать эндоскопического вмешательства для их удаления. Стриктура может вызывать частые подавливания при приеме пищи. Из-за этого пациенты часто отказываются от еды и теряют много в весе.
Стриктура лечится расширением или растяжением пищевода (бужирование или дилятация). Эти лечебные процедуры могут быть неоднократными по воздействию на стрикутуру. Но прием блокаторов продукции кислоты в желудке (ингибиторы протонной помпы, ИПП или Н2-блокаторы) могут помешать возвращению рубцовых изменений в пищеводе в дальнейшем.
3. Проблемы с горлом и голосом
Основным симптомом гастроэзофагеальной рефлюксной болезни является изжога, но не все люди ее чувствуют и описывают. У них могут быть другие, более сложные для диагностики симптомы. Врачи называют эти случаи «немой рефлюкс», или бессимптомный рефлюкс. У пациента может не быть изжоги, как это классически описано в учебниках, но у них могут быть различные другие проблемы, которые происходят за пределами пищевода, такие как хрипота, изменения голоса, боль в горле или хронический кашель. У них такое ощущение, как будто в горле комок или волос, и им постоянно приходится очищать горло, покашливая и откашливаясь.
4. Проблемы с дыханием
Если кислота желудка случайно затечет в дыхательное горло после того, как она попадет при гастроэзофагеальной рефлюксной болезни в пищевод, то ГЭРБ может ухудшить течение бронхиальной астмы или пневмонии. Даже без проблем с легкими ГЭРБ может вызывать одышку и затруднение дыхания. А лечение в данной ситуации может быть обоюдоострым мечом. Так как, препараты ГЭРБ, такие как ингибиторы протонной помпы, могут фактически увеличить риск пневмонии. (Они могут способствовать росту бактерий и подавлять кашель, который призван на помощь для очищения легких).
Обращайте внимание Вашего лечащего врача на функцию Ваших легких при лечении рефлюкса.
5. Разрушение зубов
Когда желудочная кислота и пищеварительные соки попадают через пищевод в ротовую полость, это может вызвать кислый вкус и, если это происходит достаточно часто, то разрушается зубная эмаль, что способствуют кариесу.
6. Язвы пищевода
Желудочная кислота может разрушать слизистую пищевода, вызывая раны и язвы. Язвы пищевода отличаются от язв желудка, которые обычно вызваны бактериями. Люди с ранами и язвами могут сплевывать кровью, у них также может быть рвота кровью. Они могут увидеть кровь в своих испражнениях. Кровь может быть красной, вишневой, или как частицы кофе. В стуле обычно кровь из пищевода и желудка при прохождении через тонкий кишечник приобретает черный цвет, цвет и вид нефти — вязкой, скользкой, плохо смываемой.
Обратитесь к врачу немедленно, если у Вас имеются такие симптомы. При эндоскопии можно обнаружить язвы пищевода. Кислотно-блокирующие или кислотно-снижающие лекарства могут привести к их исчезновению.
7. Пищевод Барретта
Если не лечить в течение многих лет, постоянный кислотный рефлюкс могут образоваться изменения в клетках, известное как пищевод Барретта, считающееся предраковым состоянием. Это состояние не вызывает особых симптомов, кроме симптомов рефлюкса. Врач может диагностировать его, выполняя эндоскопию.
Если у вас есть изжога более двух раз в неделю в течение длительного времени, или если у вас есть симптомы гастроэзофагеальной рефлюксной болезни, которые ухудшаются или вы обнаружили новые, которых у вас не было раньше, это все причины, чтобы провериться и пройти эндоскопию.
8. Рак пищевода
В очень серьезных случаях не леченая гастроэзофагеальная рефлюксная болезнь (и последующий пищевод Барретта) может привести к раку пищевода. Основные факторы риска – это употребление алкоголя, курение, плохое питание, а также хронические заболевания пищевода с рефлюксом.
Симптомы включают потерю веса, проблемы с глотанием, или желудочно-кишечные кровотечения. Это то, что происходит в течение десятилетий не леченного рефлюкса (30-40 лет), поэтому у тех, кому 30 лет и в остальном здоровы, нет причин подозревать рак. Но если вам больше 50 лет, и у вас была изжога в течение многих лет, и вы внезапно теряете вес, например, это определенно то, что врач заподозрит в первую очередь.
9. Более низкое качество жизни
В дополнение к рискам для здоровья, симптомы гастроэзофагеальной рефлюксной болезни могут повлиять на здоровье и качество жизни, которые могут быть подорваны из-за проблем с питанием и сном, а также социальных и физических ограничений. У мужчин отчетливо снижалось либидо при длительном рефлюксе.
Дисфагия
Дисфагия относится к патологиям пищевода и гортани. При данном состоянии глотание жидкости и пищи затруднено или невозможно. Причинами могут выступать как нарушения в работе различных органов, так и заболевания невралгического характера. Для постановки диагноза необходимо тщательное обследование, а терапевтические мероприятия подбираются индивидуально для каждого пациента.
Без внимания патологию оставлять нельзя, так как без помощи врачей не обойтись. Врачи круглосуточной Юсуповской больницы специализируются на данной патологии, и успешно справляются с дисфагией любой степени тяжести.
Причины дисфагии
Болезнь может возникнуть как на фоне генетических, так и приобретённых патологий. Наиболее частая причина дисфагии — патологические процессы в пищеводе, ротоглоточной полости, сердце и головном мозге. К распространённым факторам, вызвавшим болезнь, специалисты относят:
Нередко дисфагию вызывает тяжёлое токсикоинфекционное заболевание (ботулизм), болезнь Паркинсона (дрожательный паралич), энцефалит и нервно-мышечные болезни (полимиозит, миастения и прочие). В детском возрасте дисфагия чаще всего возникает при ДЦП (детский церебральный паралич).
Классификация
Патология различается в зависимости от локализации очагов поражения, вида и степени тяжести. В медицинской практике классификация дисфагии следующая:
По месту локализации
По виду
По причине возникновения
Кроме этого, дисфагия подразделяется ещё от формы течения — прогрессирующая и хроническая. Во втором случае симптоматика время от времени ослабевает и возникает в период обострения патологического процесса. Диагностируется хроническая форма из-за осложнений прогрессирующей.
Степени
В зависимости от присутствующей симптоматики дисфагия делится на 4 степени тяжести:
Любая степень дисфагии сопровождается характерной симптоматикой и болевыми ощущениями в глотке или грудной клетке. Последняя тяжёлая стадия свойственна, как правило, онкологическому заболеванию 4 степени риска.
Любой вид дисфагии опасен для жизни пациента, поэтому обращение к врачу должно осуществляться при возникновении первой симптоматики. Если самочувствие ухудшилось внезапно в ночное время суток, не стоит откладывать визит в больницу до утра. В этом случае можно обратиться в круглосуточную Юсуповскую больницу, где будет оказана необходимая медицинская помощь.
Симптомы дисфагии
Болезнь всегда сопровождается характерной симптоматикой, которую сложно не заметить. В зависимости от локализации патологического процесса, проявления болезни может различаться:
Ротоглоточная дисфагия
Данный вид характеризуется сильным кашлевым синдромом, повышенным слюноотделением и забросом пищи в полость носоглотки. При возникновении болезни пациент не может производить полноценное сглатывание. Чтобы пища проходила по пищеводу, нужно приложить усилия.
Процесс употребления пищи достаточно болезненный и вызывает болевой синдром в ротоглотке, а также в области грудной клетки. Из-за патологического процесса теряется аппетит, что нередко приводит к истощению. Многие пациенты жалуются на осиплость и охриплость голоса.
Симптоматика практически идентична крикофарингеальной дискоординации. Разница лишь в том, что вторая разновидность болезни более опасна из-за риска возникновения патологических процессов в лёгких.
Пищеводная дисфагия
В отличие от ротоглоточного типа симптомы пищевой дисфагии отличаются, так как процесс сглатывания пищи не нарушается. Особенность этой патологии заключается в том, что затруднено прохождение жидкой и твёрдой пищи по пищеводу. Из симптоматики у пациентов наблюдается сильная изжога, болевые ощущения за грудиной и в верхней части брюшной полости.
Также для пищеводного типа характерна частая отрыжка, после которой возникает неприятный кислый привкус в полости рта. При этом нередко происходит забрасывание содержимого желудка в полость рта и глотку. Усиление регургитации (движение желудочного содержимого) происходит во время наклона тела вперёд или во время сна. Особенно, если последний приём пищи был произведён меньше, чем за 1—2 часа до сна.
Болевые ощущения во время еды уменьшаются, если пациент запивает пищу водой. При этом процесс прохождения пищевого комка облегчается. Обе патологии имеют идентичные проявления — нарушение работы ЖКТ, потеря аппетита и веса, а также депрессивное состояние из-за невозможности полноценно питаться.
Диагностика дисфагии
Для постановки точного диагноза необходимо пройти ряд клинических обследований. Методом визуального осмотра и пальпации патологию выявить невозможно. Чтобы определить вид заболевания и степень тяжести, врач собирает полную информацию — когда возникла патология, какие присутствуют симптомы, есть ли какие-либо хронические болезни и прочее. После этого специалист тщательно осматривает пациента, а затем назначается:
Диагностические мероприятия очень важны, так как от точности поставленного диагноза зависит корректность дальнейшего лечения и его эффективность. Чтобы исключить возможность неправильной постановки диагноза и неправильного назначения терапевтических мероприятий, можно обратиться к высококвалифицированным специалистам круглосуточной Юсуповской больницы. Многолетний опыт позволяет с точностью определить вид патологии и устранить её в кротчайшие сроки.
Лечение дисфагии
Терапия назначается после проведённых диагностических мероприятий. В зависимости от разновидности патологии лечение может быть медикаментозное или путём хирургических вмешательств.
Лекарственные препараты
Кроме этого, могут быть назначены противовоспалительные средства и лекарства, устраняющие присутствующую симптоматику — противорвотные, обезболивающие и прочие фармакологические группы.
Операция
Операционное вмешательство применяется в случае отсутствия терапевтического эффекта от медикаментозной терапии. Чаще всего манипуляции производятся при дисфагии, вызванной раковыми новообразованиями, химическим ожогом пищевода или тяжёлыми воспалительными поражениями. После операции пациенту требуется постельный режим в условиях стационара.
Диетотерапия
Немаловажна при дисфагии и диетотерапия. Она подразумевает употребление частое употребление пищи малыми порциями. В период реабилитации необходимо исключить:
Во время еды пищу необходимо тщательно пережёвывать, избегая глотания больших кусков.
Болезнь достаточно опасная и требует грамотного подхода дипломированного специалиста. В данном случае важно правильно выбрать врача, потому что от этого зависит окончательный результат и прогноз. При неправильных манипуляциях существует риск развития отягчающих последствий и перехода патологии в тяжёлую форму.
Обратившись в Юсуповскую больницу, пациент обеспечивает себе безопасное и результативное лечение без осложнений, что гарантированно приведёт к быстрому избавлению от тяжёлой патологии. Кроме того, в клинике можно пройти курс реабилитации под тщательным контролем врача и предупредить повторное возникновение дисфагии.
Приём медикаментов осуществляется только по согласованию с врачом. Самолечение во всех случаях усугубляет ситуацию и приводит к опасным осложнениям.
Лечение дисфагии в Москве
Лечение дисфагии в Москве найти несложно, но при выборе клиники важно учитывать опыт специалистов по данному направлению, так как от этого напрямую зависит прогноз. Юсуповская больница долгие годы специализируется на патологиях, связанных с пищеводом и затруднённым глотанием.
Клиника оснащена новейшим оборудованием, предлагает комфортные условия, а также максимально благоприятную для пациентов атмосферу. Стоимость лечения зависит от сложности заболевания и методов терапевтических мероприятий. Несмотря на высокий уровень профессионализма специалистов и дорогостоящее оборудование, Юсуповская больница предлагает своим пациентам самые конкурентоспособные цены в Москве.
Кроме лечения дисфагии любой степени, в клинике предлагаются следующие услуги:
Непроходимость пищевода
Непроходимость пищевода – патологическое состояние, характеризующееся нарушением прохождения пищевых масс по пищеводу вследствие его стеноза, обтурации или внешней компрессии. В клинической картине преобладают нарушение глотания, повышенное слюноотделение, боли за грудиной и изжога, отрыжка воздухом и съеденной пищей, снижение веса. Для выявления данной патологии используют эзофагоскопию, эндоскопическую биопсию, рентгенографию пищевода, хромоскопию пищевода и желудка, эзофагеальную манометрию. Лечение зависит от этиологии процесса. Для восстановления проходимости используют эндопротезирование пищевода, эндоскопическое рассечение рубцов, бужирование пищевода и т. д.
МКБ-10
Общие сведения
Непроходимость пищевода является серьезным осложнением многих заболеваний, однако чаще всего к ней приводят несчастные случаи (преднамеренный или случайный прием кислот и щелочей как детьми, так и взрослыми) и злокачественные опухоли пищевода. Среди доброкачественных сужений пищевода преобладают ожоговые стриктуры (70%), при этом практически 90% пациентов с рубцами после ожогов составляют лица трудоспособного возраста. Увеличивается и количество пациентов, у которых злокачественные и доброкачественные опухоли пищевода впервые проявляются симптомами непроходимости. Несмотря на непрерывное совершенствование хирургических методов и все более широкое распространение малоинвазивных способов лечения непроходимости пищевода, данная проблема в гастроэнтерологии очень актуальна, поскольку частота критических стенозов пищевода остается стабильно высокой.
Причины
Непроходимость пищевода развивается в том случае, когда его просвет значительно сужен. По причине возникновения стеноза непроходимость пищевода может быть доброкачественной или злокачественной; обусловленной образованием колец пищевода или осложнениями других заболеваний.
Доброкачественная непроходимость пищевода обычно связана с формированием рубцовых стриктур в течение нескольких месяцев или лет после ожога данного органа. Наиболее тяжелые изменения в пищеводе возникают при приеме внутрь активной щелочи. Последствия ожога пищевода кислотой менее катастрофичны, рубцовые изменения не так выражены и легче поддаются коррекции, чем при воздействии щелочи. Достаточно частыми причинами непроходимости могут служить сдавление пищевода извне (опухолью средостения, аберрантными сосудами, увеличенными лимфатическими узлами и др.), доброкачественные опухоли пищевода с внутрипросветным ростом, пептическая язва, длительный воспалительный процесс (эзофагит).
Злокачественные стенозы развиваются на фоне рака пищевода, составляющего более 80% всех заболеваний этого органа и 4% всей онкопатологии. Рак пищевода находится на шестом месте среди всех злокачественных опухолей, является второй по значимости причиной формирования непроходимости пищевода.
Кольца пищевода представляют собой доброкачественные, гладкие, узкие концентрические выпячивания ткани в просвет пищевода. Кольца могут содержать в себе три слоя: слизистый, подслизистый и мышечный. Кольцо пищевода типа А рассматривается как особенность строения органа, чаще всего клинических проявлений не имеет и является случайной находкой во время обследования по поводу других заболеваний. Точная причина возникновения колец пищевода типа В (кольца Шацки) до сих пор неизвестна, хотя чаще всего их появление связывают с нарушением моторики пищевода и гастроэзофагеальным рефлюксом. Кольца типа В могут выявляться у 6% взрослых людей, чаще всего у пациентов после 50 лет. Они долгое время никак не проявляются, однако при формировании нескольких колец, значительном сужении просвета пищевода в месте их локализации возникает выраженная дисфагия и боль, когда пищевой комок задерживается между двумя кольцами и растягивает пищевод.
Более редкими причинами формирования непроходимости являются дивертикул пищевода, травмы и инородные тела; туберкулез, сифилис, склеродермия с поражением пищевода. Подавляющее большинство случаев непроходимости пищевода у новорожденных детей обусловлены такой редкой врожденной патологией, как атрезия пищевода (порок развития, при котором отмечается недоразвитие части пищевода, отсутствие сообщения между глоткой и желудком).
Одна из самых редких причин непроходимости пищевода – безоар. Безоары формируются в пищеводе или желудке пациентов (в основном – старческого возраста) из растительных волокон, волос, принимаемых лекарств и др. Формирование безоаров происходит из-за нарушения секреции и перистальтики пищевода, вследствие чего образуется плотный комок, перекрывающий просвет органа. При общей дисфункции пищеварительного тракта безоары могут мигрировать в пищевод из желудка и даже из тонкого кишечника. На сегодняшний день в литературе описаны единичные случаи выявления безоаров пищевода.
Симптомы непроходимости пищевода
Первым и основным симптомом непроходимости пищевода обычно выступает нарушение глотания – дисфагия. Степень выраженности этого симптома значительно варьирует в зависимости от уровня стеноза пищевода и консистенции принимаемой пищи. Жидкая пища и вода могут безболезненно и беспрепятственно проникать в желудок, вызывая незначительные ощущения дискомфорта за грудиной. При приеме твердой и плотной пищи дисфагия значительно выражена, сопровождается сильной загрудинной болью и рвотой. Симптоматика дисфагии развивается исподволь, постепенно приводит к тому, что больной может принимать только жидкую пищу и полностью отказывается от другой еды, с чем и связано значительное исхудание на фоне непроходимости пищевода. Кроме дисфагии и загрудинных болей, пациента могут беспокоить отрыжка, гиперсаливация, жжение за грудиной.
Для колец пищевода характерна несколько иная симптоматика. Постоянная дисфагия нетипична; эпизоды нарушения глотания встречаются редко – между двумя случаями могут пройти месяцы, иногда годы. Жидкая пища и вода беспрепятственно продвигаются по пищеводу и не вызывают никаких неприятных ощущений. Сам приступ дисфагии обычно очень короткий. Чаще всего при задержке пищи между двумя кольцами ликвидировать неприятные симптомы помогает рвота, после которой пациент может спокойно продолжать принимать пищу без всяких неприятных ощущений. Дисфагия у пациентов с пищеводными кольцами возникает преимущественно на фоне приема свежеиспеченного хлеба и жареного мяса.
Диагностика
Консультация гастроэнтеролога требуется для проведения первичной диагностики непроходимости пищевода. После установления окончательного диагноза пациент направляется в отделение хирургии. Выявление рубцовых изменений, стриктур и стенозов производится с помощью рентгенографии пищевода с контрастированием. Консультация врача-эндоскописта нужна для назначения и проведения эзофагоскопии, выявления и верификации непосредственных причин непроходимости пищевода (опухолей, специфических заболеваний, инородных тел и др.). Также для диагностирования опухоли пищевода большое значение имеют компьютерная томография ОГК с контрастированием, эндосонография пищевода.
При подозрении на рак пищевода может потребоваться эндоскопическая биопсия, хромоскопия пищевода и желудка. При системных заболеваниях, подозрении на ахалазию кардии показана эзофагеальная манометрия. При наличии у больного специфических заболеваний (сифилис, туберкулез, склеродермия) план обследования соответствует выявленной патологии.
Лабораторные анализы при непроходимости пищевода отражают патологические изменения, вызванные основным заболеванием. В биохимическом анализе крови может отмечаться анемия, снижение уровня общего белка и нарушение соотношения белковых фракций, гиповитаминоз, признаки гиперкатаболизма.
Лечение непроходимости пищевода
Лечение пациентов с доброкачественной непроходимостью пищевода осуществляется в отделении хирургии, при наличии рака пищевода пациент может находиться в отделении гастроэнтерологии или онкологии. Схема лечения непроходимости пищевода зависит от причины данной патологии.
Злокачественные формы непроходимости пищевода требуют проведения патогенетического лечения: лучевой либо химиотерапии, хирургического удаления опухоли с последующей эзофагопластикой. Консервативные мероприятия включают в себя нормализацию уровня основных нутриентов в крови, электролитов. При необходимости корректируется питание, назначаются препараты для лечения анемии.
Прогноз и профилактика
Прогноз непроходимости пищевода варьирует в зависимости от этиологии заболевания, возможности осуществления альтернативных методов питания. Доброкачественные формы непроходимости пищевода имеют лучший прогноз и легче поддаются лечению, чем непроходимость пищевода, вызванная прогрессированием раковой опухоли. Специфической профилактики непроходимости пищевода не существует. Для предотвращения данного состояния следует избегать этиологических и патогенетических факторов непроходимости пищевода.
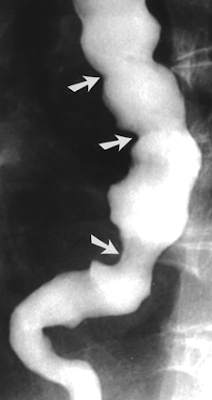
Диффузный спазм пищевода (эзофагоспазм). Дискинезия пищевода (K22.4)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
В зависимости от механизмов нарушения двигательной активности пищевода различают два варианта эзофагоспазма:
— первичный (идиопатический) эзофагоспазм;
— вторичный (рефлекторный) эзофагоспазм.
Отдельные авторы, кроме того, выделяют гиперкинетические и гипокинетические варианты заболевания, представленные в следующей классификации (Трухманов А.С., 1997):
1. Нарушения перистальтики грудного отдела пищевода:
Этиология и патогенез
Этиология диффузного спазма пищевода неизвестна.
В зависимости от механизмов нарушения двигательной активности пищевода различают два варианта эзофагоспазма.
Гиперкинетические варианты дискинезий пищевода сопровождаются усилением тонуса и моторики пищевода как во время глотания, так и вне его.
Эпидемиология
Возраст: преимущественно от 30 до 70 лет
Признак распространенности: Распространено
Соотношение полов(м/ж): 0.3
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Изжога встречается у 20% пациентов.
Диагностика
Автор. Nevit Dilmen 1994
Эзофагоманометрия (манометрия пищевода)
У определенного процента больных результаты исследования могут не отличаться от нормы, у других при проведении манометрии пищевода обнаруживаются:
— спастические сокращения стенок пищевода в виде волн различной формы и амплитуды, во время которых давление в пищеводе превышает 30 мм.рт.ст.;
-эпизоды нормальной перистальтики, позволяющие дифференцировать эзофагоспазм от ахалазии;
— рефлекторное расслабление нижнего пищеводного сфинктера, неполная его релаксация.
Суточный мониторинг рН в нижней трети пищевода выявляет эпизоды ГЭР, о чем говорит падение показателей рН ниже 4. Регистрируется общее количество рефлюксов, число эпизодов продолжительностью более 5 минут, длительность самого большого эпизода, средняя продолжительность рефлюкса, общее время исследования, в течение которого значение рН было ниже 4.
Возможно применение метода внутрипищеводной импедансометрической диагностики моторной функции пищевода.
Лабораторная диагностика
Обязательные исследования: общий анализ крови.
Дополнительные исследования: биохимический анализ крови (общий белок, глюкоза, АлАТ, АсАТ, амилаза, ЩФ).
Дифференциальный диагноз
Осложнения
Лечение
Немедикаментозное лечение подразумевает профилактику повышения внутрибрюшного давления: больные должны избегать выполнения частых наклонов туловища, подъема тяжестей, переедания.
Медикаментозное лечение
Комплексное лечение должно быть направлено на устранение спазма гладкой мускулатуры и восстановления нормальной перистальтики пищевода.
Назначают прием за 30-40 минут до еды блокаторов медленных кальциевых каналов; антихолинергических средств (атропин, платифиллин и др) или нитратов (изосорбида ди- и мононитраты).
Для большинства больных (эмоционально лабильных пациентов), целесобразно применение седативных средств и антидепрессантов.
Вопрос о применении прокинетиков остается спорным. Осуществляется лечение осложнений, в частности рефлюкс-эзофагита (антисекреторные средства, антациды, цитопротекторы).
Хирургическое лечение
Проводится лишь у некоторых больных с тяжелым течением заболевания и при неэффективности комплексной диетомедикаментозной терапии.
У эмоционально стабильных пациентов наблюдаются лучшие результаты оперативного лечения.