болит мясо на бедре
Синонимы: трохантерит (тазобедренного сустава), вертельный бурсит, тендопатия ягодичных мышц.
Одна из самых частых причин боли в бедре! Ответ на вопрос, что болит в бедре и ягодице и как с этим справиться в этой статье.
Немного анатомии: на задней и боковой поверхности таза имеется средняя и малая ягодичные мышцы. Они начинаются сверху от таза и крепятся к вертелу бедренной кости – это выступающая кость сбоку на бедре. Можете у себя потрогать и найти это образование. Данные структуры представлены на картинке.
При ряде факторов происходит механическое повреждение сухожилий мышц (тендопатия), которое может сочетаться или нет с бурситом вертела бедренной кости. Бурсит — это локальное воспаление сумки (пространства) между вертелом и сухожилиями.
В зарубежной литературе это называется СИНДРОМ БОЛЬШОЙ ВЕРТЕРЛЬНОЙ БОЛИ (СБВБ).
Данную стать подготовили наши врачи: ортопед-травматолог Домбровский Р.Э.неврологи Жакупбаев А.И. и Ковзелев П.Д.
Почему появляется трохантерит бедра?
Факторы риска развития данной патологии: женский пол, ожирение, боль в коленях, болезненность подвздошно-большеберцового тракта и боль в пояснице, разница в длине ног (более 2см), сколиоз. Иными словами, если все вокруг болит и нагрузка уже высокая – есть вероятность что заболит и вертел.
Повреждение сухожилий ягодичных мышц и вертела по данным МРТ варьируются от отека в области крепления и частичного повреждения до отрыва сухожилия.
Критериев постановки диагноза нет.
Если исключены другие причины и имеется:
То диагноз вероятен.
Симптомы трохантерита тазобедренного сустава
Так как ягодичные мышцы являются стабилизаторами таза, а также отводят бедро в сторону, то боль появляется или усиливается (в запущенных случаях) при:
ВНИМАНИЕ: данная патология – это не поражение тазобедренного сустава, как часто думают пациенты. Тазобедренный сустав крайне редко болит снаружи бедра и почти всегда пациенты указывают на боль в паху и внутренней части бедра при поражении сустава.
Диагностика трохантерита в Санкт-Петербурге.
Диагностика в первую очередь клиническая, т.е. при осмотре врачом.
Дополнительные методы, которые позволяют исключить другие заболевания данной области: рентгенография таза обзорная – подтверждение повреждения сухожилия и наличие отека + исключение артроза тазобедренного сустава, некроза головки бедренной кости, переломов и костной патологии.
В нашей клинике установлен УЗИ прибор экспертного уровня и мы имеем возможность непосредственно во время приема или дополнительно к нему провести исследование области вертела и сустава на УЗИ.
Это очень ускоряет процесс постановки диагноза и начала лечения – пациент быстрее получает уменьшение боли и дискомфорта.
МРТ –информативно, более дорогостоящее, требуется, когда имеется подозрение на вторичный характер (опухоль, инфекция, травма и т.д.). Показания к МРТ определяются врачом.
Лечение трохантерита тазобедренного сустава в Санкт-Петербурге.
Введение лекарственных препаратов (блокады) под контролем УЗИ является высокоточным и эффективным методом лечения. Врач по факту видит иглу и то место, куда нужно ввести лекарство. Все наши специалисты, специализирующиеся на лечение трохантерита в совершенстве владеют блокадами и УЗИ навигацией.
Выводы:
Синдром большой вертельной боли или трохантерит – изматывающее состояние, которое очень часто не умеют правильно лечить. Самые частые маски этой проблемы: остеохондроз, защемление седалищного нерва, синдром грушевидной мышцы, грыжа диска, артроз тазобедренного сустава. При правильной диагностике и адекватном лечении можно быстро и значимо улучшить качество жизни, избавить пациента от боли и вернуть свободу передвижения.
Клинический случай лечения трохантерита
Пациентка 70 лет с выраженным односторонним плоскостопием и сколиозом обратилась к нам в клинику после неоднократного и безуспешного лечения с диагнозом хронической боли в спине и рецептом на антидепрессанты.
Сразу же бросается в глаза измененная походка (походка Тредленбурга). Пациентка ладонью показывает, где болит, отмечает четкую связь с нагрузкой, спать на боку не может. Боль была периодической, сейчас уже болит постоянно. Беспокоит её это около 3х лет.
Что примечательно, так это снимки пациентки. Давайте их посмотрим.
По МРТ невооруженным взглядом видно выраженное, точнее сказать ВЫРАЖЕННЕЙШЕЕ воспаление в области вертела
А на рентгене мы видим сколиоз и кальцификацию вследствие длительного воспаления области вертела и сухожилий. Причем тазобедренные суставы в весьма неплохом состоянии.
Роман Эдуардович выполнил пациентке блокаду под УЗИ навигацией с бетаметазоном и лидокаином. Перенесла хорошо. Через 4 дня боль стихла на 30-40 процентов. Для такого массивного поражения это хороший результат. Затем выполнили несколько сеансов ударно-волновой терапии в сочетании высокоинтенсивной лазерной стимуляцией. Боль стихла еще на 30-40 процентов.
Сейчас нужно провести коррекцию плоскостопия стельками и подобрать упражнения. Для дальнейшего лечения передадим пациентку реабилитологам. Прогноз в целом благоприятный.
Если бы пациентке 3 года назад поставили правильный диагноз и назначили правильное лечение, она не потеряла бы качества жизни настолько, что сейчас с трудом перемещается. Могла бы спокойно возделывать свой огород, который любит и играть с внуками по мере возможностей.
Боли в мышцах бедра и ноги
Боль, онемение, жжение мышцы в области бедра является одним из частых симптомов заболеваний позвоночника, бедренной кости и мышцы, таза. В Юсуповской больнице врачи выявляют причину мышечной боли в бедре с помощью современных методов обследования. Комплексная диагностика позволяет вовремя определить причину и остановить заболевание.
Для лечения пациентов созданы все условия:
Врачи индивидуально подходят к выбору метода лечения каждого пациента. Профессора, врачи высшей категории все случаи сильной боли в мышце бедра обсуждают на заседании экспертного совета, принимают коллегиальное решение в отношении дальнейшей тактики ведения пациента.
Причины боли в бедре
Когда возникает боль в бедренной мышце, причины могут быть разными. Осложнённый межпозвоночными грыжами остеохондроз вызывает выраженную боль, онемение, жжение мышцы бедра. Данные проблемы обычно возникают в молодом и среднем возрасте.
Заболевания тазобедренного сустава проявляются болью в бедре. Она возникает при движениях или нагрузках на сустав. У пациентов возникает ограничение подвижности. При попытках развести ноги, суставы оказываются заблокированными и дальнейшее движение невозможно. Заболевание чаще развивается после 65-ти лет. Лечение в Юсуповской больнице позволяет остановить дегенерацию хрящевой ткани и уменьшить боль в мышцах бедра.
При разной длине ног нагрузка на нижние конечности неодинакова, является причиной боли в бедре. Пациент начинает прихрамывать, происходит перекос туловища, плечи устанавливаются на разной высоте, развивается кривошея, возникает сильная боль в икроножной мышце. Нередко ложное укорочение ноги вызывает перекос таза.
Мышечная боль в бедре возникает при синдроме грушевидной мышцы. Она локализуется между крестцом и ягодицей. Пациенту трудно сидеть. Боль усиливается при движении, со временем возникает онемение ноги, уменьшается её объём. Меняется походка. Проблема возникает на фоне патологии позвоночника или таза.
Синдром подвздошно-поясничной мышцы является одной из причин боли в бедре. Она начинается в глубине живота, реже в глубине поясницы, и распространяется по передней поверхности бедра. У женщин может появляться при половом акте. Происходит выпрямление поясничного лордоза, периодически возникают боли в пояснице. Если не проводить лечение, мышца держит в постоянном напряжении тазобедренный сустав, происходит его разрушение, уменьшается количество хряща, развивается деформирующий артроз.
Причинами боли в мышцах бедра и ноги являются следующие заболевания:
Мышечная боль в бедре может быть симптомом патологии центральной нервной системы, остеомиелита, ушиба, растяжения или разрыва бедренной мышцы. Боль в бедре при подъеме по лестнице возникает при тендините подвздошно-поясничной мышцы.
Лечение боли в мышцах бедра
Прежде чем приступать к лечению, врачи Юсуповской больницы определяют причину мышечной боли в бедре с помощью современных диагностических методов:
Методы лечения боли в мышцах бедра и ноги зависят от причины, вызвавшей её. Врачи Юсуповской больницы, определив причину болевого синдрома, устраняют её, останавливают прогрессирование заболевания, проводят восстановительную терапию, направленную на укрепление позвоночника, мышц и связок.
Как снять боль мышц бедра? Мышечную боль в бедре можно снять, растягивая мышцы на больной конечности по той поверхности, где есть боль, а на противоположной ноге – обратную поверхность. Если боль локализуется по задней поверхности правой ноги, растягиваем справа заднюю поверхность, а слева – переднюю. При артрозах коленных суставов делаем растяжки по всей поверхности бедра. Если беспокоит лампасная боль по наружной поверхности бедра, делайте следующее упражнение: лёжа на спине, не отрывая одноименного плеча от поверхности, перекидывайте больную нижнюю конечность на противоположную сторону и оставляйте её висеть, расслабляя мышцы. Выполняйте упражнение в течение 5-6 минут.
Разотрите кожу бедра согревающей или обезболивающей мазью. Обеспечьте больной конечности покой – примите горизонтальное положение с приподнятой на 30 о ногой (под голень можно положить подушку или валик). Если причиной боли в бедре является варикозная болезнь нижних конечностей, флебологи рекомендуют утром, не опуская ног с постели, надеть компрессионные чулки или колготы. При наличии воспаления мышц бедра боль уменьшается после приёма нестероидных противовоспалительных препаратов (ибупрофена, диклофенака, нимесулида).
При мышечном напряжении и боли в бедре реабилитологи используют тейпы. Для того чтобы наклеить тейп на тазобедренный сустав, пациент должен лежать на спине. Обе ноги разводят в стороны, сгибая их в коленных суставах (поза лягушки). Поворачивают ногу кнаружи, чтобы растянуть область паха (приводящую группу мышц бедра). Накладывают якорь стабилизирующего тейпа на верхней части поверхности бедра и расправляют тейп с внутренней стороны, заканчивая чуть выше колена. Накладывают тейп на бедро практически без натяжения.
Лечебная физкультура при мышечной боли в бедре
Старший инструктор-методист ЛФК Юсуповской больницы индивидуально подбирает каждому пациенту с болью в мышцах бедра и ноги комплекс упражнений, которые направлены на снятие спазма мускулатуры и повышение мышечного тонуса. Существует физиологический рефлекс, который расслабляет мышцу, если она длительно находится в состоянии растяжения. Он включается примерно через 2 минуты при непрерывном натяжении мышцы. Расслабление действует около 6 часов. На эффекте этого рефлекса и основан данный комплекс упражнений. Они не воздействуют на причину заболеваний, а оказывающие симптоматическое действие – снимают мышечную боль в бедре.
Стоя на здоровой ноге, согните больную нижнюю конечность в колене. Возьмите соответствующей рукой за голеностопный сустав и оттягивайте назад, растягивая переднюю поверхность бедра больной ноги. Держите натяжение непрерывно в течение 2-3 минут, затем медленно отпускайте ногу. Данное упражнение помогает при боли в мышцах бедра спереди.
Для растяжения мышц задней поверхности бедра выполните следующее упражнение:
При боли в ногах по задней поверхности бедра помогает растяжение мышц голени. Подойти к стенке или любой вертикальной поверхности. Поставьте стопу больной ноги к стенке – пятка на полу, подошва на стене. Притяните колено больной нижней конечности и всё туловище максимально близко к стенке, растянув икроножную мышцу. Непрерывно держите натяжение в течение 2-3 минут, затем медленно уберите ногу. Это упражнение помогает при боли в ноге ниже колена.
Причину мышечной боли должен определить врач. Если в течение недели, невзирая на проведенное лечение и гимнастику, боль не уменьшается или нарастает, звоните по телефону Юсуповской больницы. После комплексного обследования врачи установят причину боли в мышцах бедра и ноги, проведут медикаментозную терапию заболевания, назначат физиотерапевтические процедуры. Индивидуальный комплекс упражнений, составленный реабилитологами, иглоукалывание, инновационные техники мануальной терапии позволят пациенту избавиться от боли в бедренной мышце, невзирая на причины.
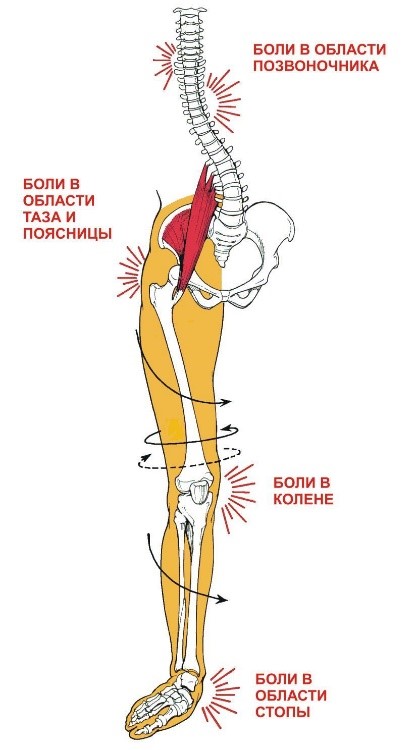
Тянущая боль в бедре, ягодице или паху
Тянущая боль в бедре, ягодице или паху – частый симптом, заставляющий людей незамедлительно искать лечение у врачей разных специальностей. Большинство людей хотя бы раз в жизни отмечали у себя подобные жалобы. Самостоятельный прием лекарственных препаратов, нанесение обезболивающих мазей, прогревание могут усугубить развитие и проявление болевых ощущений без точно поставленного диагноза.
Постараемся разобраться в причинах возникновения, возможных заболеваниях, связанных с проявлением подобных симптомов, а также методах диагностики и лечения.
Основные причины тянущей боли в бедре, ягодице или паху
Поиск исходной точки такой жалобы нередко вызывает сложности в дифференциальной диагностике, поскольку причины появления неприятных ощущений в указанных областях могут быть следствием ряда патологических состояний опорно-двигательного аппарата человека. Существуют бытовые причины ( образ жизни, позы в работе), острые заболевания (травмы, обострения хронических состояний), функциональный отклонения в работе мышечного корсета.
Среди провокаторов данного болевого синдрома следует выделить:
— чрезмерные физические нагрузки, связанные с трудовой деятельностью
— проблемы с избыточным весом;
— период вынашивания ребенка.
Состояния и заболевания костно-мышечной системы, симптомом которых может быть тянущая боль в нижней конечности.
Дегенеративно-дистрофические процессы в позвоночнике часто становятся главной причиной появления болей в бедре, ягодице. Связано это с патологическим каскадом изменений в состоянии межпозвонковых дисков, межпозвонковых суставов связочно-мышечного корсета. При прогрессировании межпозвоночной протрузии или грыжи может возникнуть сдаление и раздражение нервов, вследствие чего появляются болевые симптомы. В зависимости от уровня этого влияния будет меняться и локализации проблемы.
Среди поражения тазобедренных суставов на первое место нужно выделить коксартроз. Распространенность этой патологии, по данным научной литературы, достигает 18% в группе заболеваний опорно-двигательного аппарата. Клинические проявления коксартроза, а именно ограничение подвижности в суставе, щажение ноги при ходьбе, болезненность при прощупывании мягких тканей, мышечный спазм могут обуславливать боли как в спине, так и в области бедра. Вторым поражением
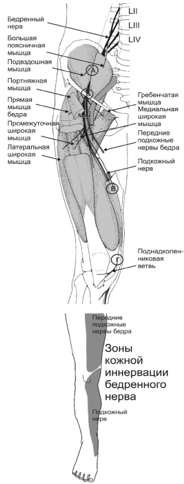
Бедренная невропатия относится к достаточно частым мононевропатиям нижних конечностей. Существует несколько участков, в которых анатомотопографические особенности бедренного нерва предрасполагают его к повышенному риску компрессии или травматизации — в области подвздошно-поясничной мышцы, под паховой связкой, в области канала Гюнтера и при выходе из него. У зависимости от уровня поражения клинические проявления бедренной невропатии существенно варьируют.
Любые травматические воздействия на мышечные структуры нижней конечности дают спектр болевых симптомов. Ушибы, растяжения и перенапряжение мышечно-связочного аппарата, последствия переломов бедренной кости следует рассматривать как возможную причину боли. Даже отдаленные проявления часто являются следствием травм.
Это воспаление верхней точки бедренной кости, называемой трохантером, к которому прикрепляются сухожилия и мышечные волокна. Учитывая воспалительный характер тронхатерита, это заболевание часто принимают за артроз. Для этого состояния характерны боль при вертикализации, движении. Чаще затрагивается передне-боковая поверхность бедер. В отличие от коксартроза, движение в суставе обьективно не ограничивается.
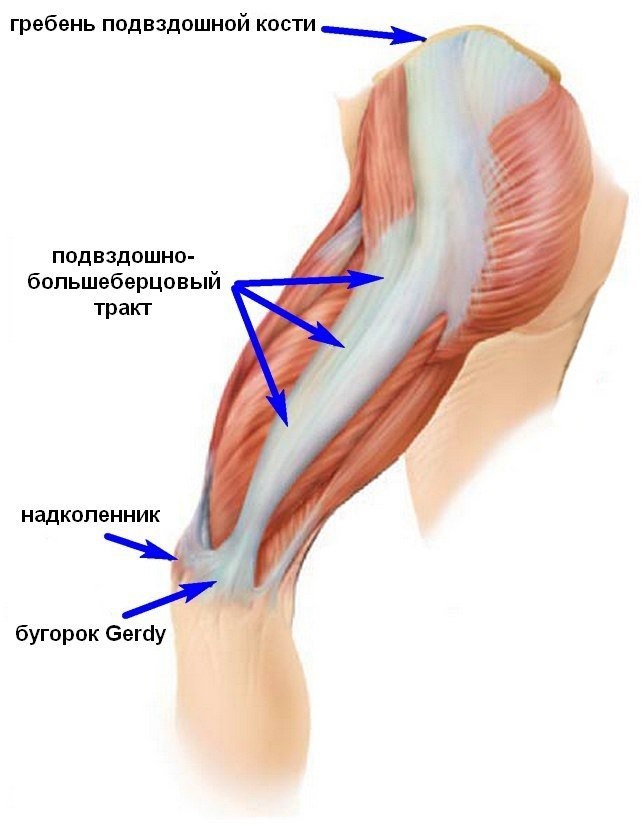
Мышечно-связочные нарушение также являются одним из факторов болей в области бедра, ягодиц. Наиболее ярко подобную патологию отражают миофасциальные болевые синдромы, характеризующиеся развитием мышечной дисфункции и образованием локальных болезненных уплотнений в мышечной ткани. Самыми частыми из таковых синдромов выделяют синдром грушевидной мышцы и синдром Подвздошно-большеберцового тракта.
Синдром грушевидной мышцы – это состояние, которому особенно присущи боль в ягодице и/или бедре. В некоторых статьях этот синдром определяется как периферический неврит ветвей седалищного нерва, вызванный нефизиологичным перенапряжением грушевидной мышцы.. У женщин СГМ диагностируют чаще, чем у мужчин (соотношение составляет 6:1)
Прослеживая прямую мышечно-фасциальную взаимосвязь дистальных и проксимальных отделов нижней конечности, нужно учитывать патологические изменения в голеностопных суставах и стопах. Регулярные физические перегрузки, а также деформация анатомическую структуру стоп дают восходящие причины развития болевых симптомов в верхних отделах ног, в области тазобедренного сустава, связок и мышц. Научно доказанная миофасциальная кинематическая цепь с высокой частотой приводит к развитию боли в области ранее упомянутых регионов. Однако, не всегда такая клиническая картина имеет под собой органические поражения в суставах, мышцах или костно-связочных элементах. Локализация болевых ощущений может меняться в зависимости от нарушения в той или иной биомеханической двигательной цепочки.
Заболевания и патологические состояния несвязанные в поражением опорно-двигательного аппарата и способные вызвать подобную боль
— Заболевания неврологического спектра ( острые нарушения мозгового кровообращения, вызывающие двигательные и чувствительные нарушения в нижних конечностях; нервно-мышечные генетически обусловленные заболевания)
— Заболевания инфекционной или паразитарной природы, сопровождающиеся лихорадкой, выраженной интоксикацией, поражением сосудистые оболочки головного и спинного мозга ( бактериальные или вирусные инфекции, клещевой энцефалит, боррелиоз, ботулизм, трихинеллез)
— Поражение сосудистого и лимфатического русла тазовой области и нижних конечностей ( варикозное расширение вен, атеросклеротические изменения в стенках сосудов, лимфостаз)
— Состояния, характеризующиеся дефицитом витаминов и микроэлементов
— Доброкачественные и злокачественные новообразования в тканях мышц и соединительных тканях (рабдомиосаркомы, лейомиосаркомы,
— Побочные действия лекарственных препаратов (глюкокортикостероиды, гиполипидемические лекарственные препараты)
— Эндокринологические заболевания ( сахарный диабет)
— Физиологические болевые симптомы во время беременности на фоне постуральной перестройки вертикальной оси тела
— Синдром Экомба (синдром беспокойных ног)
Диагностика
Постановка правильного диагноза – залог эффективного и качественного лечения. Поэтому существует определенный алгоритм обследования, обьем которого може определить врач. Диагностический путь пациента строится из следующих шагов:
1.Консультативный осмотр и сбор анамнеза.
2.Мануально-мышечное тестирование, оценка двигательных стереотипов, выявление нарушений биомеханической цепи опорно-двигательного аппарата.
3.Выполнение пациентом специфических тестов и проб
4.Прохождение дополнительных лабораторных и инструментальных методов исследования: общий и биохимический анализ крови, лабораторные анализы на специфические маркеры, рентгенография, УЗИ, Электронейромиография, МРТ, МСКТ.
Такой объём диагностики позволяет точно определить патологию и причину, вызвавшую болевые ощущения, поскольку боль в области бедра, ягодицы, паха может иметь разные этиологические факторы. Грамотно построенная диагностическая стратегия позволяется врачу в короткие сроки назначение необходимый спектр лечебных мероприятий.
Лечение
Любой физический дискомфорт, изменяющий качество жизни и движения, будет заставлять человека искать пути решения и избавления от недуга. Часто отсутствие клинического мышления и доверие средствам массовой информации несут негативный отпечаток на развитии и прогрессировании болевого синдрома. Длительный отказ от посещения врача, самостоятельное назначение лекарственных препаратов и проведение разного рода процедур могут привести к хронизации и затруднению в консервативном лечении, обращению к радикальным, хирургическим методам лечения с последующей утратой функций и ограничений.
В медицинском центре «Свобода движения» опытная команда квалифицированных врачей помогут точно диагностировать и создать индивидуальный комплекс лечебных процедур для достижений выздоровления. Этапность приема врачей позволяет обеспечить пациенту плавность и мягкость воздействия терапевтических инструментов.
1 этап – это первичный прием и диагностика.
2 этап – лечение.
После выставления окончательного диагноза формируется план лечения, который может включать в себя процедуры:
-медикаментозной терапии ( лечебные внутрисуставные и околопозвоночные инъекции, PRP-терапия, ACF-терапия, капельницы)
3 этап – стабилизация результата
После достижения стойкого улучшения ранее нарушенной функции, снижения болевого синдрома пациент переходит к фазе стабилизации. Основой такого закрепления результат является комплекс средств лечебной физической культуры (ЛФК). Цели ЛФК укрепить мышечный корсет, улучшить баланс и координацию движений, увеличить объём движений в суставах, развить гибкость и эластичность мышечно-связочного аппарата.
Возвращаясь к возможным провокаторам болевого синдрома, в частности боли в области ягодицы, бедра или паху, пациенту четко и доступно объясняется необходимость формирования здоровых привычек и оптимального образа жизни:
— организация удобного рабочего места
— гигиена положения в ночные часы
— здоровое сбалансированное питание
— поддерживающие результат лечения процедуры
— выполнения домашнего индивидуального комплекса упражнений.
Защемление седалищного нерва
Защемление седалищного нерва – дискомфорт в нижней части тела, связанный со сдавливанием или раздражением самого нерва. Чаще всего недугу подвержены люди старше 30 лет.
Седалищный нерв – самый большой в нашем организме. Он охватывает большую часть тела – от пояснично-крестцового отдела позвоночника, далее проходит в ягодицу, по задней поверхности бедра и к нижней части ноги. Потому важно следить за его состоянием. Малейшее раздражение в одной части нерва приведет к боли по всему его участку. При отсутствии своевременного лечения постепенно теряется чувствительность и подвижность нижних конечностей.
Защемление может появиться из-за:
Поэтому специалисты разделяют недуг на два вида – первичный и вторичный. Первичный связан с пережатием нервного ствола поврежденной мышцей, а вторичный вызван патологией позвоночного столба, тазобедренных суставов, а возникает на фоне беременности или заболеваний органов малого таза.
Защемление нерва может развиваться быстрее при наличии лишнего веса. Также важно следить за поступлением необходимых витаминов и минералов в организм, так как их отсутствие или недостаток приводит к риску ускоренного развития заболевания.
Симптомы и лечение при защемлении седалищного нерва
Этот недуг довольно болезненный и бесследно не пройдет. Потому при появлении первых симптомов стоит показаться специалисту – неврологу, невропатологу или терапевту. Он назначит необходимое лечение и медицинские препараты.
Симптомы защемления седалищного нерва
Именно при наличии данных симптомов невропатологи, неврологи и терапевты диагностируют защемление седалищного нерва. Если у специалиста есть сомнения, то для полного прояснения ситуации пациента направляют на КТ или МРТ. По результатам процедур будут определены диагноз и лечение.
Симптомы у женщин при защемлении седалищного нерва
Недуг может возникнуть во время беременности. На втором или третьем триместре увеличенная матка давит на тазовые мышцы, тем самым вызывает спазм. У будущей мамы происходит перераспределение центра тяжести и смещаются поясничные позвонки. Также в области малого таза растущая голова плода сдавливает седалищный нерв.
На боли в пояснице жалуются от 40 до 80% беременных женщин. Однако не всегда причиной тому защемление седалищного нерва, оно наблюдается лишь в 5% случаев.
Врачи говорят, что недуг может пройти после родов. Однако терпеть боль до этого момента не стоит, лучше показаться специалисту, чтобы избежать серьезных последствий и усиления боли.
Лечение защемления седалищного нерва
Чаще всего боль настигает внезапно. Потому перед обращением к специалисту нужно проделать несколько простых шагов:
Неотложную медицинскую помощь необходимо вызывать при нестерпимой боли, которая не притупляется и не подавляется анальгетиками. В случаях более благоприятных тоже необходима медицинская помощь. Лучше всего обратиться к неврологу, невропатологу или терапевту. Как только боль будет купирована, обратитесь к врачу в местной клинике.
Как лечат защемление седалищного нерва?
После опроса о симптомах и осмотра врач направляет пациента на рентген, УЗИ, КТ, МРТ или общий и биохимический анализ крови. Процедуры необходимы для того, чтобы определить масштаб проблемы. Также на основе их результатов врач устанавливает причину защемления седалищного нерва и обнаруживает воспаления.
После чего специалисты прописывают противовоспалительные препараты, комплекс витаминов группы «В» и миорелаксанты. Также пациент может получить направление на физиотерапию и ЛФК. Обычно процедуры назначаются при нестерпимой боли, которая не уходит даже после комплексного лечения. В особых случаях доктор может прописать и дополнительные витаминные комплексы, антиоксиданты и обезболивающие средства. Таким образом будут сниматься не только симптомы недуга, но и начнется борьба с болезнью-возбудителем.
Дополнительно специалисты назначают и санаторно-курортное лечение, которое подразумевает бальнеологические процедуры, например, грязелечение.
При защемлении седалищного нерва к хирургическому вмешательству врачи обращаются редко. В таком случае показаниями будут запущенные формы остеохондроза, которые не поддаются терапии, или же объемные процессы в пораженной области – опухоли или абсцессы.