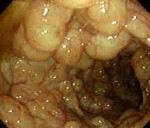
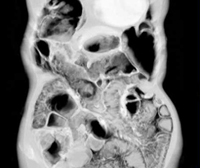
блюда при пневматозе кишечника
Пневматоз кишечника
МКБ-10
Общие сведения
Пневматоз кишечника – редкое заболевание ЖКТ, при котором кишечные газы проникают в толщу стенки органа и образуют в ней воздушные полости. Чаще патологический процесс локализуется в подслизистом или субсерозном слое толстой или тощей кишки. Заболевание может поражать людей всех возрастов, но преимущественно встречается у младенцев и пожилых людей ввиду пониженной физической активности и частых нарушений в работе пищеварительной системы. Размеры воздушных кист могут варьировать от 0,5 до 5 см в диаметре. По распространенности процесса пневматоз разделяют на ограниченный, затрагивающий одну область кишечника, и диффузный. Последний характеризуется равномерным распространением патологических образований по всей площади кишечного тракта.
Причины
Заболевание редко является самостоятельной патологией, чаще возникает на фоне первичного поражения ЖКТ. Основной причиной пневматоза является избыточное образование и длительное нахождение газов в кишечнике, возникающее в результате следующих состояний:
Патогенез
Механизм образования патологических кист до конца не изучен. На сегодняшний день существует три теории формирования кишечного пневматоза: легочная, инфекционная и механическая. Согласно легочной теории, пневматоз возникает вследствие хронических заболеваний легких (бронхиальная астма, ХОБЛ). В результате постоянного кашля происходят микронадрывы альвеол, возникает пневмомедиастинум, который приводит к распространению воздуха в забрюшинное пространство. Оттуда свободный газ диффундирует в кишечную стенку и накапливается под серозной оболочкой. В соответствии с инфекционной теорией происхождения болезни, газы, которые выделяют бактерии, проникают в воспаленную стенку кишки и могут сливаться с образованием больших пузырей.
В гастроэнтерологии наибольшее признание получила механическая теория пневматоза. Согласно данной концепции, воздушные кисты кишечника возникают при первичной патологии ЖКТ (опухоль, энтероколит, стеноз) и врожденных дефектах кровеносных и лимфатических сосудов кишки. На фоне заболеваний ЖКТ происходит травматизация и истончение внутренней оболочки кишки. Газ под воздействием внутрикишечного давления проходит через микродефекты, попадает в подслизистые лимфатические сосуды и распространяется с помощью перистальтики в подслизистом слое кишечника. Кисты изнутри выстланы эпителием и могут содержать различные газы: азот, кислород, водород, аргон, двуокись углерода и др.
Симптомы пневматоза кишечника
Клиническая картина болезни зависит от степени распространения и количества газовых полостей. Пациенты предъявляют жалобы на чувство дискомфорта и тяжести в животе, нарушение отхождения газов (метеоризм). Появляются периодические схваткообразные абдоминальные боли без четкой локализации. Формирование воздушных кист приводит к замедлению перистальтики и возникновению запоров. Отсутствие стула сменяется диареей с примесью слизи. Возникает тошнота и рвота, отрыжка с неприятным запахом. Диффузное распространение пневматоза приводит к ухудшению общего состояния пациента: отмечается бледность кожных покровов, нарастает слабость, снижается АД, компенсаторно повышается ЧСС.
Осложнения
Диагностика
При ограниченном пневматозе кишечника ввиду отсутствия выраженной специфической симптоматики диагностика затруднительна. При возникновении болей, нарушении процесса пищеварения пациентам необходима консультация гастроэнтеролога. Специалист проводит комплексный осмотр, изучает анамнез заболевания и сопутствующую патологию, обращая особое внимание на болезни ЖКТ. В некоторых случаях при глубокой пальпации живота удается прощупать небольшие округлые образования, идущие вереницей вдоль кишечного тракта, напоминая гроздь винограда. Для установления диагноза проводятся следующие исследования:
Дифференциальная диагностика пневматоза проводится с неспецифическим колитом, пневмоперитонеумом, дивертикулами и дупликатурой кишечника. При полной обтурации исключают кишечную непроходимость другой этиологии.
Лечение пневматоза кишечника
Исходя из того, что патология развивается вторично, на фоне других заболеваний ЖКТ, в первую очередь необходимо устранить первопричину болезни. Тактика лечения пневматоза направлена на уменьшение вздутия живота и облегчение выхода газов естественным путем. Ввиду того, что после резекции пораженного участка кишки возникают частые рецидивы болезни, хирургическое удаление пузырей применяется крайне редко. Лечение заболевания проводится по следующим направлениям:
Дополнительным методом лечения пневматоза является гипербарическая оксигенация (ГБО). В результате активного насыщения крови кислородом происходит снижение общего давления газов венозной крови, что может способствовать рассасыванию газовых пузырей. Оперативные методы лечения применяются при развитии осложнений (кишечной непроходимости, перитоните, инвагинации кишечника и др.).
Прогноз и профилактика
При устранении первичного заболевания, проведении лечебных мероприятий и соблюдении диеты прогноз благоприятный. Образование больших или/и множественных газовых кист увеличивает риск развития осложнений (перитонит, кишечная непроходимость) и значительно ухудшает прогноз болезни. Профилактика пневматоза кишечника включает своевременную диагностику и лечение заболеваний ЖКТ, употребление в пищу свежей и качественной пищи. При наличии хронической патологи со стороны пищеварительной системы рекомендовано 1-2 раза в год проходить плановое УЗИ брюшной полости.
Диета номер три по Певзнеру при запорах
Нарушения работы ЖКТ возникают по разным причинам. Толстокишечный стаз может быть спровоцирован неправильным питанием, малоподвижным образом жизни, лекарственной терапией, патологией органов пищеварения и другими факторами. Запор нередко возникает на фоне беременности, после родов и оперативных вмешательств.
При хронических проблемах с дефекацией требуется полное медицинское обследование. После выяснения причин, вызывающих запоры, назначается лечение. Терапия может включать прием медикаментов и специальную диету.
Чаще всего при запорах врачи рекомендуют третий диетический стол. Диета номер 3 назначается пациентам, у которых нет заболеваний ЖКТ, или же заболевания находятся в стадии ремиссии. Лечебный рацион был разработан гастроэнтерологом Мануилом Певзнером. Диета помогает предотвратить заболевания толстой и прямой кишки и другие осложнения, возникающие из-за хронических запоров, а также улучшить качество жизни.
Влияние диеты на кишечник
Правильное питание помогает поддерживать нормальный внутренний баланс кишечника. Диета номер 3 при запорах направлена на улучшение и стимуляцию основных функций кишечной микрофлоры, таких как:
Диета под номером три восстанавливает функциональную активность кишечника, нормализует обменные процессы, улучшает моторику и секрецию кишечных желез. Диетический рацион препятствует брожению и образованию газов, способствует выведению токсических соединений, а также нормализует обмен жидкости. Лечебный стол обеспечивает нормальное пищеварение и своевременное опорожнение кишечника.
Принципы диетического питания
Чтобы нормализовать работу кишечника и предотвратить появление запоров, нужно придерживаться правил рационального питания:
В основу стола номер 3 входят продукты с послабляющим действием. Они усиливают перистальтику, ускоряют выведение кала. Диетический стол исключает употребление продуктов, которые способствуют активизации процессов гниения. К ним относятся, например, жареные блюда, а также пища с высокой концентрацией эфирных масел.
Особенности диеты №3 при запорах
Диетическое меню на неделю составлено с учетом соблюдения баланса белков и углеводов в рационе. При этом наблюдается увеличение нормы жиров за счет включения растительных масел. Диета подразумевает употребление 100–120 г жира, 85–100 г белка, 450–500 г углеводов.
Стол №3 не предусматривает обязательного измельчения, перетирания пищи. Допускается употребление отварных и запеченных блюд, а также газированной минеральной воды в умеренном количестве. Можно готовить каши на молоке, разбавленном водой в соотношении 1:1.
Напитки и продукты, температура которых ниже 15 °C, усиливают перистальтику, сокращают выработку желудочного сока. Поэтому при запорах рекомендуется пить охлажденные напитки. Перед завтраком желательно выпивать стакан холодной воды, а на ночь — компот или кефир. Кроме того, чтобы смягчить стул, полезно принимать натощак 1–2 ложки нерафинированного растительного масла. Масло обволакивает кишечник и улучшает продвижение каловых масс.
Соблюдать диету можно длительное время. При таком режиме питания нормализуется частота и консистенция стула. Эта диета показана при запорах, вызванных несбалансированным питанием и малоподвижным образом жизни.
Запрещенные продукты
Как и другие диеты, «Стол №3» предполагает исключение из рациона некоторых продуктов. К ним относятся:
Не рекомендуются цельное молоко, копчености, жареная и маринованная пища. Также нужно исключить алкогольные напитки, шоколад, макаронные изделия, бобовые. К запрещенным продуктам относятся рис, манная крупа, сладости с кремом, маргарин. Не нужно употреблять в пищу сложные для переваривания блюда: картофельное пюре, консервы, сваренные вкрутую яйца, слизистые супы.
Избавьтесь от проблем с кишечником
Натуральный британский препарат не вызывает привыкания и действует сразу
Разрешенные продукты
Диета №3 при запорах нацелена на увеличение доли продуктов, усиливающих моторику толстого кишечника, а именно:
Диета предусматривает включение в рацион продуктов с послабляющим действием, а также стимулирующих кишечную моторику, таких как мед, виноград, яблоки сладких сортов, персики, тыква, финики. Смягчению каловых масс способствует употребление в пищу продуктов, которые набухают в пищеварительном тракте и облегчают процесс опорожнения кишечника.
Пищевые волокна, входящие в состав круп, овощей и фруктов, не перевариваются. Они абсорбируют токсины и другие вредные вещества, активизируют перистальтику. Органические кислоты сдерживают рост патогенной микрофлоры, усиливают сократимость кишечной мускулатуры и нормализуют стул.
Диета №3 предусматривает употребление свеклы, огурцов, помидоров, кабачков, цветной капусты, брокколи. При запорах допускается добавление в рацион зеленого горошка и белокочанной капусты. В пятидневное или семидневное меню желательно включить свежий творог, сметану, а также кисломолочные напитки: простоквашу, кумыс, ряженку или питьевой йогурт.
При проблемах с дефекацией нужно есть больше ягод и плодов, содержащих растительную клетчатку и сахар. Например, нектарины, абрикосы, сливы, дыни, арбузы. Разрешено есть неострые сыры, омлет, сливки. Из сладостей лучше выбирать зефир, мармелад, желе, пастилу.
В пищу можно и нужно добавлять петрушку, укроп, кинзу и другую зелень. Еду необходимо готовить на растительном или сливочном масле. Стол №3 достаточно разнообразен.
Диета №3: примерное меню на неделю
Понедельник
Завтрак: омлет на пару, фруктовый салат, отвар шиповника.
Обед: постный борщ со ржаными сухариками.
Полдник: яблочный сок, галетное печенье.
Ужин: отварная гречка с куриной грудкой, салат с помидорами и зеленью.
Перекус: чернослив, натуральный йогурт.
Вторник
Завтрак: творожная запеканка, цикорий со сливками.
Обед: свекольный суп, рыба на пару, тушеные овощи, чай.
Полдник: чай с зефиром, яблоко.
Ужин: запеканка с мясом и цветной капустой.
Перекус: стакан простокваши.
Среда
Завтрак: два отварных яйца,
Обед: вегетарианские щи со сметаной, отварная говядина, свекольный салат.
Полдник: салат из морской капусты, некрепкий чай.
Ужин: винегрет, запеченная треска с овощами.
Перекус: виноград, пастила.
Четверг
Завтрак: тыквенная запеканка, бисквит, чай.
Обед: суп-пюре из цветной капусты, компот из сухофруктов.
Полдник: творожный пудинг с изюмом.
Ужин: фаршированный говядиной кабачок, салат из моркови.
Перекус: морковный напиток с медом, чернослив.
Пятница
Завтрак: овсяная каша на воде, постное печенье, цикорий со сливками.
Обед: ботвинья, отварная курица с гречкой, томатный сок.
Полдник: сок, ржаной сухарик.
Ужин: котлеты из кролика, салат из томатов и зелени.
Перекус: овсяное печенье, вишни.
Суббота
Завтрак: оладьи из кабачков, зеленый чай.
Обед: суп на грибном бульоне, сухари.
Полдник: свежие фрукты.
Ужин: овощная запеканка, отварная телятина, салат из капусты.
Перекус: курага, мармелад, ряженка.
Воскресенье
Завтрак: пшеничная каша, компот.
Обед: окрошка, салат из свеклы и моркови, сок.
Полдник: салат из капусты и моркови.
Ужин: гречка с мясным гуляшом, свекольный паштет с маслом.
Перекус: курага, яблочный сок, обезжиренный йогурт.
Общие рекомендации
Диетическое питание — одна из важных составляющих лечения запоров, но далеко не единственная. Диета повышает эффективность действия медикаментозной терапии, а также немедикаментозных препаратов и добавок. Помимо диетического стола, решить проблему запора помогут специальные средства. Например, средство с натуральным составом «Фитомуцил Норм». Активные компоненты препарата — оболочка семян подорожника и мякоть домашней сливы — стимулируют мягкое и комфортное освобождение кишечника. Препарат не вызывает вздутия, спазмов или болей в животе.
При проблемах с пищеварением, запорах, метеоризме и появлении других неприятных симптомов необходимо обязательно проконсультироваться с врачом.
Чтобы нормализовать пищеварение и стул, важно есть часто, небольшими порциями, а также пить достаточное количество воды. Положительно влияют на кишечную перистальтику и физические упражнения. Для поддержания нормального самочувствия нужно больше ходить пешком, делать простые упражнения. Тем, кто много времени проводит сидя, рекомендуется делать разминку каждый час. Также полезны прогулки на свежем воздухе, подъемы по лестнице и плавание.
Диета при заболеваниях кишечника: меню, разрешенные и запрещенные продукты
В статье мы расскажем:
Основные принципы диеты при заболеваниях кишечника
Патологии и заболевания кишечника занимают лидирующие места в списке самых распространенных болезней современности. В чем причина? Большие и динамичные города диктуют свои условия жизни. Итогом этого становится принципиально неправильный подход к собственному питанию: постоянные «перекусы», фаст-фуд и прочая вредная, а также некачественная пища, вечные диеты и голодания девушек, считающих, что секрет красоты — это болезненная худоба, частое и бесконтрольное употреблении антибиотиков вне зависимости от того, нужны они или нет.
В результате очень сильно страдает микрофлора кишечника, происходит воспаление слизистой оболочки кишки.
Воспалительные заболевания кишечника по характеру течения могут подразделяться на острые, когда болезнь протекает тяжело, по времени обычно краткосрочно, и хронические, характеризующиеся вялым течением болезни с периодами обострения.
Воспалительный процесс, вызывающий расстройство функции кишечника, может поражать либо весь кишечник, либо какой-нибудь определенный его отдел. По локализации воспалительные заболевания кишечника можно разделить следующим образом:
Воспалительные явления, происходящие в кишечнике, имеют достаточно серьезные последствия. Они приводят не только к нарушениям его функции, но и органической патологии.
Вследствие заболеваний кишечника нарушается естественный процесс переваривания поступающей в организм пищи. Нарушения сопровождаются недостаточным для нормального функционирования человеческого организма всасыванием воды и питательных веществ. Кроме того, начинаются серьезные проблемы в виде нарушения процесса выведения токсических продуктов обмена. Основными симптомами появления и развития болезней кишечника являются:
Важно отметить, что любые воспалительные заболевания кишечника требуют немедленного лечения, а диета при заболеваниях ЖКТ является важнейшим дополнением к лечению. Соблюдение определенных ограничений в питании позволяет значительно улучшить самочувствие, ускорить выздоровление и предупредить новые рецидивы болезни.
Конкретную схему питания должен подбирать лечащий врач, учитывая результаты диагностики, стадию болезни и наличие сопутствующих расстройств.
Существует несколько принципов питания, которых стоит придерживаться при воспалительных заболеваниях ЖКТ:
необходимо обеспечить больного полноценным, разнообразным и сбалансированным питанием в соответствии с физиологическими потребностями организма и особенностями течения патологического процесса, не стоит слишком сильно урезать суточный калораж;
важно обеспечить механическое щажение слизистой желудочно-кишечного тракта;
стоит обеспечить химическое щажение рецепторов и слизистой желудочно-кишечного тракта
В острой стадии необходим функциональный покой желудка, кишечника, поджелудочной железы, печени и желчевыводящей системы;
необходимо термическое щажение слизистой и рецепторного аппарата желудочно-кишечного тракта.
А теперь рассмотрим подробнее каждый из приведенных выше принципов, как правильно воплотить его на практике.
Принцип сбалансированности рациона
При заболеваниях органов пищеварения так же, как при любых других заболеваниях, питание должно быть полноценным, сбалансированным и обеспечивать физиологические потребности организма в основных питательных веществах. Однако необходимо подчеркнуть, что это — метод лечения питанием, поэтому диета составляется из специально подобранных и приготовленных продуктов, воздействующих на отдельные патогенетические звенья заболевания.
Прежде всего при назначении той или иной диеты учитываются изменения в органах, первично страдающих при каждом конкретном заболевании. Например, гастродуоденальная область при язвенной болезни, поджелудочная железа при панкреатите и т. д. Далее учитывается состояние органов и систем наиболее часто вовлекаемых в патологический процесс. Например, кишечника, желчевыводящей системы при язвенной болезни: поджелудочной железы, печени, желчевыводящей системы при заболеваниях кишечника и т. д. Обязательно уделяют внимание степени нарушения обмена веществ и возможной его корреляции, а также состоянию организма в целом.
Большинство диет, которые применяются в гастроэнтерологической практике, содержат физиологическую норму всех пищевых веществ на один килограмм массы тела человека:
В некоторых случаях в соответствии с особенностями течения заболевания вносятся коррекции в эти величины. Так, при усилении катаболических процессов, повышенных потерях, особенно белков, в связи с тем или иным заболеванием (например, хронические заболевания кишечника, болезни оперированного желудка и т. д.) увеличивается потребность организма в некоторых питательных веществах. В этих случаях суточная норма пищевых веществ увеличивается. Чаще это относится к белкам, витаминам и некоторым минералам, таким как калий, кальций, железо, фосфор.
Принцип механического щажения
При назначении той или иной диеты необходимо учитывать и местное действие пищи на слизистые оболочки и рецепторный аппарат желудочно-кишечного тракта, в частности, ее механическое, химическое и термическое воздействие. Механическое воздействие пищи на слизистую и рецепторный аппарат ЖКТ определяется объемом пищи, ее консистенцией, степенью измельчения, характером тепловой обработки, количеством в пище веществ, раздражающих рецепторный аппарат и слизистые желудка и кишечника. К механическим раздражителям относятся клетчатка, клеточные оболочки, соединительная ткань. Ко всем диетам, применяемым в гастроэнтерологической практике, предъявляются различные требования в плане механического воздействия на желудочно-кишечный тракт.
При язвенной болезни желудка и двенадцатиперстной кишки в стадии резкого обострения с явлениями раздраженного желудка, хроническом энтероколите к стадии резкого обострения с профузными поносами, обострении хронического панкреатита, болезнях оперированного желудка и некоторых других заболеваниях органов пищеварения, при которых необходимо строгое механическое щажение суточный объем пищи уменьшается до и делится на 5—6, а иногда даже на 8—10 приемов (ранние сроки после операций на желудке).
В некоторых случаях больному дают отдельно жидкую и твердую пищу с интервалом в 1,5—2 часа (демпинг-синдром средней тяжести или тяжелый). Блюда жидкой и кашицеобразной консистенции оказывают меньшее механическое воздействие на желудок, быстрее ее покидают, нежели твердые и компактные блюда.
Еще один метод механического щажения — измельчение пищи пропусканием ее через мясорубку.
И, наконец, еще один путь осуществления механического щажения рецепторов и слизистой желудочно-кишечного тракта — подбор продуктов, содержащих меньшее количество соединительной ткани. Например, мясо кролика, индейки, белое куриное мясо, телятина, и т. д. Источники соединительной ткани — фасции и сухожилия мяса, кожа рыбы и птицы.
В диетах с выраженным механическим щажением мясо должно быть тщательно зачищено от фасций и сухожилий в сыром виде до приготовления фарша, у рыбы и птицы должна быть снята кожа. Необходимо также ограничивать все те продукты, которые содержат клетчатку и клеточные оболочки, являющиеся сильными механическими раздражителями слизистой и рецепторного аппарата желудочно-кишечного тракта.
По этой же причине в наиболее щадящих диетах резко ограничиваются овощи, фрукты и злаковые, содержащие много клетчатки и клеточных оболочек. Особенно их много в наружной части злаков (отруби, пшено, мука грубого помола, крупы из дробленой пшеницы), бобовых. Много клетчатки и клеточных оболочек содержат морковь, свекла, брюква, зеленый горошек. При включении в диету их подают в вареном и протертом виде.
Принцип химического щажения
При любых воспалительных заболеваниях органов желудочно-кишечного тракта особое значение придается химическому щажению секреторного аппарата, рецепторов и слизистой желудочно-кишечного тракта. Химическое действие пищи определяется целым рядом факторов. Прежде всего — количеством пищевых веществ, воздействующих на секреторные процессы в желудочно-кишечном тракте, на моторно-двигательную функцию желудка, кишечника, желчного пузыря. Это — органические кислоты, экстрактивные вещества, эфирные масла и т. д.
Органические кислоты усиливают секрецию желудочного сока и перистальтику кишечника, экстрактивные вещества ускоряют секреторный процесс в желудке, кишечнике, поджелудочной железе, печени, желчевыводящей системе в целом. При жарке образуются альдегиды и акролеины, которые представляют собой продукты неполного расщепления жиров. Они, в свою очередь, раздражают паренхиму печени и поджелудочной железы, поэтому жарка крайне редко применяется в диетотерапии при заболеваниях органов пищеварения.
Еще одним видом химического щажения является значительное или полное ограничение поваренной соли.
Принцип термического щажения
Температурный фактор оказывает влияние сразу, как только пища приходит в соприкосновение со слизистой оболочкой желудочно-кишечного тракта, это особенно существенно для его верхних отделов — пищевода и желудка. На нижележащие отделы желудочно-кишечного тракта, а также на функциональное состояние печени, поджелудочной железы контрастные температуры оказывают рефлекторное воздействие.
Наиболее предпочтительны блюда, температура которых близка к таковой в желудке — 36—37°С. Блюда, имеющие температуру выше 60—62°С, оказывают раздражающее влияние на слизистую пищевода, желудка, частично двенадцатиперстной кишки. Кроме того, такие блюда надолго задерживают эвакуацию из желудка, тем самым оказывают отрицательное влияние на моторно-двигательную функцию, рефлекторно усиливают перистальтику кишечника, вызывают возникновение спазма сфинктера Одди.
Диета при заболеваниях кишечника
Любые диеты при заболеваниях ЖКТ предназначены для предотвращения любого раздражения слизистой оболочки кишечника. Хотя они не способны влиять на заболевание как таковое, при правильном выборе пищи, ее обработке не усугубляется и без того существенный дискомфорт пациента. Правильная диета со специально подобранными продуктами позволяет ускорить процесс заживления слизистой кишечника и облегчить симптомы болезни.
Чаще всего, врачи классической медицины при острых заболеваниях кишечника и расстройствах пищеварения назначают лечебную диету №4, разработанную профессором-гастроэнтерологом Мануилом Певзнером. Эта система питания имеет несколько вариаций, в зависимости от состояния пациента.
Диета №4 – это лечебное питание, основной целью которого является снижение нагрузки на желудочно-кишечный тракт и назначается при острых и хронических заболеваниях кишечника, которые сопровождаются диареей, вздутием живота и другими расстройствами пищеварения. Диета назначается на достаточно короткий период времени (от 3 до 7 дней), в крайних случаях срок диеты может быть увеличен до 14 дней.
Помимо этого, диета применяется при колите и обострениях хронических болезней ЖКТ (язва, гастрит, дисфагия). При таких состояниях у пациента развивается диспепсия, которая характеризуется расстройством стула, болями в животе, тошнотой, спазмами. Поэтому лечебное питание должно в полной мере обеспечивать больного в этот период не только питательными веществами, но и помочь уменьшить воспалительные реакции со стороны слизистой ЖКТ.
Также диета направлена на восстановление микрофлоры, расслабление мускулатуры, улучшение моторики кишечника. Целью лечебного рациона является обеспечение максимального облегчения процесса пищеварения, и как следствие восстановление всего ЖКТ. Стол №4 предусматривает соблюдение специального меню со строгим контролем потребляемых продуктов питания. Но главное внимание в данной диете уделяется именно щажению и восстановлению слизистой желудочно-кишечного тракта.
Основные принципы диеты 4 стол заключаются в следующем:
Соблюдение калорийности рациона (около 2050 ккал в сутки), в случае истощении или при диарее дневная калорийность может быть увеличена до 2500-3000 килокалорий.
Употребление 100 г белков в день, включая 70% животного происхождения, 250 г углеводов, 70 г жиров.
Ограничение соли, сахара.
Ежедневное употребление 1,5 литра воды.
Приготовление пищи только с помощью тушения и варки.
Употребление пищи в жидком и протертом виде.
Дробное питание (4-5 раз в день).



Особенности приготовления блюд
Для того, чтобы улучшить общее состояние, наладить работу кишечника и уменьшить воспаление в нем, следует придерживаться определенных правил приготовления пищи:
В процессе приготовления супов можно использовать овощные и некрепкие мясные бульоны.
Каши разрешается готовить только на воде и на бульонах. Отдают предпочтение слизистым и перетертым кашам.
Мясные блюда могут состоять из цельных кусков мяса, рыбы или фарша (тефтели, фрикадельки), приготовленных с помощью тушения и готовки на пару.
Овощи употребляют после термической обработки в составе супов или как пюре в ограниченном количестве. При запоре количество употребляемых овощей можно увеличить до 300 грамм в день.
Рекомендуется употреблять 1 яйцо в день преимущественно в составе блюд.
Запрещается готовить жареные и запеченные блюда.
Необходимо соблюдать принцип термического щажения, который предусматривает температуру блюд в пределах от 15 до 45 градусов.
Списки разрешенных и запрещенных продуктов
Диета помогает уменьшить воспаление в ЖКТ, нормализовать стул, будь то диарея или запор, посредством исключения определенных продуктов, которые вызывают избыточное выделение желчи и пищеварительных ферментов. При составлении лечебного меню из рациона рекомендуется исключить:
наваристые бульоны, первые блюда с макаронами и цельнозерновыми крупами;
мучные изделия (можно только сухари из белого хлеба);
овощи (можно только для отваров)
свежие и сушеные ягоды и фрукты;
газированную воду, кофе, крепкий чай;
соусы и специи, маринады и консервы, колбасы.
Можно включать в меню:
супы из нежирной рыбы, мяса и овощей;
пшеничные сухари (100-200 г в сутки);
белое мясо индейки, кролика, курицы, нежирную телятину и говядину;
овсянку, рисовую и гречневую крупу (речь о протертых злаках);
какао без молока, отвары из трав;
сливочное масло (по 5 г на одну трапезу);
супы слизистой консистенции, сваренные на обезжиренном мясном, рыбном бульоне или овощном отваре, с хорошо проваренными крупами, лапшой или вермишелью, допускается добавление фрикаделек.
Варианты завтраков, которые можно готовить:
овсяные хлопья (перетертые) на воде со сливочным маслом, яйцо всмятку;
овсяные хлопья и вареная курица в виде паштета с небольшим количеством масла;
запеканка из гречки и свежего (домашнего) творога в сухарях с яйцом;
запеканка (суфле) из риса без молока с яйцами и сливочным маслом, сухарик;
куриные котлеты на пару со сливочным маслом и яйцом, рис на воде.
нежирный бульон из курятины с манкой, перетертая гречка на воде, паровые котлеты из курицы;
суп с фрикадельками и рисом, гречка с паровыми котлетами;
легкий бульон с рисом и куриное суфле с яйцами и сливочным маслом в духовке, поджаренный хлебец;
рыбные паровые котлеты, гречневая каша, легкий овощной бульон с манкой;
паровые котлеты из индейки, рис на воде, бульон на основе филе индейки с сухарями;
суп на легком бульоне с протертой говядиной и гречкой, рис с паровой котлетой.
запеканка из гречки с яйцом;
суфле из риса, яйца и куриного мяса;
запеченное рыбное филе и рисовая каша;
паровые котлеты из индейки (или рыбы), гречневая каша;
гречневая каша и два яйца всмятку.
Зеленый чай, кофе, отвары шиповника, смородины, айвы и черемухи разнообразят питьевой режим и витаминный состав рациона.
Разновидности диет при различных заболеваниях ЖКТ
Ещё один интересный и рабочий вид диеты: FODMAP диета, которая применяется при жалобах на выраженный метеоризм, болях в животе, чередования диареи и жидкого стула – всех проявлений СРК (синдрома раздраженного кишечника), а также воспалительных заболеваний кишечника.
Суть диеты заключается в исключении групп углеводов, которые содержат большое количество фруктозы, лактозы, фруктанов, галактанов и сахароспиртов полиолов. Данные углеводы плохо всасываются в кишечнике и способствуют разрастанию бактериальной и грибковой флоры, что ведет к таким симптомам как вздутие, газообразование, боли и дискомфорт в ЖКТ.
FODMAP содержатся в широком спектре продуктов, и большинство людей ежедневно употребляют в пищу продукты с высоким FODMAP без проблем. Когда FODMAP употребляются в пищу, они медленно движутся по тонкому кишечнику, притягивая воду. Когда они достигают толстой кишки, кишечные бактерии используют FODMAP в качестве источника топлива для выживания. Бактерии быстро ферментируют FODMAP, в результате чего образуется газ.
FODMAP диета позволяет:
Уменьшить боль и дискомфорт.
Уменьшить вздутие живота и растяжение.
Улучшить функцию кишечника (уменьшить диарею или запор).
Улучшить качество жизни.
Диета показывает свою эффективность в устранении симптомов диареи, вздутия, болей в животе. Конечно, требуется строгое соблюдение всех ограничений, однако при правильном их соблюдении многие люди чувствуют улучшение уже в первую неделю диеты.
Кроме диеты важно также снизить общий уровень стресса, повышать пищеварительные возможности ЖКТ, использовать пищевые добавки и лекарственные средства при необходимости.
Перечень разрешенных/запрещенных продуктов
Ягоды кроме ежевики и смородины. Максимум 1 фрукт (порция) в день: банан (мини или неспелый), дыня, клементин, виноград, спелая гуава, киви (золотой, зеленый), лимон, лайм, апельсин, маракуйя, ананас, малина, ревень.
Яблоки, манго, финики, инжир, груши, сухофрукты, гуава, папайя, арбузы, вишня, банан спелый, хурма, сливы, чернослив, персики, нектарины, личи, ежевика, смородина, авокадо (допускается 2-3 слайса в день).
Руккола, бок чой, ростки фасоли, крест салат, свекла маринованная или квашенная, болгарский перец, сельдерей, огурцы, баклажаны, зеленая фасоль, корень имбиря, капуста (не более половины чашки в день), китайская капуста, салатные листья, пастернак, шпинат, мангольд, кабачки, водоросли, помидоры, цуккини, репа, редис, оливки и маслины, вешенки, укроп, петрушка.
Ограниченно крахмалистые овощи (не более половины порции, например, половинка небольшого картофеля в день): картофель, тыква, сквош, морковь.
Органическое (био) мясо курицы, индейки, баранина, утка, говядина, свинина.
Мясо от животных, выращенных на фермах, сосиски, колбасы, мясные консервы.
Дикий лосось, треска, форель, анчоусы, сельдь сардины, скумбрия, дикая рыба с низким содержанием ртути.
Фабричная рыба, рыба с высоким содержанием ртути, включая тунец, акулу, меч-рыбу.
Безглютеновые злаки, включая киноа, рис, гречка, просо, амарант, паста из коричневого риса, гречневая лапша, овес с пометкой «без глютена».
Глютенсодержащие злаки, включая пшеницу, ячмень, рожь, спельту, отруби, муку, кус-кус, овес без пометки «без глютена».
Все бобовые (горох, фасоль, чечевица, нут).
Все орехи и семена кроме запрещенных.
Арахис (относится к бобовым), фисташки, кешью.
Конопляное, миндальное, рисовое или кокосовое молоко. Сыры с низким содержанием лактозы: бри, камабер, чеддер, моцарелла, пармезан, пекорино, швейцарский (твердые сорта сыра). Сливочное масло. Молочные продукты без лактозы.
Коровье, козье, овечье, соевое молоко, мягкие сыры (рикотта, сливочный, адыгейский и т.п.), сливки, творог, йогурт, ряженка, простокваша, порошковое молоко.
Небольшое количество стевии, 100% кленового сиропа, 100% сахара из фиников, мелассы (черная патока), сахара (рафинированный сахар, коричневый сахар, тростниковый сахар), экстракта ванили.
Сахарозаменители (сорбит, маннитол, изомальтоза, мальтитоп, ксилит), концентрированные фруктовые соки, кукурузный сироп с большим содержанием фруктозы.
Зеленые и травяные чаи, минеральная вода, фильтрованная вода, кофе ограниченно.
Коммерческие фруктовые соки, энергетические напитки, алкоголь, газированные напитки. Чай из цикория, одуванчика.
Нерафинированные масла холодного отжима: оливковое, кокосовое, льняное. Сливочное масло, гхи.
Рафинированные масла, маргарин, салатные заправки.
Переход на low FODMAP рацион обычно происходит в несколько этапов.
Этап 1. Исключение запрещенных продуктов. Период исключения запрещенных продуктов обычно составляет 3-6 недель.
Этап 2. Элиминация. Период продолжительности диеты с низким содержанием FODMAP обычно составляет от 2 до 6 недель или до улучшения состояния по симптоматике. При наличии СИБР (синдром избыточного бактериального роста) одной только диеты для снижения патогенной или условно-патогенной флоры недостаточно.
Этап 3. Расширение диеты. Для того, чтобы установить реакцию на определенный углевод FODMAP, целесообразно сперва расширять рацион за счет продуктов, содержащих только один из перечисленных углеводов. Например, начать с молочных продуктов, чтобы исключить непереносимость лактозы. Затем – с мёда (источник фруктозы). Маннитол содержится в грибах, сорбитол – в свежем авокадо и персике. Фруктаны помимо некоторых фруктов (дыня и т.д.) являются единственным FODMAP углеводом в свежем репчатом и красном луке и чесноке. Галактаны присутствуют в значительном количестве в миндальном орехе. На введение одного продукта отводится 3 дня.
В первый день употребляется маленькая порция продукта. Обычно рекомендуют начинать с половины порции (например 100 мл йогурта). Если симптомы появились после употребления даже маленького количества данного продукта, это может говорить о непереносимости лактозы. Следует попробовать другой продукт с тем же углеводом через 3 дня. Если же симптомы при употреблении маленькой порции отсутствуют, следует продолжить оценку переносимости обычной порции продукта на 2-й день.
На следующий день возможно употребление стандартной порции продукта. При появлении неприятных симптомов и ощущений проба в третий день не проводится, а делается перерыв еще на три дня. Если все хорошо, на третий день можно употребить большую порцию продукта. Наличие симптомов будет свидетельствовать о том, что такое большое количество не следует употреблять в пищу. При отсутствии симптомов через три дня следует оценить переносимость других продуктов из той же группы. Каждый новый продукт оценивается по указанной выше схеме (день 1-2-3). Между пробами с двумя разными продуктами должно пройти 3 дня для того, чтобы полностью исключить влияние предыдущего теста на последующий.
После анализа переносимости различных продуктов внутри одной группы (например, группы молока и кисломолочных продуктов), можно перейти к оценке других углеводов. Попробуйте провести пробу на переносимость фруктозы с мёдом и манго. Следующей группой продуктов для оценки выберите, например, чечевицу, фундук и миндальный орех (содержат только галактаны). Гранат, грейпфрут, дыня и некоторые другие фрукты, чеснок и репчатый лук помогут оценить переносимость фруктанов. Сорбитол содержится в персике, абрикосе, авокадо, ежевике. Маннитол в большом количестве содержится в грибах (шампиньоны, белые грибы), а также в цветной капусте.
Диета при заболеваниях кишечника у детей
У ребенка также могут быть заболевания кишечника. Достаточно часто встречается диспепсический синдром: диарея, вздутие живота. В таких случаях педиатры, гастроэнтерологи и диетологи даже рекомендуют детям придерживаться той же лечебной диеты №4, поскольку она не является опасной для детского организма, а выбор продуктов действительно велик, поэтому у людей, страдающих аллергией, есть возможность заменить аллергенные продукты. И, естественно, при расстройствах пищеварения диета действительно эффективна.
Если врачи прописали четвертую диету, которая является лечебной, не следует пренебрегать этим, желательно продумать качественный рацион, который ребёнку придётся по вкусу. Для моральной поддержки вы можете соблюдать диету вместе с ним. Поддержка родителей всегда крайне важна для ребенка, тем более лечебный стол №4 впринципе является достаточно подходящим и щадящим вариантом для детского не до конца сформированного желудочно-кишечного тракта.
Последствия несоблюдения диеты
При самопроизвольном отказе от лечебного питания, особенно на остром этапе болезни, появляются:
болевые симптомы, спазмы;
диарея, до обезвоживания;
нарушения желчеоттока, печеночные колики;
интоксикация организма при кишечных инфекциях, гепатите С.
Погрешности в диете вызывают рецидив хронической патологии ЖКТ.
Диетические рецепты
Чиа пудинг
Для приготовления потребуется:
150 мл кокосовое молоко
ягоды свежие или замороженные по вкусу
Гречка на кокосовом молоке с ягодами и ванилью
Для приготовления потребуется:
30 гр гречневой крупы
200 мл кокосового молока
1 горсть ягод (свежие или замороженные)