Субдуральное кровоизлияние головного мозга что это такое
Субдуральное кровоизлияние
Субдуральное кровоизлияние развивается при разрыве крупных вен и венозных синусов.
Что провоцирует / Причины Субдурального кровоизлияния:
Острое субдуральное кровоизлияние обычно возникает за счет травмы. Иногда не отмечается какой-либо травмы головы. Гематома может возникать, если пациент принимает лекарства, разжижающие кровь. Хроническое субдуральное кровоизлияние обычно развивается на месте сгустка крови, который не рассосался и отграничился оболочкой. Васкуляризированная оболочка способна повторно кровоточить в полость гематомы, расширяя ее. Иногда в субдуральное пространство может кровоточить артериовенозная мальформация, аневризма или опухоль мозга, что приводит к образованию субдурального кровоизлияния.
Источниками субдуральных кровоизлияний могут быть поврежденные шальные и корковые сосуды (как артериальные, так и венозные), часто в области контузионного очага. Иногда причиной субдуральных гематом бывает разрыв вены Галена или повреждение средней оболочечной артерии и вен, сопровождающих ее.
Патогенез (что происходит?) во время Субдурального кровоизлияния:
Симптомы Субдурального кровоизлияния:
Клиника субдуральных гематом при тяжелой травме черепа и головного мозга определяется общемозговыми, очаговыми полушарными и стволовыми симптомами, которые могут быть обусловлены, с одной стороны, ушибом мозга, а с другой — образующейся гематомой. По мере нарастания синдрома сдавления развивается дислокация головного мозга с вклинением ствола в тенториальное и большое затылочное отверстие.
При разрыве намета выявляются признаки сдавления ствола мозга: отклонение глазных яблок в сторону, анизокория с отсутствием реакции зрачков на свет, сопор или кома. Первыми симптомами при инфратенториальном кровоизлиянии может быть ригидность затылочных мышц, запрокидывание головы или опистотонус, брадикардия.
Состояние ребенка тяжелое уже с первых минут после родов, оценка по шкале Ангар низкая. Летальный исход часто наблюдается в первые 2 суток.
Субдуральное кровоизлияние на конвексительной поверхности мозга проявляется очаговыми симптомами в виде гемипареза с поворотом глаз и головы в сторону очага, парциальные судороги в паретичных конечностях. Анизокория с утратой реакции зрачка на свет на стороне гематомы указывает на дислокацию с вклинением мисочной доли в вырезку намета мозжечка.
Диагностика Субдурального кровоизлияния:
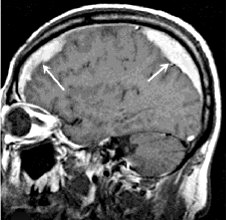
Диагностическое значение имеют КТ и МРТ, выявляющие гематому.
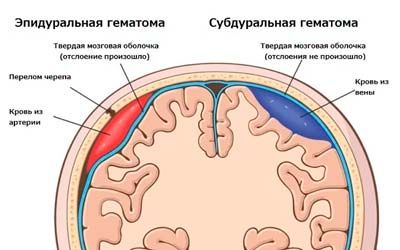
Дифференциальная диагностика между субдуральной и эпидуральной гематомой весьма трудна. Однако можно отметить, что субдуральные гематомы все же чаще возникают в случаях более тяжелой травмы.
Лечение Субдурального кровоизлияния:
При крупных субдуральных гематомах показано неотложное нейрохиругическое вмешательство. При небольших гематомах возможно ее рассасывание.
Прогноз при разрыве намета или серпа неблагоприятен. При субдуральных гематомах на конвекситальной поверхности полушарий мозга относительно благоприятен, более чем у половины новорожденных очаговые неврологические нарушения регрессируют. В ряде случаев развивается вторичная гидроцефалия.
К каким докторам следует обращаться если у Вас Субдуральное кровоизлияние:
Субдуральное кровоизлияние головного мозга что это такое
Субдуральная гематома (СДГ) представляет собой скопление крови в субдуральном пространстве между внутренней стороной твердой мозговой оболочки и поверхностью мозга. Определение «острая субдуральная гематома» варьирует от автора к автору. По определению Маршалла они считаются «острыми» в течение первых 24 часов после травмы, «подострыми» на 2-7 сутки и «хроническими» спустя 14 суток после травмы.
а) Патогенез. Основными причинами острой субдуральной гематомы (оСДГ) у молодых пациентов являются дорожно-транспортные происшествия, а в пожилой возрастной группе — падения с высоты. Частой причиной является жестокое обращение с детьми.
«Чистая» острая субдуральная гематома (оСДГ) не типична. Разрыв корковых артерии или переходных вен мозга после незначительной травмы является наиболее частой причиной этих случаев.
Причиной формирования большинства острой субдуральной гематомы (оСДГ) являются другие внутричерепные повреждения (разрывы сосудов коры либо артерий или вен ушибленной поверхности головного мозга). Сопутствующие интракраниальные повреждения обнаруживаются примерно у половины пациентов с ШКГ 3-15 баллов. У пациентов с ШКГ 8 баллов или ниже, доля таких повреждений увеличивается до 60-80%. Большинство из них представлены ушибами и/или травматическими внутримозговыми гематомами. Травматическое субарахноидальное кровоизлияние (тСАК) можно наблюдать в 10-20% случаев.
Поскольку большинство из этих поражений являются результатом несчастных случаев с высокой скоростью, особенно часты экстракраниальные травмы (средней зоны лица, органов грудной и брюшной полости, конечностей).
Большинство острой субдуральной гематомы (оСДГ) находятся в супратенториальной части в лобно-височно-теменной области. Межполушарные СДГ редки. Инфратенториальные оСДГ составляют менее 1% всех случаев.
б) Эпидемиология. На основании данных разных исследований, острая субдуральная гематома (оСДГ) возникают примерно у 10% всех пациентов с черепно-мозговой травмой. У коматозных больных частота составляет около 20%. Собственные данные автора по 1136 пациентам с тяжелыми травмами головы показали возникновение в 18,4% случаях изолированной травмы головы и 30,4% сочетанной травмы. оСДГ могут возникнуть в любом возрасте, но преимущественно у молодых мужчин в возрасте 30-50 лет.
в) Клинические признаки острой субдуральной гематомы (оСДГ). Как и при эпидуральной гематоме, голова должна быть исследована для выявления местных травм таких как кровоподтеки, ссаднения кожи и подапоневротические отеки.
В связи с тем, что тяжелая первичная травма головного мозга присутствует у большинства пациентов с оСДГ, чаще всего они поступают уже в коме. На момент поступления 37-80% всех пациентов имеют ШКГ 8 баллов и менее. Светлый промежуток наблюдается в менее чем 20% всех случаев. Почти у 50% всех поступивших в стационар с острой субдуральной гематомой зрачки изменены. Как и при других гематомах, вторичное ухудшение проявляется снижением показателя ШКГ, расширением ипсилатерального зрачка и контралатеральным гемипарезом с последующими клиническими признаками дислокационного синдрома.
г) Диагностика. Как и во всех случаях травмы КТ является методом выбора. В типичных случаях может быть выявлено двояковыпуклое объемное образование, пониженной плотности под внутренней стороной черепа в лобно-височной области. Вполне типично расширение гематомы в сильвиеву борозду. Как уже упоминалось, инфратенториальная оСДГ очень редкая находка. КТ не только выявляет саму оСДГ, но и сопутствующие внутричерепные повреждения.
д) Операция при острой субдуральной гематоме (оСДГ):
1. Показания. Как для эпидуральной гематомы, рандомизированные контролируемые исследования, сравнивающие результаты хирургического и нехирургического лечения отсутствуют. Таким образом, показания к операции также зависят от клинического состояния, неврологического статуса и данных КТ. Толщина и объем гематомы, степень смещения срединных структур и компрессия базальных цистерн тесно связаны с исходом. Гематомы с толщиной более 10 мм или гематомы, вызывающие смещение срединных структур более чем на 5 мм, должны удаляться независимо от состояния пациента.
Хирургическая эвакуация гематомы должна быть выполнены как можно скорее, потому что как и при ЭДГ задержка в операции обычно ухудшает конкретный исход. При небольшой гематоме, но клиническом ухудшении имеются хорошие показания к операции. В принципе рекомендуется измерение ВЧД у всех пациентов в коматозном состоянии и прооперированных по поводу оСДГ. Возраст (как и во всех случаях ЧМТ) является четким предиктором исхода у пациентов с оСДГ, различные исследования были акцентированы на результатах операций по поводу оСДГ у пожилых пациентов. На основании полученных данных можно утверждать, что хорошие функциональные результаты у коматозных больных в возрасте старше 70 лет очень маловероятны. Таким образом, при оценке показаний этот факт также необходимо учитывать.
2. Общие хирургические принципы. Существуют различные методы эвакуации острой субдуральной гематомы (оСДГ). Чаще применяются трефинации, краниотомия и краниоэктомия (с дополнительной дуропластикой или без нее) и подвисочная декомпрессия. Очень немногие исследования посвящены перспективной оценке влияния этих различных хирургических методов на результат. Единственно, что можно извлечь из этих данных является то, что эвакуация оСДГ через трефинацию, как правило, не самый лучший вариант.
В нашем учреждении для эвакуации острой субдуральной гематомы (оСДГ) в типичной локализации используется большой стандартизированный «травма-лоскут» (то есть большая лобно-височно-теменная базальная трепанация черепа). Вполне понятно, что кожный и костный лоскут, а также вскрытие оболочки должны быть достаточно большими (поэтому для выявления всех источников кровотечения, а также снижения ВЧД должны быть визуализированы лобно-боковая, височная и теменная кора). После удаления костного лоскута и открытия ТМО удаление гематомы выполняется путем аспирирования и отмывания. Мы обычно резецируем только сильно ушибленные части мозга, также удаляя сгустки в лобной и височной области.
Если мозг расслаблен, и нет тенденции к отеку, мы имплантируем паренхиматозный датчик ВЧД и завершаем операцию с тщательным гемостазом, ушиванием ТМО, реимплантацией костного лоскута и ушиванием мягких тканей. Если же мозг имеет тенденцию к набуханию (основное правило: достижение уровня ТМО в конце интракраниальной части операции) мы выполняем дуропластику и удаляем костный лоскут.
3. Послеоперационные меры предосторожности. Как и во всех случаях травматических гематом, после операции для оценки полноты удаления гематомы и исключения рецидива должна быть выполнена контрольная КТ.
4. Результаты. С учетом того, что большинство пациентов с острыми травматическими субдуральными гематомами (оСДГ) имеет тяжелую первичную травму, результат в целом хуже, чем у пациентов с эпидуральной гематомой. Клиническое состояние, начальный неврологический статус, длительность вклинения и сопутствующие внутричерепные поражения являются чрезвычайно значимыми предикторами исхода. В целом смертность у коматозных больных колеблется от 45 до 70%, с частотой хорошего функционального результата от 10 до 20%.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
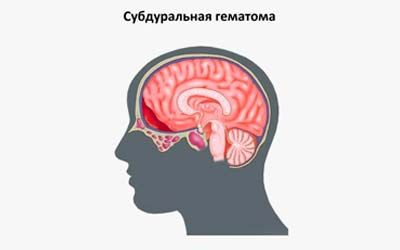
Субдуральная гематома
Субдуральная гематома — ограниченное внутричерепное скопление крови, локализующееся между твердой и арахноидальной мозговыми оболочками. В большинстве случаев является следствием травмы. Проявляется вариативными по форме и длительности нарушениями сознания и психики, головной болью, рвотами, очаговым неврологическим дефицитом (мидриаз, гемипарез, экстрапирамидные расстройства). Решающую роль в диагностике имеют данные КТ или МРТ. В легких случаях достаточным является консервативное лечение (антифибринолитическое, противоотечное, симптоматическое), но чаще требуется хирургическое удаление гематомы.
Общие сведения
Субдуральная гематома — локальное скопление крови, находящееся между твердой и паутинной (арахноидальной) церебральными оболочками. Составляет около 40% от всех внутричерепных кровоизлияний, к которым также относятся эпидуральные и внутримозговые гематомы, желудочковые и субарахноидальные кровоизлияния. В преобладающем большинстве наблюдений субдуральная гематома выступает следствием черепно-мозговой травмы, частота ее встречаемости при тяжелой ЧМТ доходит до 22%. Гематомы субдуральной локализации могут возникать в любом возрасте, но чаще наблюдаются у людей старше 40 лет. Среди пациентов соотношение мужчин к женщинам составляет 3:1.
Субдуральные гематомы классифицируют на острые (проявляющиеся в первые 3-е суток ЧМТ), подострые (проявляющиеся в период от 3-х суток до 2-х недель с момента травмы) и хронические (проявляющиеся позднее 2-х недель). Согласно МКБ-10, выделяют нетравматическое и травматическое субдуральное кровоизлияние с наличием/отсутствием проникающей в череп раны. В клинической практике субдуральная гематома является предметом изучения для специалистов в области травматологии, нейрохирургии и неврологии.
Причины
Субдуральная гематома формируется преимущественно вследствие возникающего в результате ЧМТ разрыва интракраниальных вен, проходящих в субдуральном пространстве. Гораздо реже она возникает вследствие сосудистой церебральной патологии (артерио-венозных мальформаций и аневризм церебральных сосудов, гипертонической болезни, системного васкулита) и нарушений свертывания крови (коагулопатии, терапии антикоагулянтами). Отличием от эпидуральной гематомы является возможность двустороннего образования субдуральной гематомы.
Субдуральная гематома на стороне действия повреждающего агента (гомолатеральная гематома) образуется при малоподвижной голове и небольшой площади контакта с травмирующим предметом. Формирование гематомы возможно и без прямого контакта черепа с травмирующим фактором. Это может произойти при резкой остановке или перемене направления движения. Например, во время езды в транспорте, при падении на ягодицы или на ноги. Происходящее при этом резкое встряхивание головы обуславливает смещение полушарий мозга внутри черепной коробки, влекущее за собой разрыв интракраниальных вен.
Субдуральная гематома, противоположная стороне повреждения, носит название контрлатеральной. Она формируется при ударе черепа о массивный малоподвижный объект или при действии на неподвижную голову травмирующего предмета с большой площадью контакта. Контрлатеральная субдуральная гематома часто связана с разрывом вен, которые впадают в сагиттальный венозный синус. Намного реже гематомы субдурального пространства обусловлены непосредственным травмированием вен и артерий мозговой коры, происходящем при разрыве твердой церебральной оболочки. На практике часто наблюдаются двусторонние субдуральные гематомы, что связано с одновременным приложением нескольких механизмов травмирования.
Острая субдуральная гематома формируется преимущественно при тяжелой ЧМТ, подострая или хроническая — при легких формах ЧМТ. Хроническая субдуральная гематома заключена в капсулу, которая образуется спустя неделю после травмы благодаря активации фибробластов твердой оболочки мозга. Ее клинические проявления обусловлены нарастающим увеличением объема.
Симптомы
Общемозговые симптомы
Среди общемозговых проявлений отмечаются расстройства сознания, нарушения психики, цефалгия (головная боль) и рвота. В классическом варианте характерна трёхфазность нарушений сознания: утрата сознания после ЧМТ, последующее восстановление на какое-то время, обозначаемое как светлый промежуток, затем повторная утрата сознания. Однако классическая клиника встречается достаточно редко. Если субдуральное кровоизлияние сочетается с ушибом головного мозга, то светлый промежуток вообще отсутствует. В других случаях он имеет стертый характер.
Длительность светлого промежутка весьма вариабельна: при острой гематоме — несколько минут или часов, при подострой — до нескольких суток, при хронической — несколько недель или месяцев, а иногда и несколько лет. В случае длительного светлого промежутка хронической гематомы его окончание может быть спровоцировано перепадами артериального давления, повторной травмой и др. факторами.
Среди нарушений сознания преобладают дезинтеграционные проявления: сумеречное состояние, делирий, аменция, онейроид. Возможны расстройства памяти, корсаковский синдром, «лобная» психика (эйфория, отсутствие критики, нелепое поведение). Зачастую отмечается психомоторное возбуждение. В ряде случаев наблюдаются генерализованные эпиприступы.
Пациенты, если возможен контакт, жалуются на головную боль, дискомфорт при движении глазными яблоками, головокружение, иррадиацию боли в затылок и глаза, гиперчувствительность к свету. Во многих случаях больные указывают на усиление цефалгии после рвоты. Отмечается ретроградная амнезия. При хронических гематомах возможно снижение зрения. Острые субдуральные гематомы, приводящие к компрессии мозга и масс-эффекту (дислокационному синдрому), сопровождаются признаками поражения мозгового ствола: артериальной гипотонией или гипертензией, дыхательными нарушениями, генерализованными расстройствами тонуса мышц и рефлексов.
Очаговые симптомы
Наиболее важным очаговым симптомом выступает мидриаз (расширение зрачка). В 60% случаев острая субдуральная гематома характеризуется мидриазом на стороне ее локализации. Мидриаз противоположного зрачка встречается при сочетании гематомы с очагом ушиба в другом полушарии. Мидриаз, сопровождающийся отсутствием или снижением реакции на свет, типичен для острых гематом, с сохранной реакцией на свет — для подострых и хронических. Мидриаз может сочетаться с птозом и глазодвигательными нарушениями.
Среди очаговой симптоматики можно отметить центральный гемипарез и недостаточность VII пары (лицевого нерва). Нарушения речи, как правило, возникают, если субдуральная гематома располагается в оболочках доминантного полушария. Сенсорные расстройства наблюдаются реже пирамидных нарушений, затрагивают как поверхностные, так и глубокие виды чувствительности. В ряде случаев имеет место экстапирамидный симптомокомплекс в виде пластического тонуса мышц, оральных автоматизмов, появления хватательного рефлекса.
Диагностика
Решающими методами в диагностике субдуральной гематомы являются КТ и МРТ головного мозга. В диагностике острых гематом предпочтение отдается КТ головного мозга, которая в таких случаях выявляет однородную зону повышенной плотности, имеющую серповидную форму. С течением времени происходит разуплотнение гематомы и распад кровяных пигментов, в связи с чем через 1-6 нед. она перестает отличается по плотности от окружающих тканей. В подобной ситуации диагноз основывается на смещении латеральный отделов мозга в медиальном направлении и признаках сдавления бокового желудочка.
При проведении МРТ может наблюдаться пониженная контрастность зоны острой гематомы; хронические субдуральные гематомы, как правило, отличаются гиперинтенсивностью в Т2 режиме. В затруднительных случаях помогает МРТ с контрастированием. Интенсивное накопление контраста капсулой гематомы позволяет дифференцировать ее от арахноидальной кисты или субдуральной гигромы.
Лечение
Консервативная терапия осуществляется у пациентов без нарушений сознания, имеющих гематому толщиной не более 1 см, сопровождающуюся смещением церебральных структур до 3 мм. Консервативное лечение и наблюдение в динамике с МРТ или КТ контролем показано также пациентам в коме или сопоре при объеме гематомы до 40 мл и внутричерепном давлении ниже 25 мм рт. ст. Схема лечения включает: антифибринолитические препараты (аминокапроновую кислоту, викасол, апротинин), нифедипин или нимодипин для профилактики вазоспазма, маннитол для предупреждения отека мозга, симптоматические средства (противосудорожные, анальгетики, седативные, противорвотные).
Острая и подострая субдуральная гематома с признаками сдавления головного мозга и дислокации, наличием очаговой симптоматики или выраженной внутричерепной гипертензии являются показанием к проведению срочного хирургического лечения. При быстром нарастании дислокационного синдрома проводится ургентное эндоскопическое удаление гематомы через фрезевое отверстие. При стабилизации состояния пациента нейрохирургами осуществляется широкая краниотомия с удалением субдуральной гематомы и очагов размозжения. Хроническая гематома требует хирургического лечения при нарастании ее объема и появлении застойных дисков при офтальмоскопии. В таких случаях она подлежит наружному дренированию.
Прогноз и профилактика
Число смертельных исходов составляет 50-90% и наиболее высоко у пожилых пациентов. Следует отметить, что летальность обуславливает не столько субдуральная гематома, сколько травматические повреждения тканей мозга. Причиной смерти также являются: дислокация мозговых структур, вторичная церебральная ишемия, отек головного мозга. Угроза смертельного исхода остается и после хирургического лечения, поскольку в послеоперационном периоде возможно нарастание церебрального отека. Наиболее благоприятные исходы отмечаются при проведении операции в первые 6 ч. с момента ЧМТ. В легких случаях при успешном консервативном лечении субдуральная гематома рассасывается в течение месяца. Возможна ее трансформация в хроническую гематому.
Профилактика субдуральных кровоизлияний тесно связана с предупреждением травматизма вообще и травм головы в частности. К мерам безопасности относятся: ношение шлемов при езде на мотоцикле, велосипеде, роликах, скейте; ношение касок на стройке, при восхождении в горах, занятии байдарочным спортом и другими видами экстрима.
Субдуральные гематомы головного мозга
Субдуральная гематома — патологическое состояние, характеризующееся ограниченным скоплением крови между твёрдой и паутинной оболочками мозга. На её долю приходится до 40% всех внутричерепных гематом. Чаще всего она возникает вследствие черепно-мозговых травм у пациентов в возрасте от сорока лет мужского пола.
Опасность субдуральной гематомы заключается в том, что она негативно влияет на расположенные вокруг неё мозговые структуры посредством давления на них, их смещения и даже повреждения. Таким образом, она наносит им серьёзный время. Причины её появления заключаются в кровоизлияниях и травматических повреждениях кровеносных сосудов головного мозга.
Пройти диагностику и лечение гематом в Москве приглашает отделение нейрохирургии ЦЭЛТ. Наша многопрофильная клиника оборудована по последнему слову техники и располагает высокоточным диагностическим оборудованием, позволяющим правильно ставить диагноз. Наши специалисты используют щадящие методики позволяющие проводить лечение в соответствии с международными стандартами.
Наши врачи
Этиология субдуральных гематом
Данный вид гематом чаще всего является следствием травматических черепно-мозговых травм и развивающихся из-за них разрывов кровеносных вен, проходящих в субдуральном пространстве. Однако, причины не обязательно кроются в травмах, иногда гематомы могут быть спровоцированы патологическими состояниями, характеризующимися разрушением стенок кровеносных сосудов, снижением их пластичности. Другие причины заключаются в следующем:
Гематома, сформировавшаяся со стороны повреждения, появляется при малой площади контакта и даже без прямого контакта. Подобное может случиться во время слишком резкой остановки или смене направления движения, а также при падении на нижние конечности или ноги. В процессе происходит резкое встряхивание головы, провоцирующее смещение мозговых полушарий внутри черепа, влекущее за собой разрыв кровеносных вен.
Что касается гематомы, сформировавшейся с противоположной стороны от повреждения, то она может сформироваться при ударе головой о крупногабаритный малоподвижный объекта, обуславливающий большую площадь контакта. Намного реже гематомы образуются при травмах непосредственно вен и артерий при нарушениях целостности твёрдой церебральной оболочки.
Клиника субдуральных гематом
Клинические проявления при субдуральных гематомах представлены двумя большими группами, ознакомиться с которыми можно в нашей таблице, представленной ниже:
Диагностика субдуральных гематом
Распознавание субдуральной гематомы может быть серьёзно затруднено разнообразием её клинических проявлений. Для того чтобы правильно поставить диагноз невролог учитывает следующие факторы:
Инструментальные диагностические исследования, которые назначают пациенту, представлены следующим:
Лечение субдуральных гематом
Тактика лечения субдуральных гематом основывается на результатах диагностических исследований и индивидуальных показаниях пациента. Она может заключаться в применении консервативных или хирургических методик.
| Методики лечения гематомы | В чём заключаются? |
|---|---|
| Консервативные | Показаны пациентам, которые не утратили ясность сознания при гематомах толщиной до 10-ти мм, сопровождающимися смещением структур не более чем на 3 мм. Их, также применяют, если пациент пребывает в глубоком угнетённом сознании или в коме при условии, что объём гематомы не превышает сорока миллилитров, а внутричерепное давление не ниже 25-ти мм. рт. ст. Консервативное лечение предусматривает применение препаратов для профилактики отёка мозга, снятия болевых ощущений, рвотных позывов и судорог. |
| Нейрохирургические | Хирургическое вмешательство практикуют при гематомах с симптоматикой компрессии головного мозга, очаговыми проявления или при синдроме повышенного интракарниального давления. Удаление может проводиться с применение эндоскопических методик через специально созданное отверстие. Помимо этого, применяется краниотомия, направленная на удаление не только гематомы, но и очагов размозжения. |
В отделении неврологии ЦЭЛТ ведут приём неврологи и нейрохирурги с многолетним опытом научной и практической работы. Вы можете записаться к ним на приём онлайн на нашем сайте или связавшись с нашими операторами: +7 (495) 788 33 88.