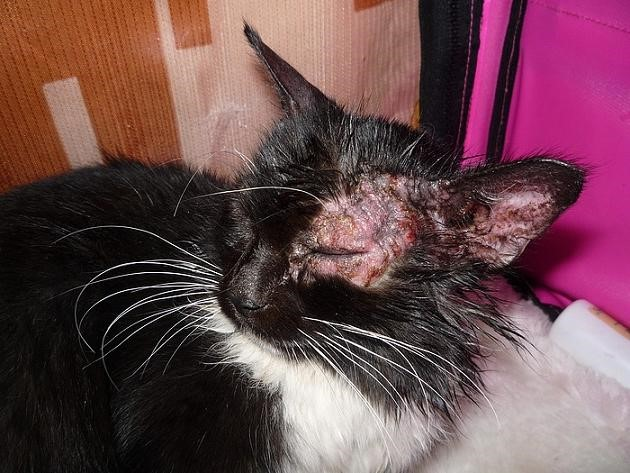
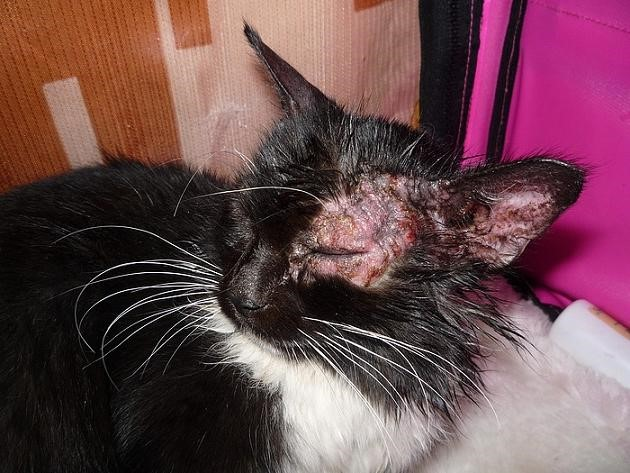
Стригущий лишай под микроскопом у человека что это такое
Стригущий лишай под микроскопом у человека что это такое
Вообще этих самых «лишаев» в дерматологии много и слыша от врача, например название «розовый лишай», нередко можно увидеть испуганное лицо пациента, путающего его с микроспорией. Но не бойтесь, это совершенно разные «вещи».
Симптомы стригущего лишая
В практике различают микроспорию гладкой кожи и волосистой части головы.
При неправильном лечении и, вследствие этого, присоединения вторичной микрофлоры, может появится нагноительная форма заболевания с характерными гнойничками.
Я не выделяю микроспорию ногтей, так как встречаются единичные случаи, клинически очень схожие с другими онихомикозами и лечатся они одинаково.
Диагностика стригущего лишая
Лечение стригущего лишая
Во время лечения нельзя мыться, что бы не разнести возбудителя с водой на другие участки тела, часто меняется нательное и постельное белье с его кипячением. После лечения необходимо пройти контроль (соскоб на грибы) ни менее трех раз.
Обязательно проводятся обследования лиц, контактирующих с больным человеком.
Осложнение стригущего лишая
Профилактика стригущего лишая
Консультация врача
Пораженные волосы после лечения микроспории восстанавливаются полностью?
У каких животных чаще всего встречается микроспория?
Ответ : Чаще всего кошки, на втором месте собаки.
Обязательно ли усыплять животное с микроспорией?
Ответ: Ни в коем случае. Микроспория животных эффективно лечится у ветеринаров.
Стригущий лишай под микроскопом у человека что это такое
Стригущий лишай – инфекционное грибковое поражение кожи и ее придатков (волос и ногтей). Заболевание считается высокозаразным, встречается у людей всех возрастов, но чаще поражает детей и подростков (от 4 до 15 лет). Уровень заболеваемости повышается к концу осени, к весне идет на спад.
Возбудитель стригущего лишая у человека – грибок Trichophyton tonsurans и грибок Microsporum. Соответственно выделяют 2 вида заболевания – трихофития и микроспория. Микроспория передается человеку от домашних животных, чаще всего источником становятся кошки, собаки, морские свинки, а трихофития паразитирует только на теле человека.
Возбудители стригущего лишая чрезвычайно устойчивы во внешней среде. Споры возбудителя сохраняются годами на мягких ворсистых поверхностях, устойчивы к солнечному свету, температуре и некоторым дезинфектантам.
Передача инфекции.
В основном инфекция передается контактно-бытовым путем, при непосредственном контакте с больным человеком или с больным животным.
Факторы, способствующие заражению:
Симптомы стригущего лишая:
Инкубационный период заболевания от 3 дней до 1,5 месяцев.
Стригущий лишай может поражать практически любой участок тела – кожу рук, ног, туловища, ступни, ногти рук и ног, кисти рук, ладони, паховые складки, подмышечные впадины, кожа волосяного покрова головы.
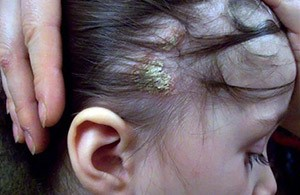
По завершению инкубационного периода, на коже появляются зудящие кольцевидные пятна красно-розового цвета, на поверхности которых появляются пузырьки, после которых остается корка и шелушение. Волосы в месте поражения ломаются и выпадают.
 |  |
 |  |
Профилактика стригущего лишая:
Для того чтобы вовремя заподозрить наличие заболевания, необходимо знать, как оно выглядит.
Для предотвращения заражения стригущим лишаем, необходимо соблюдать простые профилактические меры:
Дети должны знать, чем опасны контакты с бездомными животными и, соответственно, избегать таких контактов.
Стригущий лишай (микроспория)
Стригущий лишай (микроспория) – заболевание, проявляющееся в виде грибкового поражения кожных покровов, ногтевых пластин и волосяных фолликулов. Патогеном становится плесневой грибок рода Microsporum. Его колонии формируются в ороговевших субстратах. Микроспория остается относительно распространенным заболеванием – дерматологи выявляют 60-75 случаев на каждые сто тысяч жителей Москвы. Патология обладает выраженной сезонностью. Пик заболеваемости приходится на конец лета и начало осени – период выведения потомства у кошек и других животных.
Пути заражения
Возбудитель микроспории попадает в организм при контакте здорового человека с носителем заболевания. Альтернативный способ – взаимодействие с предметами, покрытыми спорами грибка. Наиболее часто стригущий лишай выявляется у детей 5-10 лет, у мальчиков микроспория диагностируется в пять раз чаще, чем у девочек. Патология почти не затрагивает взрослых из-за присутствия в структуре их волос органических кислот, которые подавляют рост мицелия грибка.
Причинами развития стригущего лишая становится микротравмы кожи, ее сухость. Споры попадают в трещины, царапины или вскрытые мозоли. Здоровые кожные покровы становятся непреодолимой преградой для грибка. Возбудитель не переживает контакта со средствами личной гигиены – тщательное мытье рук после контакта с носителями спор исключает вероятность инфицирования.
В группу риска входят люди, регулярно контактирующие с землей и дикими животными. Активному росту грибка способствуют нарушения в работе сальных желез при изменениях в химическом составе их секрета. Споры Microsporum способны сохранять жизнеспособность на протяжении трех месяцев при пребывании в открытом грунте.
Симптоматика патологии
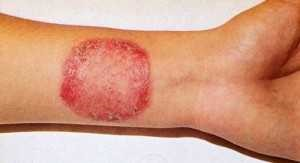
Симптомы стригущего лишая проявляются через 4-6 недель после инфицирования пациента. На гладком участке кожи ребенка или взрослого появляется пятно красного цвета. Оно возвышается над поверхностью и обладает ровными границами. С течением времени размеры очага увеличиваются. Поверхность покрывается узелками, пузырьками и струпьями. Пятна превращаются в кольца, которые могут пересекаться или сливаться друг с другом. Диаметр образований на коже колеблется от 5 до 30 миллиметров.
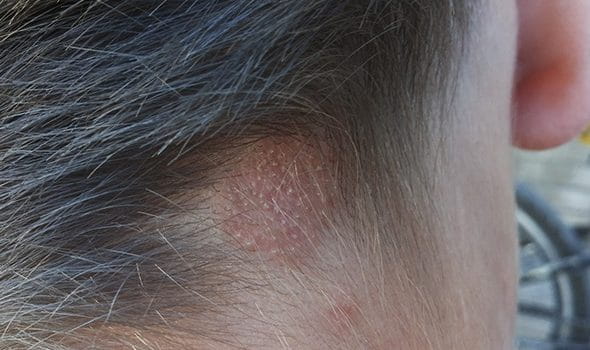
Распространенным проявлением стригущего лишая у ребенка становится поражение волосистой части головы. От этого симптома страдают пациенты в возрасте 5-12 лет. Дети старшего возраста переживают изменение химического состава кожного сала. Его элементы становятся опасными для возбудителя микроспории.
Нагноительный тип стригущего лишая характеризуется появлением мягких узелков на кожных покровах пациента. Узлы усеяны многочисленными гнойниками. При их сдавлении отделяется гнойное содержимое.
Диагностические мероприятия
Диагностика и лечение стригущего лишая проводятся дерматологом. Врач осматривает пациента и выявляет типичные проявления микроспории. Изучение соскоба с кожи под микроскопом позволяет обнаружить мицелий грибка и изменения в структуре волос и кожи. Дифференциальная диагностика позволяет исключить из анамнеза пациента трихофитию, которая обладает схожими проявлениями при микроскопии биоматериалов пациента.
Посев на микрофлору оказывается более информативным диагностическим приемом. Сотрудники лаборатории определяют вид и род грибков. На основании лабораторного заключения дерматолог подбирает препараты, которые позволят вылечить пациента.
Люминесцентное исследование дает возможность выявить патологические очаги на кожных покровах пациента и проживающих совместно с ним лиц. Этот метод диагностики основан на свечении мицелия грибка зеленым цветом под действием газоразрядного источника света.
Лечение

Выраженная воспалительная реакция лечится сочетанием противогрибковых и гормональных препаратов. Пациентам предстоит накладывать на зоны поражений аппликации с мазями. После это выполняется обработка кожных покровов йодными растворами. График перорального приема таблеток формируется дерматологом на основании клинической картины патологии.
Присоединение к микроспории вторичной инфекции предполагает применение препаратов на основе бетаметазона, гентамицина или клотримазола.
Профилактические меры
Профилактика стригущего лишая базируется на регулярных врачебных осмотрах детей, посещающих дошкольные образовательные учреждения. Родителям следует провести с малышами беседу о недопустимости контактов с бродячими животными. Важной профилактической мерой становится соблюдение правил личной гигиены пациентами всех возрастных групп.
При покупке домашних животных необходимо посетить ветеринара. Врач осмотрит кошку или собаку и даст рекомендации по устранению любых проблем со здоровьем питомца. Следование советам ветеринара позволит предотвратить вспышку микроскопии внутри семьи.
Вопросы и ответы
Возможно ли повторное заражение микроспорией?
Да. Выздоровевший пациент может вновь заразиться микроспорией от носителей или при контакте с покрытыми спорами предметами. Избежать подобного сценария позволяет синхронное лечение всех совместно проживающих лиц (детей и родителей).
Как владельцы домашних животных могут обезопасить себя от инфицирования микроспорией?
Кошек и собак следует регулярно привозить на ветеринарные осмотры. В группу риска входят животные, которых вывозят за город. Контакты с другими кошками и собаками могут превратить питомца в носителя спор грибка-возбудителя микроспории. Животных необходимо периодически мыть с использованием специальных средств.
Стригущий лишай (микроспория): симптомы, лечение, пути передачи
Стригущий лишай — грибковое заболевание, которое поражает кожу, ногти и волосы человека. Возбудитель заболевания — грибок Microsporum. Стригущий лишай очень заразен, может возникать в любом возрасте, но чаще всего поражает детей и подростков. Пик заболеваемости наблюдается в конце осени.
Особенности заболевания. Причины возникновения и развития
Грибок рода Microsporum очень заразен. Он выживает в условиях внешней среды. Особенности его строения обеспечивают устойчивость и к различным препаратам с противогрибковым действием. Гриб может сохранять жизнеспособность в волосах до 10 лет и в кожных чешуйках — до 7.
Источники заражения — почва, животные, человек. Среди животных носителями этого грибка чаще всего выступают коты, особенно котята, реже — собаки.
В большинстве случаев заражение микроспорией происходит при контакте с больным животным: игре, купании. Если зараженный кот или собака спят на постели человека, то риск повышается почти до 100%. Также инфицирование происходит при прикосновении к предметам, на которых остались шерсть или чешуйки кожи зараженного животного.
Микроспория передается от человека к человеку при непосредственном близком контакте, а также при совместном использовании предметов, на которых есть чешуйки кожи или перхоть инфицированного (головные уборы, маникюрные принадлежности, мочалки, постельное белье).
При простом попадании на кожу грибок не вызывает серьезного поражения: если иммунитет и микрофлора в норме, он будет уничтожен и просто смыт с поверхности при гигиенических процедурах. Риск заражения повышается при:
Дети в наибольшей степени подвержены развитию этого грибкового заболевания, так как чаще контактируют с бездомными животными, которые могут оказаться инфицированными. Кроме того, у детей рН кожи более щелочной, а не кислый, а это создает благоприятные условия для развития грибка.
Проявления
После попадания грибка в организм он некоторое время остается в скрытом состоянии. Инкубационный период при микроспории составляет 1-2 недели.
Симптоматика грибкового поражения зависит от того, на каком участке кожи паразитирует микроспория.
В зависимости от локализации различают грибок гладкой кожи и волосистой части головы.
На коже вначале образуется небольшое красное пятно. Этот участок чешется, но в большинстве случаев не беспокоит человека. Если не начать лечение на этом этапе, то пятно постепенно увеличивается, по его краям образуется граница из мелких прыщей. Далее вокруг первичного пятна образуются новые очаги поражения. Они чаще всего возникают на лице, шее, руках.
Если стригущий лишай поражает волосистую часть головы, то на участке, куда попал грибок, портятся волосы. Вначале они становятся тусклыми, теряют объем. Со временем они обламываются из-за разрушения структуры на уровне 5-8 мм. Эта область выглядит как пятно, слегка присыпанное мукой.
Ногти поражаются микроспорией гораздо реже. Если это происходит, то на поверхности пластин появляются белые пятна. Со временем они становятся мягкими и крошатся.
Формы стригущего лишая
Организм каждого человека по-разному реагирует на микроспорию. В зависимости от этого различают такие формы стригущего лишая:
При появлении симптомов стригущего лишая, вне зависимости от формы, необходимо немедленно обращаться к врачу для диагностики и определения схемы лечения.
Диагностика
При подозрении на стригущий лишай вначале проводят визуальное обследование пациента. Для подтверждения диагноза назначают такие исследования:
Микроспорию необходимо дифференцировать от красного плоского лишая, псориаза и экземы. Если заболевание протекает в нетипичной глубокой форме, то проводят дифференциальную диагностику с флегмоной, стафилококковым импетиго и стафилококковым сикозом. Поражение грибком волосистой части головы дифференцируют от алопеции.
Лечение
Единственным эффективным способом борьбы со стригущим лишаем является консервативная терапия. Пациенту назначают противогрибковые и противозудные препараты местного и внутреннего применения.
Дополнительно в схему лечения включают иммуномодуляторы для укрепления защитных сил организма, витаминные комплексы.
Для системного лечения назначают антимикотики узкого спектра действия, направленные против грибов, поражающих кожу, включая микроспорию.
Если грибок поражает кожу головы, избавиться от него сложнее. На участке активности микроспории нужно сбривать волосы не реже раза в неделю. Иногда требуется удалить волосы вместе с волосяными луковицами, чтобы на их месте выросли новые, здоровые. Для этого используют специальные пластыри, которые наклеивают и оставляют на несколько дней. При снятии пластырь легко удаляет волосы вместе с луковицами.
Лечение обычно проводится в домашних условиях. Комнату, в которой находится больной, нужно ежедневно убирать с использованием дезинфицирующих средств. Все предметы, которыми он пользуется, также нужно дезинфицировать.
Профилактика стригущего лишая
Чтобы не заразиться грибком, поражающим кожу и волосы, нужно соблюдать простые меры профилактики:
Если у ребенка или взрослого был выявлен стригущий лишай, его белье (постельное и нательное) нужно стирать отдельно от других вещей. Предварительно его нужно замочить в дезинфицирующем растворе. После стирки все белье нужно тщательно прогладить.
Современные особенности клиники и лечения МИКРОСПОРИИ
Каковы источники и пути передачи микроспории? Какова клиника типичной микроспории и ее атипичных форм? Какова рациональная терапия микроспории? Зооантропонозная микроспория — самое распространенное высококонтагиозное заболевание кожи и волос, обще
Каковы источники и пути передачи микроспории?
Какова клиника типичной микроспории и ее атипичных форм?
Какова рациональная терапия микроспории?
Зооантропонозная микроспория — самое распространенное высококонтагиозное заболевание кожи и волос, общее для человека и животных. Для него характерно поражение жестких волос головы, верхней губы, подбородка, бровей, ресниц, лобка, половых губ, а также пушковых волос гладкой кожи.
Микроспория преобладает в странах Европы, особенно в Средиземноморье, США и Южной Америке, Японии, Израиле, Кувейте, Катаре, Арабских Эмиратах [1, 3, 5, 7, 9].
Сегодня микроспория получила наибольшее распространение даже в регионах с традиционно высокой заболеваемостью трихофитией. Так, в Дагестане, Узбекистане, Таджикистане, Туркменистане, Башкортостане, Казахстане, Армении, где ранее наблюдались единичные случаи микроспории, сегодня она составляет до 83–99,7% всех грибковых заболеваний волос [3, 5].
В России заболеваемость микроспорией составляет около 71,6 на 100 тыс. населения. В Москве и Московской области на ее долю приходится 96,2% всех дермафитий с поражением волос [3].
Микроспорией в основном (до 65%) болеют дети, в том числе и новорожденные.
Основным источником заражения (80,5%) являются кошки, преимущественно бродячие. Особую опасность представляют кошки, живущие при лечебных учреждениях, поскольку они заражают отягощенных больных. Однако могут быть опасны и кошки, продаваемые на Птичьем рынке, вблизи Уголка Дурова, а также в зоомагазинах и специальных клубах, хотя они и снабжены специальными сертификатами, а некоторые из них даже вакцинированы. Мы были свидетелями того, как дорогостоящая, элитной породы кошечка, отличающаяся особенной красотой формы и окраса, стала источником заражения трех поколений в семье. Подаренная на день рождения внучке, она инфицировала ее дедушку и бабушку, саму виновницу торжества, а также ее родителей.
У большинства кошек, которые служат источником заражения, очаги микроспории определяются клинически в виде участков облысения на коже мордочки, вокруг рта и носа, на наружных поверхностях ушных раковин, передних и задних лапках, на хвосте. Кожа в очагах облысения представляется шелушащейся с наличием неравномерно обломанных волос, иногда наблюдается рост новых волос в центре таких очагов. Под лампой Вуда определяется характерное для микроспории зеленое свечение пораженных волос.
У другой группы кошек очаги могут быть не видны на глаз, но выявляются при люминесцентном обследовании. Наконец, примерно у 2–2,4% кошек очаги не видны на глаз, не выявляются под лампой Вуда, однако при посеве вычесанных у них волос можно получить культуру пушистого микроспорума.
Хотя одним из синонимов пушистого микроспорума является микроспорум канис (собачий), собаки в качестве источника заражения фигурируют лишь у 4% больных микроспорией.
К редким животным, которые болеют микроспорией и могут стать источником заражения людей, относят обезьян, тигров, львов, диких и домашних свиней (особенно поросят), лошадей, овец, серебристо-черных лисиц, кроликов, крыс, мышей, хомяков, морских свинок и других мелких грызунов, а также птиц — голубей, ворон, кур, на которых охотятся больные кошки. Животные инфицируются от самих кошек или от их шерсти, попавшей на растения, солому, зерно. Кроме того, пушистый микроспорум могут переносить на своих лапках домашние насекомые, в частности тараканы.
У 5,5% больных микроспорией источниками заражения становятся люди — родственники, друзья, соседи — при несоблюдении элементарных санитарно-гигиенических правил, а также сексуальные партнеры при локализации очагов микоза на наружных половых органах, лобке, животе, верней части бедер.
Бомжи и нищие, помимо педикулеза и чесотки, могут стать переносчиками и грибковых заболеваний.
Предметы обихода — коляска, оставляемая на ночь в подъезде и облюбованная кошками, игрушки, расчески, белье и т. д. становятся источником заражения у 2-2,5% больных микроспорией.
 |
| Рисунок 1. Микроспория гладкой кожи |
Заболеваемость микроспорией неодинакова в течение года и во многом зависит от появления у кошек, представляющих собой основной источник инфекции, котят, более подверженных инфицированию и заболеванию микроспорией. Хотя беременность у кошек продолжается семь недель и потомство появляется несколько раз в году, можно выделить два всплеска заболевания микроспорией у человека. Первый приходится на май-июнь и связан не только с рождением притягательных для детей котят, но и с большей свободой детей в летнее время, большим контактом их с животным миром при переезде в деревню, на дачу, в оздоровительные, спортивные и трудовые лагеря. Другой подъем заболеваемости наблюдается в сентябре — ноябре, когда дети возвращаются в город и тщательно осматриваются не только родителями, но и медработниками при поступлении их в школы, детские сады. При этом выявляются как свежие, так и стертые, прежде не распознанные формы микроспории [3].
 |
| Рисунок 2. Диссеминированные очаги микроспории |
Инкубационный период при микроспории обычно составляет пять — семь дней. После него на гладкой коже, преимущественно на открытых участках лица, шеи, груди, верхних и нижних конечностей, появляются единичные (от одного до трех) округло-овальные эритематосквамозные пятна величиной 1–4 см в диаметре, четко очерченные периферическим валиком (рис. 1). Если же котенка греют под рубашкой, берут в постель, а первичные очаги микоза растирают при мытье мочалкой, возникают многоочаговые, диссеминированные варианты микроспории (рис. 2). Распространению и слиянию очагов микоза также способствует нерациональное лечение, в частности смазывание кортикостероидными кремами.
 |
| Рисунок 3. Очаги микроспории с «пеньками» волос, окутанных чехликами |
Типичные очаги микроспории на голове располагаются обычно на макушке, в теменной и височных областях. Они выглядят как округло-овальные «плешинки» до 3–5 см в диаметре с четкими границами и «отсевами» вблизи них. Волосы в очагах тусклые, все обломаны на одном уровне, на высоте 4–6 мм, как бы подстрижены. Видимо, поэтому микроспорию в быту называют «стригущим лишаем». Поверхность очага микоза представляется шероховатой, шагреневой за счет выступающих «пеньков» волос, окутанных сероватыми или беловатыми чехликами (рис. 3). Под лампой Вуда пораженные волосы светятся ярким зеленым светом, напоминая только что скошенный луг.
Микроспория традиционно считается болезнью детского возраста. Однако в настоящее время этим микозом нередко болеют и взрослые. Сказываются, видимо, неблагоприятные социальные и экологические условия, рост нейроэндокринных заболеваний и иммунодефицитных состояний. Если в 1932 г. А. М. Ариевич наблюдал микроспорию у 6 взрослых на 6000 пациентов, то сейчас на долю взрослых приходится до 35% случаев заболевания. Женщины болеют в четыре раза чаще мужчин.
У детей микроспория, как правило, диагностируется своевременно, атипичные формы и ошибки в диагностике наблюдаются в 5% случаев, у взрослых этот показатель возрастает почти в четыре раза и составляет 19% случаев [3].
Из атипичных форм микроспории особого внимания заслуживают стертые, трихофитоидные разновидности. Они наблюдаются не так уж редко: у 8,5% больных, причем у взрослых в 2,5 раза чаще. Такая микроспория протекает незаметно, почти не беспокоит больных и не заставляет их сразу же обратиться к врачу. Ее нередко путают с себореидами, себорейным дерматитом, псориазом и другими заболеваниями, а неправильно подобранное лечение не приносит результатов. В связи с этим такие варианты микроспории приобретают хронический характер, становясь причиной дальнейшей дессиминации микоза у самого заболевшего и его распространения в окружающей среде. Зафиксирована продолжительность трихофитоидной микроспории от семи месяцев до двух лет.
Такие формы микроспории обычно характерны для отягощенных больных (туберкулез, болезнь Шегрена, пеллагроидный дерматит и др.). Клинически они проявляются диффузным или очаговым шелушением, разреженностью волос или формированием участков очаговой алопеции. Волосы в очагах тусклые, без чехликов, обломаны по-разному — на уровне кожи и на высоте 10–15 мм. Участки алопеции то очень мелкие, с булавочную головку, то гигантские, полициклических очертаний при слиянии.
На гладкой коже очаги микроспории представляются маловоспалительными, слегка шелушащимися или депигментированными округло-овальными пятнами. При их слиянии могут возникнуть полициклические очаги микоза, размытые, расплывчатые, без четких границ, слегка зудящие. У одной из наших больных, 69-летней любительницы кошек, трихофитоидная микроспория волосистой кожи головы не была диагностирована два года. В прошлом она перенесла туберкулезный лимфаденит и мезоденит, длительно (в течение 10 лет) принимала поддерживающие дозы преднизолона по поводу синдрома Шагрена. Микроспория проявлялась у нее шелушением волосистой кожи головы, выпадением волос, преимущественно в затылочной области, зудом. Все явления усиливались в теплое время года и стихали в холодное. Заболевание длительно и безуспешно лечили средствами, применяемыми при себорейном дерматите или псориазе. Диагностировать микроспорию помогло появление свежих типичных очагов микоза на коже лица и шеи. Кода больную побрили, то оказалось, что в патологический процесс вовлечена практически вся волосистая кожа головы. Со всех очагов микоза на голове, лице, шее, а также со сквамозно-кератотических высыпаний на коже ладоней была получена идентичная культура пушистого микроспорума.
Иногда необычный источник заражения также вводит врача в заблуждение, и микроспория может не диагностироваться даже у детей, что приводит к трихофитоидной форме. Так, восьмилетняя девочка заболела после недельного контакта с больным голубем, которого они с отцом отбили у кошки, видимо больной этим микозом. Выхаживая голубя, девочка брала его на руки, пеленала, кормила. На макушке у ребенка появилось четко очерченное пятно, покрытое серебристыми чешуйками. Волосы в очаге не были обломаны, субъективные ощущения отсутствовали.
У девочки диагностировали псориаз, лечение проводили дипросаликом и дитрастиком. За это время кожный процесс распространился на всю волосистую кожу головы, осложнился фолликулитами и перифолликулитами. Изменения расценили как осложнение псориаза вторичной пиококковой флорой, и терапию дополнили антибиотиком — геоксизоном и фукарцином. Состояние ребенка все ухудшалось. Волосы выпадали в большом количестве, при их расчесывании девочка испытывала боль. С предположительным диагнозом «дискоидная красная волчанка» пациентка была направлена в ЦНИКВИ.
При детальном осмотре определилось диффузное шелушение всей кожи головы, разреженность волос, атрофические плешинки, которых было особенно много в теменно-затылочной области. Местами шелушение было незначительным, но хорошо определялись участки рубцовой атрофии различной величины и формы, без четких границ, почти без воспалительных явлений. Вблизи рубцово измененной кожи волосы легко выпадали, были тусклыми, истонченными, скрученными, неравномерно преломляли свет. Длина волос сохранялась или они обламывались то на уровне кожи, то на высоте 10–15 мм. Поскабливание кожи в очагах было болезненным. По снятии чешуйко-корочек кожа представлялась влажной и воспаленной. После бритья и мытья оказалось, что вся поверхность головы покрыта множественными очагами поражения (более 60), некоторые из них были величиной с чечевичное зерно, другие составляли 2-3 см в диаметре, были также гигантские площадки 8х12 см. Определялись увеличенные и болезненные заднешейные и околоушные лимфатические узлы. Микроскопически выявлены скопления мелких спор на поверхности пораженных волос. Под лампой Вуда определялось не совсем характерное серовато-беловатое свечение. Однако на питательной среде получена типичная культура пушистого микроспорума. Таким образом, поздняя диагностика и неадекватное лечение привели к тому, что очаг поверхностной микроспории, обычно проходящей без каких-либо последствий, осложнился диссеминацией грибкового процесса по всей волосистой коже головы, формированием участков рубцовой атрофии и очаговой алопеции, лимфаденитами.
Быть может, еще большего внимания и настороженности заслуживают глубокие — инфильтративно-нагноительные, керионподобные или гранулематозные варианты микроспории с ярко выраженной симптоматикой. Они регистрируются у 4,5–6,5% больных этим микозом. Для них характерны тяжелое течение, болезненность, подъемы температуры и другие симптомы интоксикации. Течение заболевания осложняется лимфаденитами и аллергическими высыпаниями, быстрым исходом в рубцовую атрофию и необратимую очаговую алопецию.
Как правило, глубокие формы микроспории возникают у ослабленных детей или взрослых, преимущественно у женщин с эндокринной или иммунной патологией (дисфункция половых и щитовидной желез, гипофизарный нанизм, лимфогранулематоз, болезни крови). Иногда поверхностные варианты микроспории трансформируются в инфильтративно-нагноительные под влиянием неадекватного лечения, а также повторяющихся травм, в том числе мочалкой во время мытья, походов в парные. Способствуют этому частые морские купания, а главное, постоянное пребывание во влажном, тесно прилегающем купальном костюме.
У взрослых очаги глубокой микроспории обычно выявляются на коже голеней или лобка и половых губ, у детей — на волосистой коже головы.
Керионподобные очаги микоза представляются крупными, сливными, занимающими обширные участки волосистой кожи головы либо всю область лобка и наружных половых губ. Это обычно конгломерат из слившихся и нагноившихся болезненных фолликулитов, перифолликулитов и абсцедирующих элементов. Из-за отека, инфильтрации и импетигинизации очаги микроспории возвышаются над уровнем кожи. Их поверхность покрыта грубыми гнойными корками со склеенными в них расшатанными и частично расплавленными волосами. По удалении корок и волос из зияющих отверстий волосяных фолликулов как мед из сот (керион-медовая сота) выделяется сливкообразный гной. Регионарные лимфоузлы увеличены и болезненны. Для таких больных характерны выраженные симптомы интоксикации, аллергические высыпания вплоть до узловатой эритемы голеней. Нередко подобные формы микроспории ошибочно принимаются за язвенно-вегетирующую пиодермию, инфильтративно-нагноительную трихофитию, псориаз, осложненный пиодермией.
У молодых девушек с гипертрихозом возможно возникновение глубокой микроспории голеней, обычно принимаемой за васкулит, гранулему Майокки, ретикулез. В этих случаях сравнительно мелкие (2-3 см в диаметре), глубокие, единичные, фолликулярно-узловатые очаги располагаются на голени в виде кольца.
Приводим достаточно характерную историю формирования инфильтративно-нагноительной микроспории у семилетнего мальчика. Все началось с появления обычного для этого микоза небольшого круглого очага облысения в левой теменной области. Волосы в нем были характерно обломаны. Однако родители связали появление данного очага не с контактом с котенком, а с падением с велосипеда, поверхностной ссадиной и ее загрязнением, тем более что оба события совпали по времени. Очаг рассматривался в связи с этим как пиодермический. Лечение кортикостероидными кремами и антибактериальными средствами спровоцировало распространение грибкового процесса на всю левую половину головы. Из-за отека, инфильтрации, нагноения, увеличения шейных и предушно-заушных лимфоузлов голова и лицо казались асимметричными. Поверхность кожи в очаге микоза была покрыта грубыми гнойными и гнойно-кровянистыми корками со склеенными в них и разреженными волосами. При малейшем движении головой и шеей ребенок испытывал сильную боль. Мальчик был вялым, апатичным, бледным, периодически наблюдались подъемы температуры. Наряду с вышеописанным атипичным очагом микоза на голове появились характерные мелкие очаги микоза в области левой брови, на лбу и виске. В них при люминесцентном обследовании выявлено типичное зеленое свечение. Диагноз подтвержден микроскопически и выделением из всех очагов микоза идентичной культуры пушистого микроспорума.
К атипичной по локализации и течению можно отнести инфильтративно-нагноительную микроспорию кожи лобка и половых губ. Такая форма микроспории нередко (по нашим данным, в двух из пяти случаев) приводит к инфицированию сексуальных партнеров. Ввиду атипичности локализации и течения такая форма микроспории не сразу диагностируется. Ошибочное и неадекватное лечение делает клинические проявления еще более нехарактерными.
В настоящее время локализация очагов микроспории на коже лобка и половых губ увеличилась по сравнению с 1976 годом более чем в десять раз. Особенности анатомического строения данной области, изобилующей кровеносными сосудами и нервными окончаниями, способствует быстрому формированию глубоких инвазивных, чрезвычайно болезненных инфильтратов, появлению осложнений в виде лимфаденитов и аллергических высыпаний, возникновению симптомов интоксикации из-за всасывания лизированных тканей, бактерий, грибов и продуктов их жизнедеятельности.
Приводим более подробно истории болезней двух женщин, одна из которых инфицировала сексуального партнера, другая сама была инфицирована при сексуальном контакте.
 |
| Рисунок 4. Инфильтративно-нагноительная микроспория у 18-летней больной. «Отсевы» на коже живота и бедер |
У 18-летней женщины микроспория не была диагностирована в течение четырех месяцев. Заразилась она от своего больного микроспорией племянника, использовав для мытья его мочалку. Поверхностный очаг микроспории на коже паховой складки разрешился после недельного смазывания 2%-ным раствором йода. Больная считала эпизод исчерпанным. Поэтому, когда спустя полтора месяца на коже лобка появились поверхностные шелушащиеся очаги, она никак не связала их с недолеченной микроспорией. Смазывания кортикостероидными кремами (подозрение на аллергические высыпания), частые морские купания (больная в это время находилась на море) и почти постоянное пребывание в тесно облегающем бикини привели к распространению патологического процесса как по поверхности, так и в глубину. Сформировались фолликулиты, перифолликулиты, абсцедирующие элементы, слившиеся в единый, возвышающийся над поверхностью кожи конгломерат. Появились «отсевы» на передней поверхности обоих бедер и коже нижней части живота (рис. 4). Поверхность очагов микоза покрылась грубыми гнойными и гнойно-кровянистыми корками. Увеличились и стали болезненными паховые лимфоузлы. На симметричных участках обеих голеней появились болезненные подкожные узлы. Заболевание было расценено как глубокая язвенно-вегетирующая пиодермия, осложненная узловатой эритемой голеней. Больную безуспешно лечили оксациллином, кефзолом, вибрамицином в комбинации с короткими курсами преднизолона. Болезненность, симптомы интоксикации только нарастали. Диагностировать микроспорию помогло появление типичного очага микоза на коже живота у сексуального партнера больной. После детального обследования женщины, как предполагаемого источника микроспории, была диагностирована ее инфильтративно-нагноительная форма. Клинический диагноз был подтвержден микроскопически, люминесцентно и культурально.
Похожая история заболевания была у больной 25 лет, которая заразилась от больного микроспорией. Через неделю после сексуального контакта над лобком появилось яркое зудящее пятно, быстро покрывшееся чешуйко-корочками. Больная в это время лечилась от уреоплазмоза, и пятно было расценено как аллергическое. Под влиянием короткой терапии кремом тридерм пятно побледнело и стало практически незаметным. Через месяц после этого эпизода во время пребывания на море на коже лобка появились поверхностные шелушащиеся высыпания, слившиеся в обширный очаг фигурных очертаний. Решив, что это аллергические высыпания, больная использовала крем лоринден и 2%-ный салициловый спирт. Для удобства смазывания больная сбрила волосы на лобке. Это спровоцировало распространение процесса в глубину. Образовался чрезвычайно болезненный инфильтрат из глубоких фолликулярно-узловатых элементов. Диагностирована глубокая пиодермия. Применяли перорально цифран и вильпрофен, наружно фукарцин и линкомициновую пасту. Однако болезненность, инфильтрация и импетигинизация только нарастали. Для уточнения диагноза по прошествии двух месяцев от начала заболевания больная была направлена в ЦНИКВИ.
 |
| Рисунок 5. Обширный возвышающийся очаг инфильтративно-нагноительной микроспории у 25-летней больной. Увеличение паховых лимфоузлов |
На лобке, занимая всю его центральную часть, переходя на кожу наружных половых губ и скручиваясь жгутами в верхней и боковой частях, располагался обширный инфильтрат, возвышающийся на 1-2 см над уровнем кожи. Его контуры были подчеркнуты ярким периферическим валиком. Кожа над очагом микоза была синюшно-коричневого цвета, напряженная, растянутая, с бугристой поверхностью (рис. 5). Прикосновение к очагу оказалось необычайно болезненным. Волосы на лобке полностью сохраняли свою длину, привычный для микроспории чехлик не определялся. Центральная часть очага поражения практически была лишена волос. Оставшиеся волосы эпилировались с трудом, эпиляция сопровождалась выраженной болезненностью. Паховые лимфоузлы оказались увеличены и болезненны. На тыльной стороне обеих кистей имелись папуло-везикулезные микроспориды. При люминесцентном обследовании очага микоза на лобке и половых губах обнаруживалось характерное зеленое свечение. Микроскопически выявлялись мелкие споры, располагавшиеся на волосе и внутри него. На питательной среде получена типичная культура пушистого микроспорума.
Лечение больных микроспорией представляется важной, социально значимой проблемой.
От этого заболевания обычно страдают не только дети, но и их родители. Из-за высокой контагиозности микоза детям запрещается посещение детских садов и школ. Они пропускают школьные занятия, оказываются на долгое время оторванными от детского коллектива. Родители вынуждены прерывать работу, брать больничные листы по уходу. Таким образом, семье наносится ощутимый моральный и материальный ущерб.
Скорейшее выздоровление больных микроспорией достигается при своевременном распознавании микоза и адекватном лечении. Оно включает сочетанное применение системных и наружных противогрибковых средств вкупе с патогенетическими препаратами. Последние повышают эффективность лечения и снижают частоту и выраженность побочных реакций и осложнений.
У больных микроспорией используют два системных антимикотика: антибиотик гризеофульвин и ламизил. Причем антимикотики применяют у больных микроспорией в высоких дозах. Дело в том, что возбудитель микоспории отличается самой высокой устойчивостью по сравнению с другими грибами-дерматофитами. Например, суточная доза гризеофульвина, равная у больных руброфитией 16 мг/кг, трихофитией — 18 мг/кг, при микоспории должна быть увеличена до 22 мг/кг. Высокая устойчивость спор пушистого микроспорума обусловлена наличием у них очень плотной шестислойной оболочки, усиленной продольными и циркулярными реберными выступами [11].
Гризеофульвин — хлорсодержащий антибиотик, продукт биосинтеза плесневых грибов рода пенициллиум. Поэтому при приеме гризеофульвина и одновременном лечении антибиотиками пенициллинового ряда очень часто возникают кожно-слизистые аллергические осложнения. Суточная доза гризеофульвина, которая подбирается из расчета 22 мг на килограмм веса, делится на три-четыре равные части и принимается с одной чайной ложкой растительного масла. Масло стимулирует эвакуацию желчи и способствует растворению гризеофульвина. Кроме того, благодаря наличию в нем витамина Е (a-токоферола) замедляется метаболизм гризеофульвина и увеличивается длительность действия препарата. Гризеофульвин лучше усваивается в кислой среде, поэтому целесообразно запивать его каким-нибудь кислым соком (брусничным, клюквенным, лимонным, яблочным и др.).
Для снижения гепатотоксичности гризеофульвина его рекомендуется принимать с гепатопротекторами — печеночными сборами, лив-52, карсилом, силибором и др.
Учитывая худшую всасываемость гризеофульвина при наличии гельминтов, до или во время гризеофульвинотерапии показана дегильминтация [8]. Для этого назначаются различные антигельминтные препараты, например декарис (левамизол), который освобождает от гельминтов и в то же время обладает иммуномодулирующими свойствами. Гризеофульвин несколько усиливает иммунодефицитные состояния, на фоне которых, как правило, возникает микроспория. Левамизол нивелирует иммуносупрессивное действие гризеофульвина. Во время гризеофульвинотерапии обычно обостряются очаги фокальной инфекции, которые становятся источниками суперинфицирования очагов микоза, поэтому показана их санация.
Гризеофульвин противопоказан при гепатитах, перенесенных не более года тому назад и проявляющихся субъективными ощущениями и/или повышенным уровнем билирубина и печеночных ферментов; язвенной болезни желудка и двенадцатиперстной кишки; заболеваниях почек; невритах, особенно зрительных и слуховых нервов; злокачественных и быстрорастущих доброкачественных опухолях; болезнях крови; фотодерматозах и близких к ним состояниях; нарушении мозгового кровообращения; маточных и других кровотечениях.
Следует учитывать, что адекватная доза гризеофульвина у больных микроспорией не должна превышать предельно допустимую — 1,0 г (8 таблеток). В противном случае проявляются токсико-аллергические свойства антибиотика. У взрослых и крупных детей с массой тела более 60 кг назначение адекватной дозы препарата практически не представляется возможным.
Достойной альтернативой гризеофульвину является тербинафин (торговое название ламизил) фирмы «Новартис».
Препарат обладает высокой активностью в отношении различных видов грибов. Особенно же он активен в отношении грибов-дерматофитов, возбудителей самых распространенных дерматофитий: руброфитии — у взрослых и микроспории — у детей.
Ламизил подавляет чрезвычайно чувствительную именно у грибов (в 10 тыс. раз чувствительнее, чем у человека) скваленовую эпоксидазу. В результате на самых ранних этапах (на уровне скваленового эпоксидазного цикла) блокируется формирование эргостерола — основного компонента цитоплазматических мембран грибковой клетки. Не получая этого строительного материала, грибковая клетка становится ущербной, не может расти и развиваться, а только выживает. Таким образом проявляется фунгистатическое действие ламизила. Однако преобладающим у этого антимикотика является фунгицидное действие. Оно напрямую зависит от накопления в клетке скваленов, исключенных из цикла дальнейших превращений в эргостерол. Эти активные высокомолекулярные углеводороды накапливаются в грибковой клетке. Причем объем скваленовых гранул постепенно увеличивается, т. к. они активно экстрагируют липиды из клеточных мембран. В конце концов клеточная мембрана с нарушенной структурой не выдерживает, разрывается, приводя к гибели клетки [6, 7].
Ламизил не требует каких-то определенных условий приема, быстро всасывается в желудочно-кишечном тракте. Его уровень в крови стабилен. Препарат практически не взаимодействует с различными медикаментозными средствами, а также ферментными системами, включая цитохром Р-450. Его действие избирательно и направлено в основном на грибковую клетку. В кожу и ее придатки ламизил поступает путем простой диффузии, а также экскреции сальными железами.
К особенностям распространения ламизила благодаря липофильности и связи с хиломикронами относится его лимфатический транспорт. По лимфатическим сосудам ламизил непосредственно достигает инфильтративно-нагноительных и абсцедирующих очагов микоза с лимфаденитами и лимфангитами. В связи с этим наблюдается наибольшая активность ламизила у больных тяжелыми осложненными инфильтративно-нагноительными формами дерматофитий с поражением волос. По данным М. Цой и М. Д. Алаевой (1996), при поверхностной трихофитии ламизил ускорял процесс выздоровления на 3,3 дня, при инфильтративной — на 6,3 дня, при нагноительной — на 8,2 дня по сравнению с терапией гризеофульвином [10].
Быстрое разрешение осложненных форм дерматофитий при терапии ламизилом связано, таким образом, с его высокой противогрибковой активностью, лимфатическим транспортом, выраженными антибактериальными свойствами, сравнимыми с действием гентамицина, а также противовоспалительным действием. Последнее обусловлено подавлением пероксидазной активности гидроксильных радикалов полиненасыщенных жирных кислот.
Выше мы уже отмечали высокую устойчивость пушистого микроспорума к антимикотикам. В связи с этим Н. С. Потекаев и соавт. (1997) наблюдали излечение больных микроспорией детей с поражением длинных и пушковых волос, которым назначался ламизил по 94 мг в сутки при массе тела до 20 кг и 186 мг в сутки при массе тела от 20 до 40 кг, что на 50% превышает дозу, предлагаемую в аннотации к препарату [4].
У взрослых, больных осложненными формами микроспории, мы с успехом проводили короткие, но насыщенные курсы терапии ламизилом. Препарат назначали в суточной дозе 7 мг/кг или по две таблетки (500 мг) в день. В ближайшие три-четыре недели мы наблюдали полное разрешение очагов микроспории у всех без исключения больных. Начинали отрастать здоровые волосы там, где не развилась рубцовая атрофия, попутно разрешались микроспориды, включая очаги узловатой эритемы голеней, становились безболезненными и уменьшались в размерах регионарные лимфоузлы. Ни в одном случае не отмечено каких-либо побочных явлений, а также отклонений в биохимическом статусе [6].
Хочется еще отметить лучшую переносимость ламизила по сравнению с его аналогом — экзифином фирмы «Д-р Редди’с». Одна из наших больных стала по собственной инициативе принимать вместо ламизила более дешевый экзифин. По прошествии четырех-пяти дней приема экзифина в суточной дозе 500 мг у нее на внутренней поверхности обеих предплечий появились зудящие папуло-везикулезные аллергиды. Они разрешились после использования адсорбентов и антигистаминных средств. После возобновления терапии ламизилом в суточной дозе 500 мг аллергиды не появились.
И еще один момент: в семье одной из наших больных все, кроме нее, переболели респираторными инфекциями. Мы связали ее устойчивость с повышением защитных сил организма в результате приема ламизила. Известно, что ламизил не действует отрицательно на метаболическую активность лейкоцитов, хемотаксис, фагоцитоз. Более того, под влиянием терапии ламизилом улучшаются показатели клеточно-опосредованного иммунитета, что связывают с высвобождением большого количества антигенного материала в результате гибели грибковых клеток [12].
Эффективность лечения больных микроспорией повышается при одновременном применении системных антимикотиков и наружных средств. Наряду с эпиляцией и еженедельным бритьем волос применяют 2%-ную настойку йода, которой смазывают очаги микоза по утрам. Вечерами в них втирают отечественные противогрибковые мази: серно-салициловую, серную, серно-дегтярную, бифосин. Такое йодно-мазевое лечение отличается высокой эффективностью при дешевизне и доступности.
При сравнительно спокойных очагах микроспории их целесообразно смазывать один раз в день 10%-ным салицилово-хинозоловым димексидом, который достаточно быстро приводит к разрешению очагов микоза на волосистой коже головы.
При инфильтративно-нагноительной микроспории для освобождения очагов микоза от корок и гноя применяют компрессные повязки с 10-20%-ными растворами ихтиола, 5%-ным раствором мумие в димексиде, 50%-ным раствором корня солодки, а также примочки с 0,5-1%-ными растворами хлоргиксидина биглюконата (гибитана) или ультразвуковые орошения 0,5%-ным раствором этого препарата с помощью аппарата «Росса» [2, 5].
В качестве наружных антимикотиков можно воспользоваться эффективными зарубежными азольными и аллиламиновыми соединениями. Среди них мы отдаем предпочтение 1%-ному ламизиловому крему, 1%-ному крему микоспор и 1%-ному крему травоген. Указанные препараты, как правило, хорошо переносятся, т. к. обладают противовоспалительными свойствами. При островоспалительных явлениях не требуется их комбинация с кортикостероидными средствами. В то же время они обладают выраженной противогрибковой активностью, а ламизиловый крем — еще и антибактериальным действием, что важно для санации очагов микроспории, осложненных вторичной пиококковой флорой.
Включение наружных противогрибковых средств в комплекс лечебных мероприятий у больных микроспорией позволяет достичь быстрого выздоровления при наименьшей курсовой дозе дорогостоящих и небезразличных для организма системных антимикотиков.
Литература
1. Ахметова А. К. Клинико-иммунологическая характеристика микроспории и трихофитии: Автореф. дис. канд. мед. наук. Алматы, 1994. 25 с.
2. Бивалькевич В. Г., Леонов Д. А. // Тез. докл. научн-практ. конф. дерм-венерол. Урала, Сибири и Дальнего Востока. Екатеринбург, 1995. 16 с.
3. Мохамад Юсуф. Клинико-эпидемиологические особенности микроспории в современных условиях и разработка лечения новыми медикаментозными средствами: Автореф. дис. канд. мед. наук. М., 1996. 18 с.
4. Потекаев Н. С. Кудрина М. И., Потекаев Н. Н. // Вестн. дерматол., 1997, № 5. С. 69.
5. Рейимкулыев Б. Р. Эпидемиология зооантропонозных дерматофитий в Туркменистане. Влияние климато-географических особенностей и организация социальной медицинской помощи: Автореф. дис. докт. мед. наук. М., 1997. 25 с.
6. Рукавишникова В. М. Микозы стоп. М: МСД, 1999. 317 с.
7. Суворова К. Н. Куклин В. Т., Рукавишникова В. М. Детская дерматовенерология: Рук-во для врачей-курсантов последипломного образования. Казань, 1996. 441 с.
8. Умаханов А. Х. Клиническое течение и эффективность специфической терапии дерматофитий волосистой кожи головы у детей с сопутствующими гельминтами: Автореф. дис. канд. мед. наук М., 1999. 27 с.
9. Фахретдинова Х. С. Клинико-эпидемиологические особенности современной микроскопии: Автореф. дис. докт. мед. наук М., 1999. 27 с.
10. Цой М. Р., Алаева М. Д. // Тез. докл. VII Росс. съезда дерматологов и венерологов. Казань, 1996. Ч. 2. С. 96.
11. Шадыев Х. К. Ультраструктура Microsporum canis и ее изменения под влиянием гризеофульвина: Автореф. дис. канд. мед. наук. М., 1976. 17 с.
12. Birnbaum J, Cooper K., Elewsky B. // 5 th Internet. Summit of cutan antifungal therapy. Singapore, 1998. № 33.