при каких болезнях меняется вкус еды
При каких болезнях меняется вкус еды
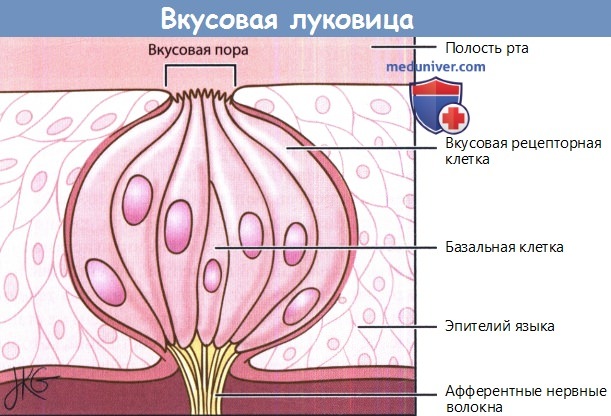
а) Анатомия вкуса. Чувство вкуса возникает при взаимодействии химического агента с рецепторами, расположенными на поляризованных нейроэпителиальных клетках в виде «островков» псевдомногослойного цилиндрического эпителия среди окружающей слизистой оболочки полости рта. Вкусовые луковицы, представляющие собой группу 50-100 вкусовых рецепторов, локализуются на боковых, передней и дорсальной поверхностях языка, мягком небе, глотке и гортани. На языке вкусовые луковицы расположены внутри вкусовых сосочков, которые подразделяются на грибовидные, листовидные и желобовидные.
Грибовидные сосочки находятся на передних 2/3 языка и могут содержать до 15 вкусовых луковиц, листовидные — на задней и боковых поверхностях, содержание в них вкусовых луковиц обычно гораздо больше. Желобовидные сосочки, обычно в количестве девяти, расположены на задней поверхности, они являются границей между основанием языка и его передней поверхностью.
Рецепторы вкусовой чувствительности являются типичными нервными клетками, с одним отличием — у них отсутствуют аксоны. Сенсорная информация передается к афферентным нервным волокнам вкусовых луковиц. Тела нейронов располагаются в чувствительных ганглиях VII, IX и X пар черепных нервов.
Далее сигнал передается в ядро одиночного тракта ствола мозга, а затем по таламическим путям в покрышечную и инсулярную вкусовую кору, а также орбитофронтальную кору, поясную извилину и другие интегративные зоны коры головного мозга. Лицевой нерв, тела нейронов которого расположены в коленчатом ганглии, передает вкусовую информацию по двум своим ветвям: барабанной струне и большому поверхностному каменистому нерву.
Языкоглоточный нерв, тела клеток которого расположены в каменистом ганглии, иннервирует большую часть листовидных и желобоватых сосочков. Блуждающий нерв с телами клеток в узловатом ганглии обеспечивает вкусовую чувствительность глотки и гортани посредством верхнего гортанного нерва.
Пятью основными вкусами считаются сладкое, кислое, горькое, соленое и юмами. Сладкий вкус побуждает к употреблению углеводов, богатых энергией. Кислый вкус ассоциируется с кислотами, содержание которых повышается в портящейся пище. Многие ядовитые вещества имеют горький вкус. Потребление соли важно для поддержания водного баланса и кровообращения. Юмами, вкус глутамата натрия, сообщает о присутствии в пище белка. Внешний вид и консистенция пищи также влияют на восприятие вкуса, а человеческое отношение к различным блюдам сильно зависит от генетических, культурных и личностных факторов.
б) Терминология нарушения вкуса. Количественное снижение вкусовой чувствительности называется гипогевзией, полное отсутствие вкусовых ощущений — агевзией. Некоторые заболевания центральной нервной системы, например, рассеянный склероз, способны вызывать нарушения на одной половине языка — гемиагевзию. Качественное нарушение вкусовой чувствительности носит название дисгевзии. Парагевзией называют присутствие вкусовых ощущений без физического стимула. Дисгевзия и парагевзия могут быть далее классифицированы на основе задействованного вкуса. Ощущение неприятного вкуса во рту называется какогевзией, металлического — металлогевзией.
в) Обследование при нарушении вкуса:
1. Анамнез. Осмотр больного с жалобами на нарушение вкуса начинается с детального сбора анамнеза и жалоб. Следует спросить о том, когда впервые возникло расстройство вкуса, какие события этому предшествовали (болезнь, радиотерапия, прием новых лекарственных препаратов), расспросить о недавних травмах или хирургических вмешательствах, особенно операциях в полости рта и ротоглотке.
2. Осмотр. Необходимо провести полный осмотр органов головы и шеи, включая эндоскопию полости носа. Всегда нужно помнить о том, что часто жалобы на расстройство вкуса вызваны нарушениями обоняния. Следует внимательно осмотреть полость рта на наличие инфекции, кариеса, болезней десен. Оценивается функция среднего уха: проводится отомикроскопия, выполняются аудиометрия и тимпанометрия. Оцениваются функции всех черепных нервов, любые нарушения являются поводом для консультации у невролога. Поскольку многие нарушения вкуса могут быть вызваны системным заболеванием, к примеру, хронической почечной недостаточностью или заболеванием печени, каждый пациент должен быть осмотрен своим семейным врачом.
3. Диагностические тесты. Целью проведения диагностических тестов является выявление причины заболевания, оценка состояния вкусового анализатора, а также определение влияния нарушения вкуса на качество жизни пациента. Из лабораторных исследований необходимыми являются определение уровня витамина D и цинка, дефицит которых может вести к расстройствам вкуса. КТ или МРТ выполняются для исключения заболеваний околоносовых пазух, височных костей, головного мозга. Существует немного объективных методов оценки вкуса, одним из наиболее часто встречающихся является электрогустометрия (ЭГМ).
Выполняется стимуляция вкусовых луковиц на разных частях языка либо с помощью электрического тока, либо специальными бумажными дисками, затем определяются пороговые значения силы тока, которые способны вызывать специфическое вкусовое ощущение. Как правило, повышение порогов с двух сторон языка свидетельствует о повреждении рецепторов физическим или химическим воздействием, одностороннее же поражение говорит в пользу центральной причины заболевания, либо повреждения периферических нервов. Для оценки влияния заболевания на качество жизни пациента используются краткий опросник о самочувствии (SF-36) или опросник депрессии Бека.
г) Дифференциальный диагноз нарушения вкуса. Препараты целого ряда фармакологических групп могут привести к развитию нарушения вкуса: ингибиторы ангиотензин-превращающего фермента (иАПФ), блокаторы кальциевых каналов, диуретики, химиотерапевтические препараты, топические антигистаманные препараты. Примерно 1/3 пациентов, перенесших тон-зиллэктомию, страдают от нарушения вкуса в течение двух недель после операции, к шести месяцам их становится менее 10%. Полный перечень состояний, которые должны быть рассмотрены во время дифференциального диагноза, приведен в таблице ниже.
д) Лечение нарушения вкуса. Основой лечения является определение истинной причины заболевания. Врачу также следует помнить о том, что с возрастом острота восприятия вкусов притупляется. Коме того чувство вкуса может снижаться из-за психологических проблем. Следует обсуждать с пациентами гигиену полости рта, настаивать на отказе от курения. Острые нарушения вкуса обычно являются временными и проходят без специфического лечения. В 2009 году появилось большое количество сообщений о развитии металлогевзии после употребления кедровых орехов, предположительно, партия кедровых орехов, содержащих некие токсины, попала в промышленную цепочку производства пищи.
Состояние развивалось спустя две недели после употребления в пищу хлебобулочных и кондитерских изделий и стало известно под названием «кедровый рот». Также недавно было обнаружено существование генов, регулирующих вкусовые ощущения в зависимости от температуры пищи. В настоящее время проводятся исследования тепловых и холодовых воздействий для лечения нарушений восприятия сладкого вкуса.
е) Ключевые моменты:
• Восприятие аромата основано на комплексном интегрировании вкусовых и обонятельных стимулов в коре головного мозга.
• Нарушения обоняния могут быть классифицированы как количественные (дизосмия, аносмия) или качественные (дизосмия). Также в основу классификации может быть положен уровень поражения (кондуктивный, сенсорный, нейрогенный).
• Пятью основными вкусами являются: сладкое, кислое, горькое, соленое и юмами. Каждый из них имеет свою эволюционную роль, а также помогает в регуляции гомеостаза.
• Количественное снижение вкусовой чувствительности называется дис- или агевзия, качественное нарушение носит название дисгевзии.
• Причин для развития нарушений вкуса и обоняния может быть великое множество. Задача клинициста — выявить из них наиболее вероятные.
• Расстройства вкуса и обоняния потенциально фатальны. Они могут приводить к потере веса, недоеданию и неспособности адекватно оценить опасную ситуацию. Наибольшую угрозу они представляют для пожилых людей.
При каких болезнях меняется вкус еды
Нарушение обоняния и вкусовой чувствительности — один из наиболее распространенных симптомов новой коронавирусной инфекции. Изменение хемосенсорной функции происходит в первые дни заболевания и может быть единственным симптомом COVID-19. Среди европейского населения обонятельная дисфункция, ассоциированная с COVID-19, встречается в 60–80 % случаев, у представителей Восточной Азии — в 30 %.
Елена Малец, ученый секретарь научно-исследовательского отдела РНПЦ оториноларингологии, кандидат мед. наук Этиопатогенез
Нарушение обоняния может развиваться по кондуктивному и нейросенсорному типам. Кондуктивная дизосмия возникает вследствие отека и воспаления слизистой оболочки полости носа, сопровождающихся блокировкой обонятельной щели.
Однако при COVID-19 такой вариант наблюдается редко, наиболее характерным является нейросенсорный механизм дизосмии. SARS-CoV-2 поражает опорные клетки обонятельного нейроэпителия, на поверхности которых находятся рецепторы ангиотензинпревращающего фермента 2-го типа (АCE2). После связывания спайкового белка с рецептором АCE2 вирус проникает в клетку-мишень путем эндоцитоза с помощью трансмембранной сериновой протеазы 2-го типа.
Рецепторные клетки обонятельного нейроэпителия не содержат АCE2, нарушение их функционирования и повреждение ресничек происходит из-за гибели опорных клеток, выполняющих защитную и трофическую функции. Также доказана роль ACE2, обнаруженных на клеточных мембранах эпителия ротовой полости и языка, в нарушении вкусовой чувствительности при COVID-19.
Возможен и другой молекулярно-клеточный механизм хемосенсорных нарушений, за счет гликопротеина — нейропилина-1, который является потенциальным рецептором для коронавируса и в большом количестве экспрессируется на нейронах и эндотелиальных клетках капилляров обонятельной луковицы и обонятельного тракта (I пара черепно-мозговых нервов).
Вовлечение в патологический процесс обонятельной луковицы подтверждено данными магнитно-резонансного исследования головного мозга у пациентов с COVID-19: в начале заболевания, сопровождающегося аносмией, было отмечено увеличение объема обонятельной луковицы и значительное уменьшение — к моменту выздоровления пациента и восстановления обонятельной функции.
В настоящее время активно обсуждается изолированное поражение черепных нервов путем проникновения SARS-CoV-2 через гематоэнцефалический барьер, поврежденный в результате цитокинового шторма. Этим также может объясняться нарушение вкуса, развивающееся в результате поражения вкусовых волокон языкоглоточного нерва (IX пара) и барабанной струны — ветви лицевого нерва (VII пара).
В современной литературе описывается два механизма обоняния: ортоназальный и ретроназальный. Первый механизм реализуется при обычном носовом дыхании, когда воздух проходит линейным потоком через нижний носовой ход. Ретроназальный механизм наблюдается при акте глотания, за которым следует рефлекторный выдох. Выдыхаемый воздух вместе с пахучим веществом проникает в обонятельную щель через носоглотку и хоаны. Последний механизм объясняет нарушение вкуса у многих пациентов с коронавирусной инфекцией.
Клиническая картина
Нарушения обоняния и вкусовой чувствительности (МКБ-10: R 43), ассоциированные с COVID-19:
Зачастую нарушение обоняния в 70–80 % случаев сопровождается нарушением вкуса, но может протекать как моносимптом. Изолированное нарушение вкуса без обонятельной дисфункции при COVID-19 встречается крайне редко (около 5–15 %). Обонятельная дисфункция при COVID-19 у 70–80 % пациентов протекает в виде аносмии, гипосмия была подтверждена у 20–30 %. Такие явления, как затруднение носового дыхания, насморк, нехарактерны для COVID-19.
Международные ассоциации оториноларингологов призывают расценивать внезапное начало потери обоняния и/или вкуса как специфический диагностический критерий заболевания COVID-19. Утверждается, что впервые выявленные ольфакторные нарушения в период пандемии COVID-19 являются достаточным основанием для самоизоляции пациента и обязательного использования СИЗ как самим пациентом, так и медработниками. Также не следует недооценивать значимость обоняния и вкусовой чувствительности для пациента, так как хемосенсорная дисфункция не только снижает качество жизни, но и может привести к тяжелым неврологическим и нейропсихиатрическим осложнениям (например, к депрессии, когнитивным нарушениям и др.).
В большинстве случаев восстановление обонятельной функции происходит самопроизвольно в течение одного месяца на фоне лечения основного заболевания. Проведение дополнительных лечебных мероприятий не требуется.
60–70 % пациентов с COVID-19 отмечают улучшение обоняния на 8–9-й день заболевания, у 80–90 % полное восстановление наблюдается к 15-му дню. И только 10–15 % заболевших вынуждены обращаться за медицинской помощью к оториноларингологу по поводу отсутствия обоняния и/или вкуса на протяжении более 20 дней. Приведенные временные данные восстановления обонятельной функции объясняются патофизиологическими механизмами, происходящими в обонятельном эпителии под воздействием SARS-CoV-2. Стволовые клетки обеспечивают регенерацию опорных к 7-му дню заболевания, а восстановление ресничек рецепторных клеток отмечается на 8–9-й день.
Полноценное функционирование обонятельного нейроэпителия становится возможным на 15-й день от начала заболевания. Предполагается, что длительно сохраняющаяся аносмия (более 15–20 дней) обусловлена возможным поражением непосредственно обонятельных рецепторных клеток, естественный период восстановления которых может затянуться до 2 месяцев.
Механизм нарушения обоняния при COVID-19.
Нарушение и потеря вкуса причины, способы диагностики и лечения
Нарушение и потеря вкуса — характерный симптом патологий ротовой полости, а также расстройств иммунитета, неврологии, головного мозга и других систем организма. Медицинские названия дефекта — агевзия, гипогевзия, дисгевзия, ему свойственно проявляться как признак заражения вирусами, инфекциями, бактериями. Нарушение вкуса может быть частичным или полным, а также продолжаться разный период времени, в зависимости от причины появления. Для лечения необходимо записаться на приём к терапевту, который направит к нужному специалисту.
Причины нарушения и потери вкуса
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 15 Ноября 2021 года
Содержание статьи
Типы нарушений и потери вкуса
Симптом может проявляться в разных формах и иметь различные последствия. В любом случае необходима диагностика и лечение дефекта, чтобы избежать осложнений. Особенно это касается частичной потери вкуса и обонятельных рефлексов.
Нарушение и потеря вкуса: агевзия
Острая форма патологии с полной потерей вкусовых способностей — это агевзия. Возникает при сложных повреждениях нервной системы головного мозга и лицевой области, может сопровождаться парализацией лица или челюсти. Источником дефекта служат гормональные сбои, дефицит микроэлементов и витаминов, отвечающих за деятельность вкусовых рецепторов.
Нарушение и потеря вкуса: гипогевзия
Частичная утрата различать вкусовые характеристики пищи — это гипогевзия. При гипогевзии снижается чувствительность языка, поэтому большинство вкусовых свойств сложно различить. Возникает чаще всего после инфекционных и грибковых болезней, длительного приёма антибиотиков, механических повреждений и травм языка.
Ошибочное распознавание вкуса — это дисгевзия. Проявляется в путанице при определении вкуса. Например, лимон ощущается сладким или горьким, а сахар — солёным. Дисгевзия объясняется нарушениями психики или авитаминозом, а также наблюдается у беременных (желание съесть мел, глину или сочетать солёное со сладким).
Нарушение и потеря определённых вкусов
Также возможна утрата одновременно двух или трёх вкусовых способностей — это говорит о невритах, поражениях мозговых нейронов, аномалиях щитовидной железы.
Методы диагностики
Для постановки точного диагноза врач осматривает ротовую полость пациента и проводит тест на выявление нарушений, а также на наличие проблем с обонянием. Больной пробует лимон, сахар, соль и хинин-гидрохлорид. После составления анамнеза специалист даёт направление на другие диагностические анализы:
Пройти диагностику можно в сети клиник ЦМРТ:
Привкус во рту
Привкус во рту — это ощущение кислого, горького или другого неприятного вкуса без видимой причины. Симптом возникает после погрешностей в диете, при заболеваниях ротовой полости и ЛОР-органов, патологиях со стороны ЖКТ. Неприятные ощущения развиваются при интоксикациях, эндокринных и неврологических нарушениях. Для установления этиологического фактора проводят лабораторные анализы, ФГДС, рентгенографию, ЛОР-осмотр. Для устранения симптома рекомендуется полоскать ротовую полость, принимать этиотропные препараты.
Общая характеристика
Периодически неприятный привкус встречается у здоровых людей. Он может быть вызван скоплением частиц пищи при недостаточной гигиене ротовой полости, употреблением продуктов с ярким насыщенным вкусом. В большинстве случаев симптом вызывают патологические причины. Горький привкус ощущается во рту преимущественно утром, сразу после пробуждения. Неприятные ощущения беспокоят человека в течение нескольких часов, не исчезают после полоскания ротовой полости водой.
Горечь или ощущение кислого сопровождаются изжогой, першением в горле. При этом слизистая ротовой полости пересыхает, слюна вязкая, выделяется в меньшем количестве. Иногда пациенты предъявляют жалобы на резкий химический или металлический привкус, который сохраняется на протяжении всего дня. Если симптомы проявляются с определенной периодичностью или постоянно, нужно посетить специалиста.
Причины привкуса во рту
Причины привкуса крови во рту
Такой симптом возникает при случайном прикусывании щеки или языка до крови. Характерный вкус в ротовой полости, повторяющийся несколько раз за неделю, обуславливают патологические причины. Основными болезнями, при которых ощущается привкус крови во рту, являются:
Причины горького привкуса во рту
Горечь чаще чувствуется по утрам, но иногда симптом беспокоит больного в течение дня. Горьковатому вкусу сопутствуют тошнота, снижение аппетита, иногда бывает рвота с примесями желчи, специфический неприятный запах тухлого изо рта. Горький привкус во рту могут провоцировать такие причины, как:
Причины металлического привкуса во рту
Неприятное ощущение чаще наблюдается после потребления неочищенной водопроводной воды, которая проходит по трубам плохого качества, покрытым ржавчиной. Вкус железа также появляется при приготовлении или хранении пищи в алюминиевой посуде. Возможные патологические причины, вызывающие металлический привкус во рту:
Причины сладкого привкуса во рту
Постоянный вкус сладости отмечается у людей, которые злоупотребляют кондитерскими изделиями и шоколадом. Если симптом не связан с приемом пищи, в рационе преобладает несладкая еда, это свидетельствует о серьезных проблемах. Основные причины, при которых появляется сладкий привкус во рту:
Причины привкуса ацетона во рту
Резкий химический вкус зачастую становится результатом изменения обменных процессов и накопления кетоновых тел. Этот признак не встречается в норме и всегда указывает на серьезные нарушения работы организма. Неприятный запах и привкус ацетона во рту вызывают следующие причины:
Диагностика
Если во рту эпизодически или постоянно чувствуется нетипичный привкус, требуется консультация гастроэнтеролога. Симптом вызывают различные причины, поэтому перед лабораторно-инструментальным обследованием следует тщательно собрать анамнез и сопутствующие жалобы. Наибольшую диагностическую ценность имеют:
Лечение
Помощь до постановки диагноза
Многие больные чувствуют облегчение после полоскания рта водой с небольшим количеством лимонного сока или слабым раствором соды. Важно соблюдать гигиену ротовой полости: тщательно чистить зубы 2 раза в день, после каждого приема пищи споласкивать рот водой, при необходимости пользоваться зубной нитью. Чтобы не страдать от горечи по утрам, за ужином следует воздержаться от жирных блюд и копченостей.
Беременным женщинам советуют есть часто, маленькими порциями, чтобы не перегружать ЖКТ. После еды нельзя занимать горизонтальное положение, заниматься физическим трудом. Если неприятный привкус во рту сопровождается диспепсическими расстройствами, болевым синдромом или прогрессирующим ухудшением общего состояния, важно вовремя обратиться к врачу, чтобы установить, почему во рту возникает привкус.
Консервативная терапия
Специфический привкус встречается при множестве заболеваний, поэтому можно обозначить только основные направления терапии, а подбор индивидуального комплекса лечебных мероприятий осуществляет специалист. При выявлении кариеса показано лечение у стоматолога: обычно после ликвидации хронических очагов инфекции неприятный вкус исчезает. Чаще всего в терапевтических схемах используют:
Физиотерапия
При хронических ринитах и синуситах носовые ходы промывают растворами морской соли, на кожу носа и околоносовой области наносят грязевые аппликации. Для улучшения кровотока в почках назначают диатермию или индуктотермию. В комплекс лечения почечной патологии обязательно включают питье минеральной воды с ощелачивающими свойствами. Для устранения боли при гастрите применяют электрофорез и УВЧ на переднюю брюшную стенку.
Расстройства обоняния и вкуса
Так как заболевания, нарушающие обоняние и вкус, редко угрожают жизни, больные могут не обращаться за медицинской помощью. Тем не менее эти заболевания приносят большие неудобства, поскольку они воздействуют на способность человека наслаждаться пищей, напитками и приятными запахами. Они могут также помешать человеку обратить внимание на присутствие в воздухе вредных веществ, а это чревато серьезными последствиями. Иногда расстройство обоняния и вкуса свидетельствует о тяжелой болезни.
Обоняние и вкус тесно взаимосвязаны. Вкусовые сосочки языка воспринимают вкус, а обонятельные клетки в носу – запах. Вся эта информация передается к головному мозгу, который объединяет ее, чтобы распознать и оценить вкусовые ощущения. Хотя некоторые из них, например соленый, горький, сладкий или кислый вкус, можно определить и без участия обоняния, более сложная вкусовая информация (например, вкус малины) требует анализа и вкуса, и запаха.
Наиболее распространенным расстройством обоняния и вкуса является потеря или снижение способности воспринимать запахи (аносмия). Поскольку различение вкусовых ощущений основано в значительной степени на обонянии, люди в первую очередь замечают уменьшение запаха, если пища кажется безвкусной.
Другие расстройства обоняния и вкуса:
Обоняние может быть нарушено из-за каких-либо изменений в носу, в нервах, идущих от носа к головному мозгу, или в головном мозге. Например, если носовые проходы забиты из-за насморка, обоняние снижается просто потому, что запахи не достигают обонятельных рецепторов. Поскольку способность воспринимать запахи влияет на ощущение вкуса, при простуде пища часто кажется безвкусной. Обонятельные клетки могут быть временно повреждены вирусом гриппа, поэтому некоторые люди, перенесшие это заболевание, не ощущают запаха и вкуса в течение нескольких дней после выздоровления.
Иногда потеря обоняния или вкуса сохраняется в течение месяцев или даже становится необратимой. Клетки, воспринимающие запахи, могут быть повреждены или разрушены при воспалительных заболеваниях носовых пазух или в результате лучевой терапии при лечении злокачественной опухоли.
Однако самой распространенной причиной необратимой потери обоняния является травма головы, которая часто происходит при автомобильной катастрофе. При этом волокна обонятельного нерва, идущие от рецепторов обоняния, рвутся в решетчатой кости, которая отделяет внутричерепное пространство от носовой полости. В редких случаях человек рождается с отсутствием обоняния.
Избыточная чувствительность к запахам (гиперосмия) намного менее распространена, чем аносмия. Искаженное обоняние, когда человек воспринимает обычные запахи как неприятные (дизосмия), может являться следствием заболевания придаточных пазух, вызванного инфекцией, или частичного повреждения обонятельного нерва. К дизосмии приводит также пренебрежение гигиеной полости рта, сопровождаемое размножением бактерий и появлением плохого запаха. Иногда дизосмия развивается при депрессии. Некоторые люди, страдающие приступами судорог, которые связаны с раздражением обонятельного центра (участка головного мозга, где происходит восприятие запахов), испытывают краткие яркие неприятные обонятельные ощущения (обонятельные галлюцинации). Они являются компонентом приступа, а не простым искажением восприятия.
Уменьшение или потеря восприятия вкуса (агевзия) обычно является следствием болезненного состояния языка, возникшего в результате чрезмерной сухости во рту, курения (особенно трубки), лучевой терапии области головы и шеи или побочных эффектов лекарств, например винкристина (лекарства против злокачественных новообразований) или амитриптилина (антидепрессанта).
Искажение вкуса (дисгевзия) нередко возникает из-за тех же факторов, которые вызывают потерю вкуса. Ожоги языка могут привести к временной потере вкусовых сосочков, а паралич Белла (односторонний паралич лица, вызванный нарушением функции лицевого нерва) к притуплению вкуса на одной стороне языка. Дисгевзия может быть также симптомом депрессии.





