можно ли гречку при вздутии живота
Вздутие живота. Как с ним бороться?
Частыми признаками проблем с пищеварением становятся вздутие живота и тяжесть в желудке. Вздутие возникает из-за скопления газов в кишечнике, которое может происходить и в норме. Однако при чрезмерном газообразовании (метеоризме) человек начинает чувствовать дискомфорт и ощущение распирания. Игнорировать проблему однозначно не стоит, даже если она слабо выражена.
Почему возникает вздутие?
Вздутие живота и метеоризм могут быть вызваны разными причинами. Но в любом случае это симптомы, указывающие на возможные проблемы с пищеварительной системой. Повышенным газообразованием сопровождается подавляющее большинство заболеваний желудочно-кишечного тракта (ЖКТ). Одной из причин вздутия может являться аэрофагия – заглатывание воздуха во время еды. Происходить такое может из-за разговоров во время застолий, во время быстрых перекусов на ходу и вследствие таких факторов, как курение, некачественные челюстные протезы и др.
Даже у полностью здоровых людей метеоризм может появляться при употреблении следующих продуктов питания:
Что делать, чтобы вздутие не проявлялось?
Простые правила, снижающие риск возникновения метеоризма:
Перед большим застольем или при переедании о предотвращении вздутия * лучше позаботиться заранее. Для этого можно принять капсулу Креон ® 10000 во время еды или сразу после нее. Активные вещества, которые содержатся в препарате, помогают естественному пищеварению, снижая риск появления дискомфорта и тяжести после приема пищи.
Препараты при вздутии живота
Помочь в борьбе со вздутием живота, вызванным недостатком пищеварительных ферментов, могут препараты, содержащие ферменты, сходные с теми, что вырабатывает наш организм.
Что должен «уметь» препарат для улучшения пищеварения? 5
Преимущества Креон ® :
Узнать подробнее, чем отличается Креон ® от других препаратов «>можно здесь.
Диета номер три по Певзнеру при запорах
Нарушения работы ЖКТ возникают по разным причинам. Толстокишечный стаз может быть спровоцирован неправильным питанием, малоподвижным образом жизни, лекарственной терапией, патологией органов пищеварения и другими факторами. Запор нередко возникает на фоне беременности, после родов и оперативных вмешательств.
При хронических проблемах с дефекацией требуется полное медицинское обследование. После выяснения причин, вызывающих запоры, назначается лечение. Терапия может включать прием медикаментов и специальную диету.
Чаще всего при запорах врачи рекомендуют третий диетический стол. Диета номер 3 назначается пациентам, у которых нет заболеваний ЖКТ, или же заболевания находятся в стадии ремиссии. Лечебный рацион был разработан гастроэнтерологом Мануилом Певзнером. Диета помогает предотвратить заболевания толстой и прямой кишки и другие осложнения, возникающие из-за хронических запоров, а также улучшить качество жизни.
Влияние диеты на кишечник
Правильное питание помогает поддерживать нормальный внутренний баланс кишечника. Диета номер 3 при запорах направлена на улучшение и стимуляцию основных функций кишечной микрофлоры, таких как:
Диета под номером три восстанавливает функциональную активность кишечника, нормализует обменные процессы, улучшает моторику и секрецию кишечных желез. Диетический рацион препятствует брожению и образованию газов, способствует выведению токсических соединений, а также нормализует обмен жидкости. Лечебный стол обеспечивает нормальное пищеварение и своевременное опорожнение кишечника.
Принципы диетического питания
Чтобы нормализовать работу кишечника и предотвратить появление запоров, нужно придерживаться правил рационального питания:
В основу стола номер 3 входят продукты с послабляющим действием. Они усиливают перистальтику, ускоряют выведение кала. Диетический стол исключает употребление продуктов, которые способствуют активизации процессов гниения. К ним относятся, например, жареные блюда, а также пища с высокой концентрацией эфирных масел.
Особенности диеты №3 при запорах
Диетическое меню на неделю составлено с учетом соблюдения баланса белков и углеводов в рационе. При этом наблюдается увеличение нормы жиров за счет включения растительных масел. Диета подразумевает употребление 100–120 г жира, 85–100 г белка, 450–500 г углеводов.
Стол №3 не предусматривает обязательного измельчения, перетирания пищи. Допускается употребление отварных и запеченных блюд, а также газированной минеральной воды в умеренном количестве. Можно готовить каши на молоке, разбавленном водой в соотношении 1:1.
Напитки и продукты, температура которых ниже 15 °C, усиливают перистальтику, сокращают выработку желудочного сока. Поэтому при запорах рекомендуется пить охлажденные напитки. Перед завтраком желательно выпивать стакан холодной воды, а на ночь — компот или кефир. Кроме того, чтобы смягчить стул, полезно принимать натощак 1–2 ложки нерафинированного растительного масла. Масло обволакивает кишечник и улучшает продвижение каловых масс.
Соблюдать диету можно длительное время. При таком режиме питания нормализуется частота и консистенция стула. Эта диета показана при запорах, вызванных несбалансированным питанием и малоподвижным образом жизни.
Запрещенные продукты
Как и другие диеты, «Стол №3» предполагает исключение из рациона некоторых продуктов. К ним относятся:
Не рекомендуются цельное молоко, копчености, жареная и маринованная пища. Также нужно исключить алкогольные напитки, шоколад, макаронные изделия, бобовые. К запрещенным продуктам относятся рис, манная крупа, сладости с кремом, маргарин. Не нужно употреблять в пищу сложные для переваривания блюда: картофельное пюре, консервы, сваренные вкрутую яйца, слизистые супы.
Избавьтесь от проблем с кишечником
Натуральный британский препарат не вызывает привыкания и действует сразу
Разрешенные продукты
Диета №3 при запорах нацелена на увеличение доли продуктов, усиливающих моторику толстого кишечника, а именно:
Диета предусматривает включение в рацион продуктов с послабляющим действием, а также стимулирующих кишечную моторику, таких как мед, виноград, яблоки сладких сортов, персики, тыква, финики. Смягчению каловых масс способствует употребление в пищу продуктов, которые набухают в пищеварительном тракте и облегчают процесс опорожнения кишечника.
Пищевые волокна, входящие в состав круп, овощей и фруктов, не перевариваются. Они абсорбируют токсины и другие вредные вещества, активизируют перистальтику. Органические кислоты сдерживают рост патогенной микрофлоры, усиливают сократимость кишечной мускулатуры и нормализуют стул.
Диета №3 предусматривает употребление свеклы, огурцов, помидоров, кабачков, цветной капусты, брокколи. При запорах допускается добавление в рацион зеленого горошка и белокочанной капусты. В пятидневное или семидневное меню желательно включить свежий творог, сметану, а также кисломолочные напитки: простоквашу, кумыс, ряженку или питьевой йогурт.
При проблемах с дефекацией нужно есть больше ягод и плодов, содержащих растительную клетчатку и сахар. Например, нектарины, абрикосы, сливы, дыни, арбузы. Разрешено есть неострые сыры, омлет, сливки. Из сладостей лучше выбирать зефир, мармелад, желе, пастилу.
В пищу можно и нужно добавлять петрушку, укроп, кинзу и другую зелень. Еду необходимо готовить на растительном или сливочном масле. Стол №3 достаточно разнообразен.
Диета №3: примерное меню на неделю
Понедельник
Завтрак: омлет на пару, фруктовый салат, отвар шиповника.
Обед: постный борщ со ржаными сухариками.
Полдник: яблочный сок, галетное печенье.
Ужин: отварная гречка с куриной грудкой, салат с помидорами и зеленью.
Перекус: чернослив, натуральный йогурт.
Вторник
Завтрак: творожная запеканка, цикорий со сливками.
Обед: свекольный суп, рыба на пару, тушеные овощи, чай.
Полдник: чай с зефиром, яблоко.
Ужин: запеканка с мясом и цветной капустой.
Перекус: стакан простокваши.
Среда
Завтрак: два отварных яйца,
Обед: вегетарианские щи со сметаной, отварная говядина, свекольный салат.
Полдник: салат из морской капусты, некрепкий чай.
Ужин: винегрет, запеченная треска с овощами.
Перекус: виноград, пастила.
Четверг
Завтрак: тыквенная запеканка, бисквит, чай.
Обед: суп-пюре из цветной капусты, компот из сухофруктов.
Полдник: творожный пудинг с изюмом.
Ужин: фаршированный говядиной кабачок, салат из моркови.
Перекус: морковный напиток с медом, чернослив.
Пятница
Завтрак: овсяная каша на воде, постное печенье, цикорий со сливками.
Обед: ботвинья, отварная курица с гречкой, томатный сок.
Полдник: сок, ржаной сухарик.
Ужин: котлеты из кролика, салат из томатов и зелени.
Перекус: овсяное печенье, вишни.
Суббота
Завтрак: оладьи из кабачков, зеленый чай.
Обед: суп на грибном бульоне, сухари.
Полдник: свежие фрукты.
Ужин: овощная запеканка, отварная телятина, салат из капусты.
Перекус: курага, мармелад, ряженка.
Воскресенье
Завтрак: пшеничная каша, компот.
Обед: окрошка, салат из свеклы и моркови, сок.
Полдник: салат из капусты и моркови.
Ужин: гречка с мясным гуляшом, свекольный паштет с маслом.
Перекус: курага, яблочный сок, обезжиренный йогурт.
Общие рекомендации
Диетическое питание — одна из важных составляющих лечения запоров, но далеко не единственная. Диета повышает эффективность действия медикаментозной терапии, а также немедикаментозных препаратов и добавок. Помимо диетического стола, решить проблему запора помогут специальные средства. Например, средство с натуральным составом «Фитомуцил Норм». Активные компоненты препарата — оболочка семян подорожника и мякоть домашней сливы — стимулируют мягкое и комфортное освобождение кишечника. Препарат не вызывает вздутия, спазмов или болей в животе.
При проблемах с пищеварением, запорах, метеоризме и появлении других неприятных симптомов необходимо обязательно проконсультироваться с врачом.
Чтобы нормализовать пищеварение и стул, важно есть часто, небольшими порциями, а также пить достаточное количество воды. Положительно влияют на кишечную перистальтику и физические упражнения. Для поддержания нормального самочувствия нужно больше ходить пешком, делать простые упражнения. Тем, кто много времени проводит сидя, рекомендуется делать разминку каждый час. Также полезны прогулки на свежем воздухе, подъемы по лестнице и плавание.
Диета при метеоризме. Какие продукты следует исключить?
В этой статье мы расскажем о таком симптоме раздраженного кишечника, как метеоризм, а также о том, может ли правильное питание помочь избавиться от него. Вы узнаете:
Метеоризм, или вздутие живота, – это такое состояние, при котором:
Является ли газообразование нормой или нарушением?
Чем может быть вызван метеоризм?
В зависимости от причин, приводящих к избыточному газообразованию или проблемам с выведением газов из кишечника, выделяют следующие виды метеоризма:.
От каких продуктов может «раздуваться» живот?
Методы облегчения дискомфорта, вызванного вздутием живота, зависят от вида метеоризма. Однако в каждом из случаев лечение предполагает отказ от продуктов, вызывающих метеоризм, и соблюдение режима питания, который определяется, исходя из причины вздутия.
Пищевой метеоризм теснейшим образом связан с рационом питания. К его возникновению приводит употребление:
Если стимул слабый и кишечник не подвергается значительной деформации, сигнал не доходит до головного мозга.
Вызывающие метеоризм питательные вещества содержат 6 :
Почему при метеоризме нужна особая диета?
Вздутие живота может быть обусловлено различными причинами: от непереносимости конкретных продуктов питания до комплексных нарушений в работе пищеварительного тракта при раздраженном кишечнике. Несмотря на такой широкий спектр причин, список продуктов, провоцирующих повышенное газообразование и, как следствие, метеоризм, неизменен. Значит ли это, что для облегчения дискомфорта при раздраженном кишечнике необходимо исключить из своего рациона эти продукты?
Изменение рациона питания, несомненно, принесет пользу, однако если метеоризм проявляется постоянно, это может указывать на наличие расстройства в работе кишечника. В этом случае понадобится комплексная терапия, чтобы лечение помогло нормализовать работу кишечника и действительно принесло облегчение, а не ограничилось устранением боли в животе и метеоризма.
Облегчить сопровождающие метеоризм неприятные ощущения, такие как вздутие живота, спазмы и боль, поможет препарат Дюспаталин® 135 мг.
С Дюспаталин® ваш кишечник невозмутим.
УЗНАТЬ БОЛЬШЕ
ДЮСПАТАЛИН® 135 мг —
ВАШ КИШЕЧНИК
НЕВОЗМУТИМ!
КАК РАБОТАЕТ ДЮСПАТАЛИН® 135 мг?
Предлагаем ознакомиться с механизмом действия Дюспаталин® 135 мг.
ВОПРОС-ОТВЕТ: КАК ИЗБАВИТЬСЯ ОТ МЕТЕОРИЗМА
1 Головенко О.В., Михайлова Т.Л., Макарчук П.А. Синдром метеоризма: причины и возможности лечения. Фарматека, 2009 (2): 17-22.
2 Махов В., Соколова А. Метеоризм: от патогенеза к лечению. Врач, 2010 (3): 20-24.
3 Kanazawa M., Fukudo S. Effects of fasting therapy on irritable bowel syndrome. Int J Behav Med, 2006 (13): 214-220.
4 Ивашкин В.Т., Шелыгин Ю.А., Баранская Е.К., Белоусова Е.А., Бениашвили А.Г., Васильев С.В., Головенко А.О., Головенко О.В., Григорьев Е.Г., Костенко Н.В., Лапина Т.Л., Лоранская И.Д., Ляшенко О.С., Маев И.В., Полуэктова Е.А., Румянцев В.Г., Тимербулатов В.М., Трухманов А.С., Фоменко О.Ю., Халиф И.Л., Чашкова Е.Ю., Шептулин А.А., Шифрин О.С., Яновой В.В. Клинические рекомендации Российской гастроэнтерологической ассоциации и Ассоциации колопроктологов России по диагностике и лечению синдрома раздраженного кишечника. Рос журн гастроэнтерол гепатол колопроктол, 2017; 27(5): 76-93.
5 Saito Y.A., Locke III G.R., Weaver A.L. et al. Diet and functional gastrointestinal disorders: a population-based case-control study. Am J Gastroenterol. 2005 (100): 2743-2748.
6 Gibson Peter R., Shepherd Susan J. Food Choice as a Key Management Strategy for Functional Gastrointestinal Symptoms. Am J Gastroenterol, 2012 (107): 657-666.
7 Monsbakken K.W., Vandvik P.O., Farup P.G. Perceived food intolerance in subjects with irritable bowel syndrome — etiology, prevalence and consequences. Eur J Clin Nutr, 2006 (60): 667-672.
8 Лоранская И.Д., Вишневская В.В., Малахова Е.В. Коррекция моторно-двигательных нарушений гастродуоденальной зоны. Русский медицинский журнал, 2007 (2): 130-133.
9 Ивашкин В.Т., Маев И.В., Баранская Е.К. и соавт. Рекомендации российской гастроэнтерологической ассоциации по диагностике и лечению желчнокаменной болезни РЖГГК 2016; 3:64-80 2.
10 Инструкция по медицинскому применению препарата Дюспаталин® (Мебеверин) 135 мг таблетки, покрытые оболочкой, от 13.07.2021.
RUS2208235 (v1.0) Регистрационный номер: ЛП-001454.
Материал разработан при поддержке ООО «Эбботт Лэбораториз» в целях информирования пациентов о заболевании.
Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу.
© 2021 ООО «Эбботт Лэбораториз» 125171, Москва, Ленинградское шоссе, д.16А, строение 1, БЦ «Метрополис»
Телефон: +7 (495) 258 42 80, факс: +7 (495) 258 42 81
18+ Информация, представленная на сайте предназначена для просмотра только совершеннолетними лицами.
При использовании интернет-ресурса https://duspatalin.ru в порядке ст. 9 Федерального закона от 27.07.2006 N 152-ФЗ «О персональных данных» (далее – ФЗ «О персональных данных») пользователь сайта https://duspatalin.ru даёт согласие ООО «Эбботт» на автоматизированную обработку в т.ч., но, не ограничиваясь на передачу в сторонние сервисы анализа посетителей Yandex.Metrika; Yandex Webmaster; GoogleAnalytics; Google Tag Manager обработку данных о посетителе (а именно: cookies, IP-адрес, URL страницы, заголовок и реферер страницы, предполагаемое географическое положение, часовой пояс, возраст, пол, версия и язык браузера, разрешение дисплея, версия операционной системы и вспомогательного программного обеспечения, учет взаимодействия с сайтом, модель устройства, поисковые системы, глубину просмотра, список скачанных файлов, интересы посетителя, список посещённых страниц и проведённое время на сайте).
Как понять, что кишечник «раздражен»?
Ваш результат: 5/6
Неплохо! Вы явно посвятили немало времени изучению темы «раздраженного» кишечника.
Возможно, вам будет интересно узнать еще и об этом:
Low FODMAP: рекомендованная диета при СРК
Low FODMAP: рекомендованная диета при СРК
I. Общая характеристика диеты low FODMAP
Ученые, занимающиеся исследованиями заболеваний органов желудочно-кишечного тракта, установили, что некоторые компоненты пищи могут провоцировать появление симптомов или усиливать их у пациентов с синдромом раздраженного кишечника (СРК), функциональным вздутием живота и некоторыми другими болезнями. К таким компонентам относятся определенные углеводы, которые хорошо расщепляются в кишечнике, однако плохо всасываются или не всасываются вовсе.
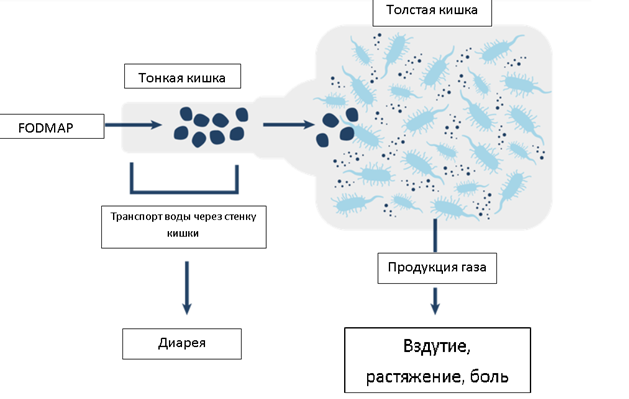
Какие же это углеводы? К ним относятся лактоза, фруктоза, фруктаны, галактаны, а также сахарные спирты. Данные вещества были объединены в группу FODMAP. Акроним FODMAP обозначает группу ферментируемых (F) углеводов – олиго- (O), ди- (D) и моносахаридов (M), а также полиолов (P). Невсосавшиеся углеводы активно перерабатываются бактериями толстой и тонкой кишки с образованием газов. Некоторые из них обладают высокой осмотической активностью, что приводит к перемещению жидкости в просвет кишечника – развивается послабление стула вплоть до диареи (см.рисунок ниже).
Рисунок – вероятный механизм возникновения/усиления симптомов у пациентов с СРК при употреблении пищи, богатой веществами FODMAP.
У здоровых людей симптомы вздутия живота и послабление стула могут развиться при употреблении большого количества углеводов FODMAP. Ярким примером служит диарея после съеденной сливы или черешни в большом количестве. У лиц с СРК порой достаточно небольшого превышения FODMAP веществ в рационе для появления или усиления симптомов. Это, например, наблюдается при наличии у пациента лактазной недостаточности или непереносимости фруктозы.
Лактазная недостаточность во взрослом возрасте – это снижение активности фермента лактазы, которая расщепляет молочный сахар лактозу в просвете тонкой кишки. Вероятность развития лактазной недостаточности увеличивается с возрастом, поскольку снижение активности фермента – это закономерный эволюционный процесс при переходе от грудного вскармливания на взрослый тип питания. Вторичная лактазная недостаточность может наблюдаться при некоторых заболеваниях кишечника инфекционного и воспалительного происхождения. Следствием низкой активности фермента лактазы является плохое расщепление молочного сахара, а употребление продуктов с большим количеством лактозы может привести к появлению описанных выше симптомов.
Непереносимость фруктозы как следствие плохого всасывания этого углевода – нередкая проблема в практике врача-гастроэнтеролога. Фруктоза, как и другие углеводы, всасывается в тонкой кишке, однако возможность усвоения фруктозы в кишечнике человека ограничена. Исследования на здоровых добровольцах показали, что 15 г фруктозы всасывается у 100% лиц, 25 г фруктозы – у 90% испытуемых, однако большую дозу углевода (50 г) могут усвоить лишь 20-30% лиц.
15 г фруктозы (доза, которая хорошо переносится практически всеми здоровыми лицами) – это много или мало? Такое количество фруктозы содержится в 250 г яблок или 300 г груш или 100 г кураги. Следует помнить, что помимо ягод и фруктов, фруктоза в большом количестве содержится в мёде, кукурузном сиропе, а также входит в состав многих промышленных продуктов питания в качестве альтернативы сахарозе.
Помимо лактозы и фруктозы существуют и другие углеводы FODMAP. Фруктаны являются углеводами, содержащимися в таких продуктах как пшеница, лук, чеснок и т.д. Они не подвергаются всасыванию в кишечнике, зато могут служить пищей для бактерий толстой кишки, что приводит к образованию избыточного количества кишечных газов.
Галактаны тоже относятся к углеводам, которые практически не всасываются в кишечнике из-за отсутствия необходимого фермента. Их, в частности, обнаруживают в бобах, красной фасоли и чечевице.
Полиолы или сахарные спирты содержатся в некоторых овощах, фруктах и грибах. Они могут быть в составе некоторых промышленных продуктов питания (ксилит, сорбит, маннитол в «диабетических» продуктах), а также нередко добавляются в жевательные резинки, леденцы от кашля, сиропы (в т. ч. лекарственные).
Поскольку в обычном рационе питания могут содержаться различные вещества FODMAP зачастую невозможно сразу понять, на какой конкретно углевод плохо «среагировал» кишечник. Более того, современная медицина может установить нарушение всасывания только некоторых (не всех!) углеводов FODMAP. Например, для диагностики лактазной недостаточности используется водородный дыхательный тест с лактозой или определение активности фермента лактазы в биоптате двенадцатиперстной кишки (взятом при гастроскопии). Тот же самый водородный дыхательный тест (в этом случае с раствором фруктозы) используется и для диагностики непереносимости фруктозы.
Гипотеза авторов была очень простой: известно, что какой-то из углеводов FODMAP (один или несколько) может вызвать появление или усиление кишечных симптомов. Чтобы доказать это, следует исключить потенциальные раздражители из рациона на некоторое время и оценить симптомы. Если вздутие живота, послабление стула исчезли или значительно уменьшились, значит какой-то из углеводов «виновен» в провокации симптомов. Остается только выяснить, какой именно.
Данная диета чем-то напоминает элиминационную диету у детей с предполагаемой пищевой аллергией, когда из рациона исключают наиболее вероятные продукты-аллергены, а затем постепенно вводят их в рацион с оценкой симптомов. Подобный подход используется и в диете low FODMAP: во время диеты оценивается эффект от исключения из рациона FODMAP углеводов, а затем выявляются продукты-провокаторы.
II. Эффективность диеты low FODMAP при желудочно-кишечных заболеваниях
Диета low FODMAP была оценена у пациентов с некоторыми желудочно-кишечными заболеваниями. Так, у пациентов с СРК соблюдение этой диеты показало снижение выраженности вздутия живота и интенсивности болей в животе по сравнению с обычной диетой и диетой, где содержание веществ FODMAP было высоким [2, 3]. В связи с этим ряд руководств по лечению СРК (например, рекомендации ВОЗ от 2015 года, рекомендации Канадской гастроэнтерологической ассоциации от 2019 года) отмечает эффективность диеты low FODMAP у части пациентов с СРК в отношении вздутия живота и болей в животе.
Крупные исследования диеты low FODMAP у пациентов с функциональным вздутием живота не проводились, однако до 75% больных СРК отмечали снижение выраженности вздутия живота при соблюдении данной диеты. С учетом этих данных, можно предположить, что диета low FODMAP будет не менее эффективной у тех лиц, которые отмечают вздутие живота как единственный симптом.
III. Этапы диеты low FODMAP
Этап 1. Исключение запрещенных продуктов. Необходимо строго соблюдать принципы диеты с исключением из рациона продуктов, богатых веществами FODMAP (перечень «запрещенных» и «разрешенных» продуктов с указанием количества приведен здесь). Период исключения запрещенных продуктов обычно составляет 3-6 недель. Однако при правильном подборе лечебной диеты и ее неукоснительном соблюдении улучшение самочувствия может наблюдаться уже на первой неделе.
Очень важно, чтобы на период исключения запрещенных продуктов рацион оставался разнообразным. Формирование меню в рамках Этапа 1 диеты должно быть основано на принципах рационального питания. Так, например, количество порций овощей в суточном рационе должно быть не менее 5, молока и кисломолочных продуктов (разрешенных диетой) 2-3 порции в день, фруктов – 2 порции, злаков и продуктов из них – 6-7 порций.
Размеры «порции» различается как внутри одной группы продуктов, так и между группами. Например, для большинства овощей одна порция обычно составляет 75 г. В группе молочных продуктов и заменителей молока 1 порция это 1 чашка (250 мл) молока, 3/4 чашки (200 мл) кисломолочных продуктов, 2 кусочка твердого сыра, 1/2 чашки (120 г) мягкого сыра или творога. Одна порция фруктов соответствует в среднем 100-150 г свежих плодов (1 банан, 1 груша, 1 апельсин или 2 мандарина, 2 киви) или 30-40 г сушёных фруктов или 1/2 стакана сока. В группе злаков одна порция это 1 кусок хлеба (40 г), полчашки приготовленных круп и макаронных изделий (75-120 г), 4 столовые ложки хлопьев и мюсли.
Завтрак может включать в себя следующие блюда:
Этап 2. Расширение диеты. В случае достижения эффекта на фоне диетотерапии (исчезновение или значимое уменьшение симптомов заболевания) рекомендуется постепенное введение в рацион продуктов с высоким содержанием веществ FODMAP. На этом этапе уточняются те FODMAP продукты, которые вызывают появление симптомов, а также определяется допустимое количество этих продуктов в рационе. При отсутствии эффекта от диеты low-FODMAP (в случае ее строгого соблюдения в течение 6 недель) пациент может вернуться к привычному рациону питания после консультации лечащего врача. Если эффект от диеты наступил до того, как истёк запланированный врачом срок (например, через 3 недели вместо 4-6), расширение диеты можно начать раньше.
Это наиболее важный этап диетотерапии. Решение вопроса о переходе на второй этап принимается после консультации с лечащим врачом, назначившим диету. Правильно выполненное расширение рациона позволит подобрать хорошо переносимые продукты. Что значит правильно? Попробуем разобраться.
Как было сказано выше, к веществам FODMAP относятся 5 разных углеводов. В некоторых продуктах содержится только один вид углеводов (например, в молоке присутствует только лактоза), в других – сразу несколько (ярким примером является арбуз, содержащий фруктозу, фруктаны и маннитол). Для того, чтобы установить реакцию на определенный углевод FODMAP, целесообразно сперва расширять рацион за счет продуктов, содержащих только один из перечисленных углеводов. Например, начать с молочных продуктов, чтобы исключить непереносимость лактозы. Затем – с мёда (источник фруктозы). Маннитол содержится в грибах, сорбитол – в свежем авокадо и персике. Фруктаны помимо некоторых фруктов (дыня и т.д.) являются единственным FODMAP углеводом в свежем репчатом и красном луке и чесноке. Галактаны присутствуют в значительном количестве в миндальном орехе.
Обычно при плохой переносимости определенного углевода (лактозы, фруктозы и т.д.) схожие симптомы будут наблюдаться и при употреблении в пищу других продуктов, содержащих этот углевод.
Не стоит начинать расширение диеты с продуктов, содержащих несколько углеводов. Например, яблоко содержит фруктозу и сорбитол, поэтому при появлении симптомов невозможно будет уточнить, на какой именно углевод так реагирует кишечник.
На введение одного продукта отводится 3 дня.
День 1 – употребление маленькой порции продукта. Поскольку реакция на углеводы FODMAP может отличаться у разных пациентов и обычно зависит от их количества, рекомендовано начать с половины рекомендованной порции. Это может быть, например 100 мл йогурта. Поскольку йогурт содержит лактозу, то в данном случае оценивается переносимость лактозы. Если симптомы (вздутие живота, послабление стула, усиление болей в животе) появились после употребления 100 мл йогурта, это может свидетельствовать о непереносимости даже маленького количества лактозы. Следует попробовать другой продукт с тем же самым углеводом через 3 дня. Если симптомы при употреблении маленькой порции отсутствуют, следует продолжить оценку переносимости обычной порции продукта на 2-й день.
День 2 – употребление стандартной порции продукта. Размеры стандартной порции для овощей, фруктов, злаков и молочных продуктов были описаны выше, более подробная информация представлена в таблицах с продуктами. Во второй день следует употребить в пищу стандартную порцию (например, 200 мл йогурта) с оценкой симптомов. При появлении вздутия живота, усиления болей в животе, послабления стула или других неприятных ощущений проба в день 3 не проводится. Через 3 дня можно попробовать другой продукт с тем же самым углеводом.
День 3 – употребление большой порции продукта. При хорошей переносимости обычной порции, можно оценить переносимость большего количества продукта на третий день. Например, выпить 400 йогурта за один прием пищи (двойная порция). Наличие симптомов будет свидетельствовать о том, что такое большое количество не следует употреблять в пищу. При отсутствии симптомов через три дня следует оценить переносимость других продуктов из той же группы. Например, для оценки переносимости лактозы это может быть творог, сметана, сливки, молоко (коровье, козье).
Каждый новый продукт оценивается по указанной выше схеме (день 1-2-3). Если пациент хочет установить точное количество продукта, который он может переносить (например, что будет при употреблении в пищу 50 мл йогурта?), то такую оценку можно провести дополнительно. Между пробами с двумя разными продуктами должно пройти 3 дня для того, чтобы полностью исключить влияние предыдущего теста на последующий.
После анализа переносимости различных продуктов внутри одной группы (например, группы молока и кисломолочных продуктов), можно перейти к оценке других углеводов. Попробуйте провести пробу на переносимость фруктозы с мёдом и манго. Следующей группой продуктов для оценки выберите, например, чечевицу, фундук и миндальный орех (содержат только галактаны). Гранат, грейпфрут, дыня и некоторые другие фрукты, чеснок и репчатый лук помогут оценить переносимость фруктанов. Сорбитол содержится в персике, абрикосе, авокадо, ежевике. Маннитол в большом количестве содержится в грибах (шампиньоны, белые грибы), а также в цветной капусте.
Далее можно будет провести оценку переносимости продуктов со сложным углеводным составом (могут содержать 2-3 углевода FODMAP). Принцип тестирования тот же самый: день 1-2-3.
Записывайте свои симптомы после проведения пробы с новыми продуктами и разными порциями этих продуктов!
Наименование продукта
День теста
Симптомы после употребления продукта в пищу