можно ли есть борщ при панкреатите поджелудочной железы
Можно ли есть борщ при панкреатите?
Следует помнить, что классический борщ при заболеваниях поджелудочной железы способен вызвать не только расстройство пищеварения, но и стать причиной возникновения нового приступа, потому к его использованию в рационе необходимо относиться очень осторожно.
Панкреатит представляет собой воспаление поджелудочной железы, которая выполняет в организме человека ряд функций. Важнейшими из них являются переработка вредных веществ и контроль за уровнем сахара в крови человека.

Данная диета, кроме того, допускает употребление не всяких супов. Для того чтобы выяснить, какие из супов при панкреатите употреблять можно, а какие — нет, необходимо не забывать о важнейшем правиле питания при данной патологии – умеренность и сбалансированность, а также отсутствие жирного и жареного в ежедневном рационе. Именно поэтому очень важно подвести рецепт любого блюда под это требование.
Несмотря на свои вкусовые качества и распространенность борща, его совершенно невозможно назвать диетическим, поэтому при наличии панкреатита борщ требуется готовить с соблюдением некоторых требований – отказаться от наваристого бульона, зажарки, острых специй.
Острый панкреатит и борщ
В момент прохождения острой стадии панкреатита употребление в пищу борща категорически запрещено, даже при условии его особенного, с соблюдением всех рекомендаций, приготовления.
Борщ при панкреатите будет опасен по нескольким причинам:
Хронический панкреатит и борщ
Начинать вводить борщ в свой рацион могут только те больные хроническим панкреатитом, которые длительный период времени находятся в состоянии стойкой ремиссии. Важным является наличие достаточно хорошей переносимости других блюд с содержанием капусты. При этом существует ряд особенностей приготовления, которые в обязательном порядке необходимо учитывать лицам, страдающим заболеваниями поджелудочной железы. Использовать сметану для заправки мясного борща не рекомендовано, однако для вегетарианского блюда использовать сметану с низким процентом жирности можно.

Для больного панкреатитом наилучшим вариантом будет вегетарианский, или постный, борщ.
Если все же необходимо приготовить бульон на мясе, важно помнить, что при предварительном замачивании говядины или птицы на несколько часов удается минимизировать действие белковых токсинов.
Существует два варианта, которые позволяют сохранить вкус блюда и максимально безопасно для здоровья больного приготовить борщ:
Несмотря на то, что все любители борща знают его настоящий рецепт, к сожалению, в таком варианте он не пригоден для употребления больными. Поэтому, чтобы не исключать это вкуснейшее блюдо из рациона, его немного подкорректировали. Так как традиционную капусту в свежем и квашенном виде использовать нельзя, лучше всего отдать предпочтение пекинской. Овощи не зажариваются, а протушиваются, что также в значительной степени сокращает нагрузку на желудочно-кишечный тракт.
Чтобы приготовить борщ для больных, страдающих от воспаления поджелудочной железы, понадобится:
Также понадобится 3-4 литра воды и пару ложек масла подсолнечного рафинированного.
Приготовление блюда включает в себя несколько этапов. Для начала подготавливается мясо. Затем все овощи очищаются и измельчаются. Картошка, капуста и мясо варятся, остальные овощи на медленном огне протушиваются около 10 минут. Затем все компоненты соединяются и добавляется зелень. Когда борщ настоится и остынет можно подавать в теплом виде.
По вышеописанному рецепту можно приготовить щи, если убрать из него свеклу. Многие так и делают, поскольку традиционные щи при панкреатите не рекомендованы.
Зеленый борщ при панкреатите
Богатый витаминно-минеральный состав щавеля и низкая калорийность делают его весьма полезным с точки зрения здорового питания. Но вот при заболеваниях, которые затрагивают желудок и другие органы пищеварительного тракта этот зеленый листовой овощ может оказаться опасен. При наличии таких заболеваний, как панкреатит, язва, холецистит щавель противопоказан к употреблению, так как может оказывать неблагоприятное воздействие.

Из всех органических кислот особенно много в листьях щавелевой кислоты, которая обладает способностью нарушать обмен кальция и провоцировать процесс образования камней-оксалатов. Камни в желчных ходах и пузыре затрудняют отток желчи, становясь причиной рефлюкса желчи и повреждения поджелудочной железы. Камни приводят также к отеку ходов самой поджелудочной, из-за чего секрет ее не может вовремя выделиться, задерживается и запускает процесс «самопереваривания».
При хроническом панкреатите лечебное питание является одним из основных составляющих быстрого выздоровления. Грамотно сбалансированный рацион способен предотвратить прогрессирование болезни и минимизировать нарушения функций системы ЖКТ.
Как приготовить диетический борщ показано в видео в этой статье.
Диета при панкреатите
Поджелудочная железа
Если человек здоров и счастлив, нет повода вспоминать, что в его организме функционирует очень важный орган – поджелудочная железа. Она расположена позади желудка, тесно примыкая к двенадцатиперстной кишке, между ними и позвоночником, поперечно на уровне тел I—II поясничных позвонков. Поджелудочная железа взрослого человека имеет длину 14—22 см, ширину 3—9 см, толщину 2—3 см, при массе около 70—80 г. Почему же эта железа так запрятана в организме?!
Уже в Талмуде встречается описание поджелудочной железы, где она названа «пальцем бога». Везалий в 1543г. так пишет о поджелудочной железе: «в центре брыжейки, расположено большое железистое образование, надежно поддерживающее самые первые и значительные разветвления сосудов».
Поджелудочная железа — важнейший участник пищеварительного процесса, она секретирует основные ферменты для переваривания жиров, белков и углеводов: панкреатическую липазу, амилазу, трипсин и химотрипсин. Основной панкреатический секрет — протоковых клеток – содержит ионы бикарбоната, участвующие в нейтрализации кислого желудочного содержимого. В главный выводной проток, открывающийся в двенадцатиперстную кишку, поступает секрет поджелудочной железы, накапливающийся в междольковых протоках. Ферменты выделяются в неактивной форме, это препятствует энзимному повреждению поджелудочной железы, что может наблюдаться при панкреатите. В ответ на секрецию панкреатического сока, клетками желудка и двенадцатиперстной кишки, продуцируются активные вещества – гормональной природы — гастрин, холецистокинин и секретин, что обеспечивает гормональную регуляцию экзокринной функции поджелудочной железы.
Островковые клетки – островки Лангерганса, расположенные между дольками, функционируют, как железы внутренней секреции, секретируя непосредственно в кровоток глюкагон и инсулин — гормоны, регулирующие углеводный обмен веществ. Глюкагон повышает, а инсулин понижает уровень глюкозы в крови.
Причины развития панкреатита: частое употребление острой, жареной, жирной пищи, переедание, злоупотребление спиртных напитков, нервно-психические перевозбуждения, перенесенные вирусные инфекции и интоксикации.
Самым главным симптомом панкреатита являются жгучие боли в верхних отделах живота, в левом подреберье, иногда с иррадиацией в область сердца, в позвоночник, которые могут продолжаться от нескольких часов до нескольких суток.
Приступы, характеризуются сильными болями, потерей аппетита, слабостью, отрыжкой, метеоризмом, урчанием в животе. Часто присоединяются тошнота, рвота, может быть снижение температуры, дрожь в теле. Длительно сохраняется диарея, даже при соблюдении правильного питания. Кашицеобразный стул с непереваренными частичками пищи, может иметь пенистую консистенцию с неприятным запахом. Больной может очень резко потерять в весе. Данный вид панкреатита в ряде случаев приводит к развитию сахарного диабета.
Лечение чаще всего острого панкреатита в стационаре, т.к. при выраженном болевом синдроме может развиться потеря сознания или шоковое состояние. Хронический панкреатит требует длительного комплексного лечения и наблюдения врача.
Диета при панкреатите
После острого приступа или обострения хронического панкреатита, первые 3-4 дня — необходимо строгое соблюдение полного голода, можно употреблять только минеральную воду без газа. Диетическое питание начинается не раньше, чем с четвертого дня. В лечебных учреждениях назначают, по общей, принятой методике диетическое питание при панкреатите – диету № 5.
В основе диеты:
Масло добавляют в холодном виде, не допуская его термической обработки, обжарки, т.к., образуются вещества, вредные для поджелудочной железы и желчного пузыря. Необходимо исключить потребление продуктов после обжаривания, приготовления на гриле, копчения, смоления;
Разрешено употреблять в питание:
Продукты, запрещенные к потреблению:
После обострения заболевания рекомендуется соблюдать диету не менее 8 — 9 месяцев. А далее правильное питание всю жизнь. Диета при хроническом панкреатите – это определенная культура питания, которая надолго входит в жизнь человека. Потому что даже небольшие отступления от привычного питания могут дать дополнительную нагрузку на функцию поджелудочной железы и вызвать приступы панкреатита.
Помочь и улучшить процессы пищеварения могут продукты жизнедеятельности полезных бактерий, их бактериальные ферменты. Длительно можно принимать, для улучшения усвоения питательных веществ и уменьшения нагрузки на поджелудочную железу, функциональное питание – Гармонию жизни. Продукт содержит живые лакто— бифидобактерии, продукты их жизнедеятельности с питательными, защитными механизмами действия на слизистые, пектин, уменьшающий бродильные процессы, газообразование, а главное нет белков коровьего молока и молочного сахара, что противопоказано при нарушении функции поджелудочной железы.
Соблюдение диетических рекомендаций – это важнейшее лечебное мероприятие, доступное и полностью зависящее от желания и воли каждого, в том нуждающегося.
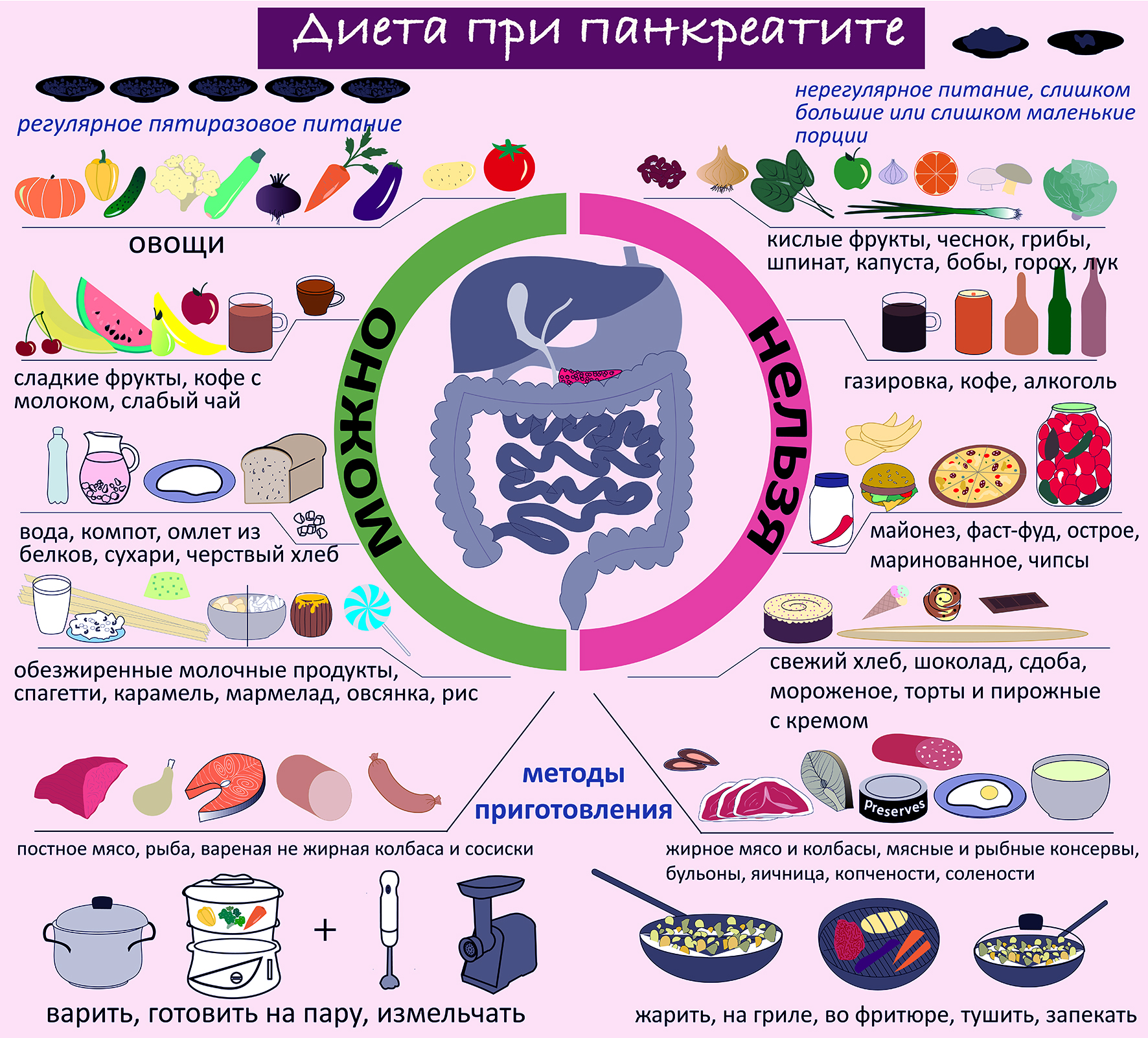
Диета при панкреатите: особенности, что можно есть и что нельзя
Особенности диеты при панкреатите поджелудочной железы
Поджелудочная железа является главным помощником правильного пищеварения. Без нее невозможен процесс усвоения еды и полезных веществ. Орган вырабатывает особые ферменты, благодаря которым происходит расщепление продуктов на более простые вещества и их успешное всасывание. С такой задачей справляется только здоровая железа. При воспалительных поражениях прием жирной, острой и тяжелой пищи значительно увеличивает нагрузку на орган и переваривание пищи нарушается.
При возникновении панкреатита различной клинической формы важно не только есть разрешенные продукты, а также придерживаться определенных рекомендаций в диете:
Питаться следует маленькими порциями и часто до 5-6 раз. За один прием желательно съедать не более 300 г.
В процессе варки продуктов, их стоит подвергать химическому щажению. Поэтому из рациона больного полностью убирают все, что может вызвать раздражение органа. Пищу рекомендуется варить, выпекать или готовить на пару.
Важно соблюдать механическое щажение желудочно-кишечного тракта. С этой целью всю еду употребляют исключительно в измельченном виде или протирают через терку.
Необходимо контролировать потребление жиров. Их максимально разрешенное количество 50 г. Данный объем равномерно распределяется на все приемы пищи в течение дня. Различные жиры допустимы только в процессе варки, в чистом виде жирные продукты противопоказаны.
Суточная норма белка животного происхождения не выше 60% или приблизительно 200 г в день.
Важно убрать из рациона пищу, которая провоцирует развитие метеоризма.
Диета предполагает ограничение соли и соленых блюд. В сутки допустимо не более 3 г.
Не стоит налегать на сладости и сахар в чистом виде. Его количество в день не должно превышать 40 г. Общее количество углеводистой еды в рационе 350 г. Можно использовать сахарозаменители.
Что можно кушать при панкреатите
Согласно диете, при воспалительном поражении поджелудочной железы можно есть:
Диетическая рыба и мясо, сваренные на пару или запеченные.
Растительное масло в процессе приготовления пищи.
Яйца, сваренные на пару без желтка.
Несвежий хлебобулочные изделия.
Домашние соки из овощей, минеральная вода, чай листовой слабой заварки.
Что нельзя есть при панкреатите
Запрещается при любой форме панкреатита употреблять:
Наваристые жирные супы, с добавлением гороха, фасоли и мяса.
Острые и кислые соусы, майонез, кетчуп, хрен и горчица.
Жирные виды мяса и рыбы, копчения, колбаса.
Диета при остром панкреатите поджелудочной железы
При остром панкреатите, особенно в стадии обострения важно обеспечить больному полный покой. В этот период рекомендуют голод, чтобы снизить нагрузку с поджелудочной железы. Поэтому в первые 1-3 дня назначают внутривенные вливания для поддержания жизнедеятельности организма. Если отсутствует тошнота и рвота, дают воду Ессентуки, Боржоми или слабый теплый чай, отвар до 1-1,5 л в сутки. В зависимости от состояния, на 2-3 день пациенту разрешают привычно питаться, но небольшими порциями.
Диета при остром воспалении органа предполагает употребление овощных супов, постного мяса и рыбы, пюре из полусладких, некислых фруктов и овощей. Из напитков разрешаются кисели, компоты, отвар из ягод шиповника, чай слабой заварки. Следует исключить жиры и соль при приготовлении блюд.
Режим питания при хронической форме панкреатита
Диета при хронической форме воспаления железы должна соответствовать главным требованиям лечебного питания. Но в данном случае еду вовсе не обязательно измельчать или перетирать.
При таком состоянии важно придерживаться полноценного питания, которое позволит снизить воспаление и улучшит работу органа.
Пациенту запрещается употреблять жирное, острое, продукты, провоцирующие процесс брожения и раздражение железы. Также исключают эфирные масла, специи и приправы с яркими вкусами и экстракты.
Из ягод разрешается рябина, смородина, малина в виде напитков. Фрукты едят обязательно, это главный источник витаминов и микроэлементов. При хронической форме допустимо есть бананы, дыню, сливы, запеченные груши и яблоки без сахара.
Супы должны быть овощными. Хлеб больным дают несвежий. В качестве питья станут полезными отвар шиповника, компот, кисель, минеральная вода.
Следует ограничить сладости, из молочных продуктов предпочтительны обезжиренный творог, сметана, кефир и йогурт без добавок.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Диета 5-ый стол
Основываясь на данных, полученных в многочисленных исследованиях, М. И. Певзнер разработал 15 лечебных диет, снижающих уровень риска последующего обострения и развития заболеваний жизненно важных внутренних органов, а также укрепляющих иммунитет человека. Одним из наиболее эффективных методов лечения и профилактики заболеваний мочевыводящей системы и печени признана диета № 5, которой можно следовать долгие годы даже в домашних условиях.
Лечебная программа не используется сама по себе как панацея от болезней, а только в сочетании с физиотерапевтическим и медикаментозным лечением. Начинать соблюдать эту диету желательно только после консультации с врачом.
При полном соблюдении всех правил диеты ремиссия может быть достигнута в очень короткие сроки, нормализуется работа всех органов пищеварения и печени, снимется обострение. Необходимо выполнять все предписания врача. Если указано использовать вчерашний хлеб, это означает, что свежий категорически запрещен. Если указано, что любая грубая пища должна перетираться, это необходимо сделать, иначе смысла в диете нет.
Общие правила диеты №5
Заболевания печени можно схематически разделить на две большие группы: заболевания тканей печени и заболевания желчевыводящих путей. Однако в тканях печени желчные протоки обычно более или менее вовлечены в процесс и поражаются заболеваниями желчных протоков паренхимы печени. Это следует учитывать при назначении терапии и, в частности, лечебного питания.
Функции печени регулируются центральной нервной системой, гормональными и нейрогуморальными влияниями. Интоксикация, лихорадка, голодание, инсульт и т. д. уменьшают запасы гликогена в печени и увеличивают содержание жира в печени.
Энергетическая ценность ежедневного меню варьируется от 2100 до 2500 ккал. Увеличивается частота приема пищи до 5-6 раз в день, при этом уменьшается количество еды, потребляемой за раз. Масса суточного рациона – 3 кг.
Раз в неделю полезно проводить постные дни: овощи, кисломолочные продукты, яблоки. Необходимо ограничить потребление холестерина.
Показания к диете №5
В приоритете – химически и механически щадящее воздействие на слизистую оболочку желудка и кишечника с помощью здоровой пищи. Особое внимание уделяется качеству продуктов, включаемых в рацион. Значение имеет способ приготовления и отказ от вредных добавок.
«Стол №5»: что можно и что нельзя
Будет полезно обогатить диету продуктами, содержащими магний. Этот элемент помогает выводить вредный холестерин из организма, а также снимает мышечные спазмы, выстилающие желчный пузырь, что способствует оттоку желчи. Рекомендуется включить в рацион продукты, стимулирующие моторику кишечника.
МОЖНО включать в рацион
НЕЛЬЗЯ включать в рацион
супы без мяса на овощном бульоне (предварительно протертые);
молочные супы с макаронными изделиями или крупами;
борщи (сваренные без мяса);
щи (без мяса и кости)
концентрированные грибные и мясные бульоны;
Вторые блюда (гарнир)
крупяные каши (в протертом или полувязком состоянии);
пудинги, суфле и творожные запеканки с изюмом
мюсли и овсяные хлопья
сельдь (предварительно вымоченная);
фруктовые или овощные салаты
имбирь (в маринованном виде)
Рыба, мясо и морепродукты
креветки, мидии и кальмары;
лосось и семга (на пару или слабосоленые);
мясо и рыба (до трех раз в неделю);
допустим плов и голубцы
субпродукты (печень, почки, желудочки, язык и пр.);
колбаса, сардельки, сосиски;
свекла, кабачки, картофель, морковь (отварные, запеченные);
баклажаны, брокколи, сельдерей;
салат, помидоры, огурцы, болгарский перец
капуста, редис, кукуруза;
яблоки (преимущественно в запеченном виде);
гранат (без гемохроматозов)
сырые фрукты и ягоды
печенье (только галетное)
блины и сегодняшний хлеб;
слоеное и дрожжевое тесто
вареники с начинкой из ягод и картофеля;
мармелад на пектине;
мусс, домашнее желе, кисель собственного приготовления;
сухофрукты (курага, чернослив, финики);
яблочный зефир и меренги
шоколад (горький, молочный)
йогурт, кефир, сметана;
творог, цельное пастеризованное молоко
продукты с показателем жирности более 2%
сливочное (до 30 гр);
растительные (от 10 до 15 гр)
желток (не более ½ шт. в день)
яйцо сваренное вкрутую
свежевыжатые соки (без добавления сахара);
желе (домашнее приготовление);
муссы (приготовленные на ксилите)
зеленый чай и кофе;
спиртосодержащие напитки и газировка
базилик, укроп и петрушка;
кетчуп, горчица и майонез (магазинные);
уксус и острый перец
Разновидности диеты №5
Предварительно нужно изучить разновидности диеты. Каждая из них имеет определенное предназначение и свои особенности.
Единое для всех – время приема пищи. Завтрак должен быть в 8.00-9.00, полдник – с 12.00 до 13.00, ужин – с 16.00 до 17.00, второй ужин – в 19.00-20.00. Легкий перекус в качестве третьего ужина допустим в 20.00 (кефир, ряженка и пр.).
Стол номер 5а
Диета 5а является переходным моментом после диеты №4. Благодаря правильно подобранному рациону удается значительно уменьшить нагрузку на печень и максимально восстановить функциональность органа. Основное ее отличие заключается в особом приготовлении блюд. Все продукты должны употребляться только в приготовленном и тщательно протертом виде. Супы готовятся на овощных бульонах. Крупы необходимо доводить до разваренного состояния.
Стол номер 5в
Показанием для введения диеты 5в является хронический панкреатит. Отличительная особенность предлагаемого лечебного питания заключается во введении в рацион большего количества продуктов, содержащих белок. Суточная норма должна составлять около 130 гр. При этом необходимо сократить потребление углеводов и жиров.
Стол 5в рекомендуется соблюдать на протяжении всей жизни. Диетическое питание уменьшает процесс прогрессирования болезни и снижает возможность возникновения рецидива.
Стол номер 5п (I)
Стол номер 5п (II)
Показан при хронической форме и на стадии затухания острого панкреатита. Главная цель заключается в нормализации процессов метаболизма и предотвращении дальнейшего развития заболевания, а также в исключении возникновения рецидивов.
Стол номер 5щ
Диета 5щ предполагает уменьшение симптоматики при нарушенном желчеотделении, сопровождаемом дуоденитом. Направлено лечебное питание на восстановление обменных процессов и снижения оттока желчи. При этом раз в неделю предусмотрен разгрузочный день.
Стол номер 5ж/л
Стол номер 5р
Разновидность данного дополнения к основной терапии показана при развитии демпинг-синдрома на фоне проведения операции язвы желудка. Основное направление диеты заключается в уменьшении секреторной активности ЖКТ, снижении раздражения слизистой желудка.
Особенности стола №5 при желчнокаменной болезни
Имеется ряд продуктов, которые запрещены к употреблению. Среди них следует выделить жирные сорта мяса и рыбы, животные жиры и желток куриного яйца. Недопустимо включать в рацион жареные, копченые и маринованные продукты. Исключить следует концентрированные грибные супы. Отказаться нужно от мучных и сдобных изделий, а также от кисло-сладких сортов ягод. Негативно сказывается на состоянии желчного пузыря крепкий кофе и чай, а также черный шоколад. Недопустимы спиртные напитки, маринады и пряности.
Таблица – Диета №5 при желчнокаменной болезни – образцовое меню
овсянки с оливковым маслом
стакан чая с молоком
порция вегетарианского супа
приготовленные на пару овощи (желательно морковь)
отвар диких роз с хлебом или сухариками
котлеты из капусты и моркови с растительным маслом
Полезно за 2 часа до сна выпивать стакан кефира. Жирность должна быть не более 2%.
Если пациент положительно реагирует на изменение диеты, стол вводят в течение длительного периода времени. Минимальная продолжительность – 5 недель или до тех пор, пока не наступит постоянная ремиссия. Продолжительность употребления обусловлена максимальным приближением диеты №5 к нормальному здоровому питанию.
Этот курс проводится длительное время в течение 1,5-2 лет. Питание и ингредиенты могут быть изменены в соответствии с основными рекомендациями диеты.
Диета №5 после удаления желчного пузыря
Многие люди, которые подвергаются удалению желчного пузыря, испытывают некоторые осложнения в дальнейшем. Исследования показали, что 10 – 30% пациентов, перенесших удаление желчного пузыря, страдают от диареи. Это осложнение должно проходить само по себе в течение определенного периода времени. Но бывают случаи, когда этот неприятный симптом сохраняется в течение многих лет.
При здоровом желчном пузыре секреция и поток желчи находятся под контролем гормона, называемого холецистокинином. Как только желчный пузырь удален, этот гормон больше не контролирует поток желчи. Было обнаружено, что после удаления желчного пузыря поток желчи является непрерывным.
Желчные соли необходимы для переваривания и поглощения жира. Если человек, перенесший операцию по удалению желчного пузыря, употребляет в пищу продукты с высоким содержанием жиров, происходит плохая усвояемость, что может привести к жирной диарее. Исследования показали, что содержание жира в стуле выше у людей, у которых был удален желчный пузырь.
Количество калорий, обеспечиваемых жиром, должно быть ограничено менее чем 30% от общего рациона.
Употребление овощей имеет особое значение. При удалении желчного пузыря помощь кишечнику более актуальна. Приготовленные овощи легче усваиваются и помогают снизить кислотность, вызванную желчью.
Сырые овощи более сложны для переваривания. Хотя они приносят такое же количество клетчатки, лучше не усложнять работу кишечника.
Желчная диета должна содержать около 30 г липидов в день, то есть менее 25% от общего количества.
Организм человека имеет особенность легко приспосабливаться к изменениям, со временем привычный образ жизни восстанавливается. Очень важно следовать рекомендациям врача, чтобы избежать повреждения пищеварительного тракта. Около 95% людей, у которых был удален желчный пузырь, смогли вернуться к нормальному питанию в течение короткого времени.
Лечебный рацион
Меню диеты №5 (режим питания)
Среда
Пост на кефире. Нужно взять 1-1,5 литра 1%-го кефира и употребить его за 5-6 приемов в течение дня. Допустимо также пить воду и несладкий чай.
Воскресенье
Пост на зеленых яблоках. Полтора килограмма разделить на 6 приемов в течение дня. Нужно пить много чистой негазированной воды и несладкого чая.
Такая диета поможет улучшить состояние желчного пузыря и протоков, снизить уровень холестерина.
Плюсы и минусы
В стационарных условиях пациентов кормят четыре раза в день. На завтрак приходится 25-30% суточной калорийности, на обед – 35-40%, на полдник – 10-15% и на ужин – 25-30%. Аналогично нужно поступать и в домашних условиях. Особое внимание необходимо уделить завтраку, поскольку утром энергозатраты являются максимальными, а к вечеру они снижаются.
В ежедневном рационе должны присутствовать фрукты и овощи. Белковая пища должна присутствовать 1-2 раза в день. Рыбные и мясные блюда должны сочетаться с овощами. Чем разнообразнее будет рацион, тем лучше. Но основной упор нужно делать не на количество, а на качество с медицинской точки зрения.
Номерная система диет направлена на лечение зафиксированных заболеваний, без учета потребностей конкретного пациента. Данный вариант удобен для организации коллективного, но не индивидуального питания. В современной диетологии диеты по Певзнеру уже считаются устаревшими, т. к. они рассчитаны преимущественно на обобщенные модели заболеваний, а не на больных, которые могут страдать несколькими недугами. На практике пациенты часто не «вписываются» в установленную модель болезни, поэтому и диета им не подходит.