меню при гастрите с хеликобактер пилори
Диета при Хеликобактер Пилори
Общие правила
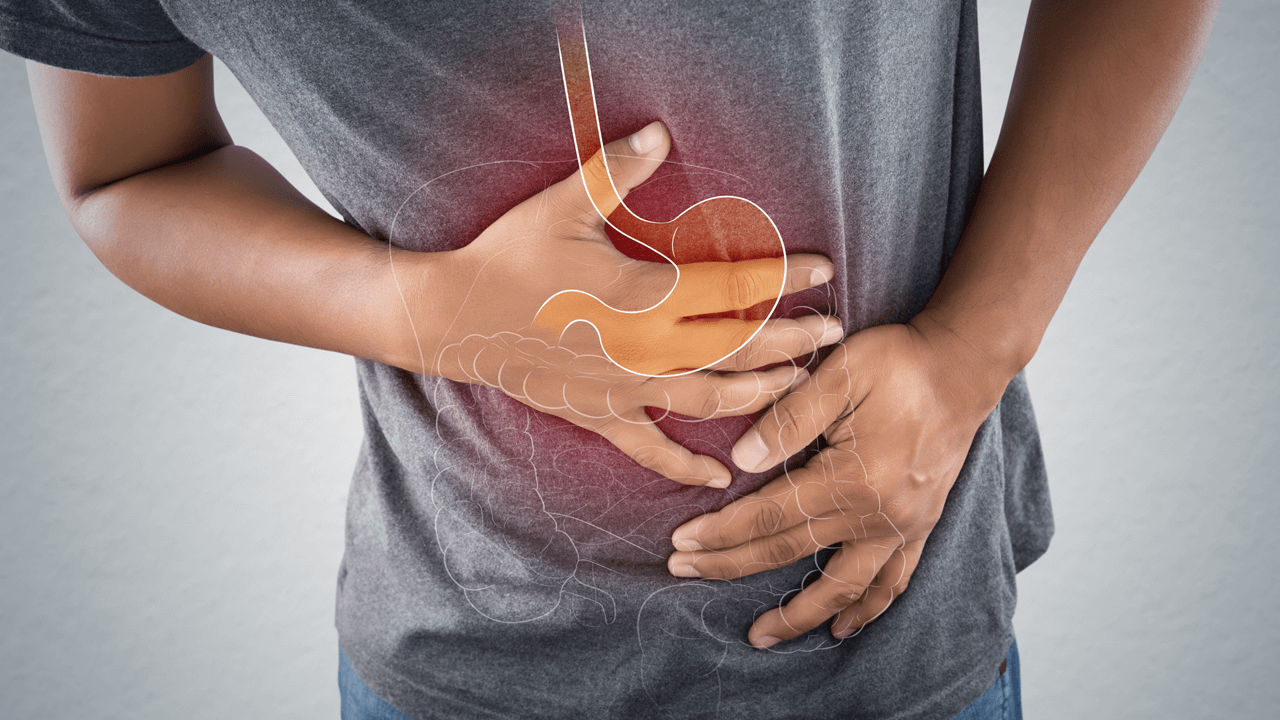
Среди этиологических факторов заболеваний гастродуоденальной зоны (гастрит, язвенная болезнь желудка и двенадцатиперстной кишки, дуоденит) центральное место занимает условно-патогенная кислотоустойчивая бактерия — Helicobacter pylori (HP). Более 80% заболеваний гастритом и язв с локализацией в желудке и 12-перстной кишки обусловлены персистированием в слизистой оболочке желудка бактерии H. pylori. При инфицировании Н. рylori развитие патологического процесса начинается с воспаления слизистых оболочек в виде гастрита антрального отдела желудка или гастродуоденита, осложняющихся затем клеточной метаплазией эпителия слизистой оболочки и его деструкцией с образованием язв.
Современные подходы к лечению заболеваний гастродуоденальной зоны предполагают обязательное обследование пациентов на инфицированность Н. рylori и, в случае положительного результата — в комплексное лечение заболевания включается эрадикационная терапия. При хеликобактерной инфекции терапия включает назначение антибактериальных препаратов с учетом резистентности Helicobacter pylori к ним, пробиотических препаратов для коррекции микробиоценоза, лекарственных средств (ЛС), регулирующих кислотность желудочного сока и соблюдение специальной диеты.
Диета при лечении Хеликобактер Пилори определяется рядом факторов: заболеванием (язвенная болезнь, гастрит, дуоденит), уровнем кислотности желудочного сока (гастрит с повышенной/пониженной кислотностью), стадией заболевания (обострение, ремиссия). Лечебное питание при заболеваниях гастродуоденальной зоны является неотъемлемой частью комплексного лечения. Основу лечебного питания при Helicobacter pylori-ассоциированных заболеваниях составляет Диета №1 по Певзнеру или ее разновидности (1А и 1Б). Несмотря на некоторые особенности каждого из этих лечебных столов, все они строятся на общих принципах:
Для этого в рационе питания:
Энергетическая ценность суточного рациона в среднем варьирует от 2600 до 2900 Ккал, за исключением диеты в остром периоде (Стол 1А), в котором энергоценность рациона снижена до 1800-1900 Ккал, за счет голодания в первые 1-2 суток и ограничения количества белков до 80 г, жиров до 80-85 г и углеводов до 200 г в последующую неделю. Рацион Стола №1 содержит 95-100 г белков, 100 г жиров и 400-420 г углеводов.
Диета номер 1 при язвенной болезни желудка создает оптимальные условия для заживления дефекта слизистой, поскольку достаточное содержание белка в рационе благоприятно влияет на репаративные процессы, жиры подавляют секрецию желудочного сока, а отсутствие грубой пищи обеспечивает ее механическое щажение. Однако, сроки нахождения больного на диете при язве желудка увеличиваются до полугода. Но при хорошем самочувствии сроки пребывания больных на этой диете могут быть сокращены. Переход на общий стол предполагает регулярный прием пищи, горячей/холодной пищи и алкогольсодержащих напитков.
Важной отличительной особенностью является то, что при лечении HP-ассоицированых заболеваний у подавляющего большинства пациентов после применения 7-14 дневного курса антибактериальных средств развивается дисбактериоз кишечника, что требует включения в рацион питания продуктов, содержащих пребиотики и биопрепаратов (пробиотиков) для коррекции структуры микробиоценоза. С этой целью рацион диеты при Хеликобактер Пилори должен включать достаточное количество кисломолочной продукции (йогурт без добавок, кефир, простокваша), а при выраженном дисбактериозе — препараты Лактофильтрум, Бифидумбактерин, Лактобактерин, Максилак, Линекс, Полибактерин и другие, которые принимают на протяжении 14-21 суток.
Разрешенные продукты
Диета HP-ассоциированных заболеваний желудка в остром периоде предусматривает приготовление вегетарианских первых блюд с добавлением хорошо разваренных круп (гречка, манная, рис, геркулес) или протертых овощей. Вне периода обострения рацион можно расширить за счет супов из вермишели с добавлением протертого куриного мяса или индейки. На второе готовят паровые или отварные блюда из нежирного мяса курицы или индейки без кожи, нежирной свинины и говядины в виде паровых котлет, биточков, суфле, зраз, кнелей.
Разрешается употреблять и мясо, запеченное в духовке. В рационе питания должна присутствовать нежирная рыба белых сортов. В качестве гарнира могут использоваться рис, манная, овсяная, гречневая крупа, макароны или вермишель. Каши можно варить как на воде, так и разбавленном молоке, при этом, они должны быть хорошо разваренными. Овощи (морковь, картофель, свекла, цветная капуста, молодой горошек) варят на пару и затем тщательно протирают, подают в виде пюре. Все виды масел (сливочное и растительное) добавляются в уже готовые блюда. Разрешено включать в рацион подсушенный пшеничный хлеб, галетное печенье.
Из молочных продуктов показаны: не цельное молоко, некислые простокваша и кефир, свежий некислый творог. Разрешается нечастое употребление неострого маложирного натертого сыра, куриных яиц в виде омлета или всмятку дважды в неделю. Из закусок при не протертом варианте диеты можно употреблять салат из отварных овощей, нежирную сельдь, колбасу докторскую, нежирную ветчину, заливную рыбу на овощном отваре. В качестве десертов можно употреблять блюда на основе протертых ягод и манной крупы, запеченные фрукты и сладкие ягоды, зефир, некислое варенье, мед, пастилу. Из напитков — кисели, отвар шиповника, компоты, соки из фруктов, чай/слабый кофе с молоком.
«Стол № 1»: кому нужна диета. Рецепты и мнение эксперта
Диета «Стол № 1»: меню, рецепт и комментарий врача-диетолога.
Материал прокомментировала Алена Поташева, гастроэнтеролог, диетолог, кандидат медицинских наук, ведущий специалист сети клиник «Семейная»
Кому нужна диета «Стол № 1»
В 1920–1930 годах терапевт Мануил Певзнер разработал систему питания из 15 «столов» — рационов, рекомендованных пациентам при различных диагнозах. Эти схемы популярны и активно используются в медицине и сейчас [1]. «Стол № 1» назначают при проблемах ЖКТ, в основном — при гастрите с повышенной кислотностью и затихающей язве желудка. Эта диета должна помочь восстановить функции организма. Рацион «Стол №1а» немного отличается от оригинала и назначается при хроническом обострении заболеваний ЖКТ. Диеты стоит придерживаться в течение 6–12 месяцев, но точный период следования рациону определяет врач на основании анализов, осмотров, анамнеза и результатов лечения.
В чем суть диеты «Стол № 1»
Помимо списка разрешенных и запрещенных продуктов, важно, как приготовлены блюда. При рационе «Стол № 1» продукты нужно варить, запекать или готовить на пару. Желательно, чтобы на блюдах из духовки не было поджаристой корочки, соль нужно добавлять по минимуму, а острые специи вовсе исключить. Пациентам не стоит есть слишком горячие или холодные блюда, то же касается напитков. Рацион предполагает дробное питание пять-шесть раз в сутки, допустимы полезные перекусы.
Суточный состав и энергетическая ценность блюд в диете «Стол № 1»:
Что можно при диете «Стол № 1»: список продуктов
Большинство продуктов, рекомендованных к употреблению при этом рационе, общедоступны и просты. Согласно разработкам М. И. Певзнера и некоторым исследованиям в области диетологии, при язве и гастрите можно есть [2]:
Молочные продукты (молоко, кефир, ряженка, сливки, творог, сметана, нежирный сыр в небольших количествах). Содержащийся в них сывороточный протеин обладает антимикробными и противовирусными свойствами, повышает иммунную защиту и здоровье костей, улучшает антиоксидантную активность [3].
Несоленое сливочное, топленое и растительные масла. В них содержится много полезных жиров и витаминов, например А (1 ст. л. сливочного масла — 11% суточной нормы).
Вареные яйца всмятку (либо в омлете). В них много холина, который полезен для всех систем организма [4].
Мясо и рыбу, но только нежирных сортов и без кожи, вареные, приготовленные на пару или в духовке.
Овощи: картофель, морковь, свеклу, цветную капусту, молодые кабачки и тыкву.
Крупы — овсяную, рисовую, манную, гречневую. Каши должны быть хорошо разваренными, как вариант — протертыми. Они богаты витаминами, содержат фитиновую и верховую кислоты [5].
Макароны и вермишель (можно варить на молоке).
Десерты: ягодные кисели, пюре, некислое варенье, пастилу, нежирные кремы, мед).
Хлеб и хлебобулочные изделия. Печенье, пирожки (не жареные) с разнообразными начинками.
В некоторых исследованиях утверждается, что пробиотики помогают при проблемах с желудком, вызванных бактериями Helicobacter pylori [6]. Они признаны самой частой причиной гастрита, на которую приходится 90% случаев заболевания. Полезные пробиотические продукты могут помочь при гастрите. К ним относятся чайный гриб, квашеная капуста и натуральный йогурт. Более частое и меньшее количество приемов пищи также может облегчить симптомы.
Некоторые типы гастрита могут затруднить усвоение организмом железа или витамина B12, что приводит к его дефициту. Поговорите со своим врачом о приеме добавок для предотвращения дефицита.
Что нельзя при диете «Стол № 1»: список продуктов
При диетическом рационе стоит избегать некоторых продуктов, которые раздражают желудок и усугубляют симптомы. Постарайтесь исключить их полностью на время лечения. Во время диеты «Стол № 1» нельзя:
пить алкоголь и кофе;
употреблять кислые продукты (не только цитрусовые, но и, например, помидоры);
добавлять к блюдам уксус и соусы (кетчуп, майонез);
пить концентрированные фруктовые соки;
есть жареные и жирные блюда даже из разрешенных продуктов (например, яичницу), бобовые;
есть некоторые овощи: огурцы, репу, редьку;
любые консервированные и маринованные продукты;
употреблять каши из ячневой и кукурузной крупы;
варить крепкие овощные и грибные бульоны и супы.
Польза диеты «Стол № 1»
«Стол № 1» называют также щадящей диетой. Ее цель — умеренное механическое, термическое и химическое воздействие на слабый желудок. Питание при этом должно быть физиологически полноценным — содержать достаточное количество калорий, белков, жиров и углеводов. Рацион способствует уменьшению воспаления, заживлению язв, нормализации перистальтики и секреторной функции.
Польза диеты основана на исключении трудноперевариваемых и раздражающих слизистую оболочку желудка продуктов. Играет роль не только состав ингредиентов, но и способ приготовления: вареные, запеченные и приготовленные на пару блюда легче усваиваются.
Диета «Стол № 1»: меню на неделю
День 1
Завтрак: молочная рисовая каша, некрепкий чай с сахаром.
Обед: паровые куриные котлеты, тушеные кабачки, яблочный компот.
Ужин: омлет с горошком, ягодный кисель.
День 2
Завтрак: овсяная каша с запеченным яблоком, ряженка.
Обед: молочная вермишель, печенье, ягодный морс.
Ужин: гречневая каша с рыбными паровыми котлетами, персиковый сок.
День 3
Завтрак: два яйца всмятку, сладкий чай.
Обед: рассыпчатая рисовая каша, треска, запеченная с морковью.
Ужин: протертый куриный суп-пюре со сливками.
День 4
Завтрак: манная каша с молоком, простокваша.
Обед: паровое мясное суфле, перловый вегетарианский суп, чай.
Ужин: лапшевник с творогом, греческий йогурт.
День 5
Завтрак: творожный сырок, печеные яблоки, некрепкое какао с молоком.
Обед: бефстроганов из вареного мяса, картофельное пюре, свежевыжатый сок.
Ужин: пудинг пшенный с творогом, чай с молоком.
День 6
Завтрак: рисовая каша с тыквой, стакан ряженки.
Обед: рисовый молочный суп, компот из сухофруктов.
Ужин: салат из мелко натертой моркови, капусты и свеклы, сладкий чай
День 7
Завтрак: паровой омлет с морковью, чай с молоком.
Обед: картофельный суп с кусочками курицы, ягодный морс.
Ужин: фруктовый салат с кефиром, манник, коктейль из молока с бананом.
Отзыв врача о диете «Стол № 1»
Алена Поташева, гастроэнтеролог, диетолог, кандидат медицинских наук, ведущий специалист сети клиник «Семейная»
Обычно в современной гастроэнтерологии диетические столы, разработанные 100 лет назад Певзнером, не применяются. Диету №1 когда-то использовали для лечения гастрита и язвенной болезни. С изобретением современных лекарств и схем лечения (в первую очередь, это ингибиторы протонной помпы и схемы эрадикации (удаления) бактерии, связанной с образованием язв — Helicobacter pylori). Кстати, двум австралийским врачам — гастроэнтерологу Барри Маршаллу и патоморфологу Робину Уоррену — в 2005 году была присуждена Нобелевская премия по физиологии и медицине «за открытие бактерии Helicobacter pylori и ее роли при гастрите и язвенной болезни». Они начали свои исследования почти полвека назад, и с тех пор основой лечения язвенной болезни в большинстве случаев стали схемы на основе антибиотиков и препаратов, снижающих кислотность желудка. Если язва вызвана чем-то иным, то необходимо убрать эту причину, например, отменить нестероидные противовоспалительные средства, злоупотребление которыми может вызвать появление язв.
Самая важная диетическая рекомендация при гастрите — руководствоваться здравым смыслом: если какие-либо продукты вызывают у вас изжогу, то не нужно их употреблять. Как правило, это те самые продукты, которые запрещались у Певзнера, но все индивидуально. Так что конкретных универсальных запретов нет, хлеб можно любой.
Пожизненно диеты придерживаться не следует. Только в самом раннем периоде заболевания, по российским рекомендациям, можно использовать щадящее приготовление (если язва осложнилась кровотечением или прободением, но тогда пациента прооперируют — и это будут немного другие условия). В зарубежных рекомендациях ничего подобного нет. Противопоказаний к этой диете нет, как и особой пользы. Так стоит ли себя ограничивать без необходимости?
Бонус: рецепт
Классическое советское меню всегда можно адаптировать под современные реалии и добавить разнообразия в стандартный рацион. Например, приготовить морковный пай.
Хеликобактер пилори: что можно и чего нельзя (2020-08-24 13:41:56)
Хеликобактер пилори: что можно и чего нельзя
Хеликобактерная инфекция — одна из самых распространенных на планете. По данным различных источников, количество носителей бактерии составляет от 50 до 60% от общего населения. Процент зараженных helicobacter pylori (HP), выше для развивающихся стран с теплым климатом. Развитые государства и территории с низкой среднегодовой температурой имеют меньшее число носителей HP.
Хеликобактер передается между людьми и от животного к человеку. В ходе исследований бактерия была выявлена у кошек и отдельных видов обезьян. Существует 3 доказанных пути заражения и один, не получивший научных подтверждений.
Несколько десятилетий назад учеными было установлено, что эта бактерия поселяется в различных отделах желудка и 12-перстной кишки. С ней напрямую связаны такие заболевания как гастрит, язва желудка и 12-перстной кишки. В некоторых случаях хеликобактер пилори провоцирует развитие раковых опухолей и лимфом в желудке.
Чтобы не допустить развития тяжких последствий, при обнаружении в желудке этого микроорганизма нужно придерживаться определенных правил питания.
При поражении организма бактерией хеликобактер пилори важно большое внимание уделять не только рациону, но и способам приготовлении пищи. Необходимо отдавать предпочтение разваренным блюдам, еде, приготовленной на пару или запеченной без образования поджаристых корочек.
Полезна пища со щадящим химическим и механическим составом. Желательно готовить крупяные или овощные супы на некрепких бульонах овощных, рыбных, куриных. Можно использовать и второй мясной бульон, когда первый отвар после 3 – 5 минут кипения сливают, мясо промывают и заново заливают водой.
Крупы должны быть хорошо разварены, а овощи и мясо в супах можно протереть до состояния пюре. В супы можно вбивать яйцо или заправлять их небольшим количеством сливок, сметаны.
Полезно добавлять в готовые блюда мелко нарубленный укроп. В диетическом питании должны быть слизистые крупяные каши. Особенно полезна каша из геркулеса, приготовленная на курином бульоне и приправленная небольшим количеством натурального сливочного или льняного масла.
Также разрешено есть:
• белый хлеб из пшеничной муки вчерашней выпечки или подсушенные сухарики из него;
• сухое печение и печеные ватрушки, пироги с яблоками;
• паровые котлеты и биточки из нежирного мяса, курицы, рыбы;
• молоко, нежирные сливки, кефир;
• некислый свежий творог и блюда из него, приправленные нежирной сметаной;
• яйца всмятку в количестве 1 – 2 в день;
• отварную лапшу, вермишель с неострым тертым сыром;
• паровые или печеные овощи – картофель, брокколи, морковку, свеклу;
• фрукты в печеном, отварном виде;
• молочный кисель;
• травяные чаи; мед, зефир, пастилу.
Полезное питание при хеликобактер пилори предусматривает прием пищи от 4 до 6 раз в день. Запрещена подача слишком горячих и холодных блюд.
Благоприятные и неблагоприятные условия для роста Helicobacter pylori
Хеликобактерная инфекция является одной из главных причин развития хронического гастрита и язвенной болезни желудка. На теле бактерий имеются жгутики, которые позволяют микроорганизму быстро передвигаться в густом слизистом слое, защищающем стенки желудка от агрессивного воздействия соляной кислоты. Белки и липополисахариды, содержащиеся на наружной поверхности Helicobacter pylori, способствуют прикреплению патогенного микроорганизма к клеткам эпителия слизистой оболочки желудка.
Кроме того, болезнетворный микроорганизм способен выделять протеолитические ферменты, которые расщепляют защитный слой на стенках желудка, делая орган уязвимым перед воздействием желудочного сока. Скорость и характер роста хеликобактерной инфекции напрямую зависит от ряда отдельных факторов, под воздействием которых может наблюдаться как увеличение популяции бактерий, так и её эрадикация.
Что стимулирует рост Helicobacter pylori
Главным стимулирующим фактором ускорения роста и увеличения популяции Хеликобактер Пилори, является низкий иммунитет. Любое иммунодефицитное состояние, независимо от степени тяжести, создает благоприятные условия для размножения патогенного микроорганизма. К другим факторам, положительно влияющим на хеликобактерную инфекцию, относят:
Жизненный ритм людей, проживающих в крупных городах, приводит к появлению сразу нескольких перечисленных факторов. Если для бактерии были созданы благоприятные условия, то она за короткий промежуток времени способна привести к развитию гастрита, а также язвенной болезни желудка и двенадцатиперстной кишки.
Что угнетает рост Helicobacter pylori
Несмотря на высокий потенциал выживаемости в условиях агрессивной кислотной среды желудка, хеликобактерная инфекция уязвима перед компонентами некоторых продуктов питания. Диета при Хеликобактер Пилори должна включать такие пищевые ингредиенты:
Диета при Хеликобактер Пилори может быть дополнена умеренными физическими нагрузками, включением в рацион свежих овощей и фруктов, полным отказом от употребления алкоголя и табакокурения.
Чем дополнить стандартную терапию хеликобактерной инфекция
Медикаментозная эрадикация Хеликобактер Пилори проводится с использованием таких групп лекарственных препаратов:
Усилить эффект лечения Хеликобактер Пилори и закрепить полученный результат, можно за счет использования метапребиотика. Стимбифид Плюс эффективно дополняет стандартную эрадикационную терапию благодаря комбинированному уникальному составу. Действие метапребиотика обусловлено содержанием фруктополисахаридов, фруктоолигосахаридов и лактата кальция. Первые два компонента являются натуральным субстратом для собственных полезных бактерий, обитающих в просвете желудочно-кишечного тракта.
Входящий в состав лактат кальция стимулирует рост и размножение полезной микрофлоры желудка, подавляя тем самым жизнедеятельность Helicobacter pylori. Метапребиотик Стимбифид Плюс одинаково эффективен при любой степени тяжести хеликобактерной инфекции. Данное средство не только помогает ускорить процесс эрадикации болезнетворного микроорганизма, но и стимулирует процесс естественного восстановления поврежденного желудочного эпителия.
Монотерапия с использованием метапребиотика Стимбифид Плюс, является новой концепцией эрадикации хеликобактерной инфекции.
Метапребиотик универсален, поэтому может быть использован в составе комплексной схемы эрадикации бактерии, а также для профилактики хеликобактерной инфекции, хронического гастрита и язвенной болезни желудка. Стимбифид плюс безопасен в любом возрасте и не вызывает побочные эффекты. Кроме положительного влияния на состояние слизистой оболочки желудка, метапребиотик помогает восстановить нормальную микрофлору кишечника и нормализовать его иммунную функцию.
Питание при хроническом гастрите: ликбез от диетолога
Гастрит – это заболевание, характеризующееся воспалением слизистой оболочки желудка. Более глубокие изменения с распространением на мышечную стенку желудка – это уже язвенная болезнь, которая является значимым фактором риска рака желудка.
Так что, такое часто встречающееся заболевание, как гастрит, без внимательного к нему отношения, может привести к очень неприятным последствиям.
При хроническом течении заболевания, связанных с ним нарушений пищеварения и всасывания может возникать дефицит некоторых витаминов, в частности, вит. В12 и В9, а также дефицит железа. Недостаток перечисленных микронутриентов имеет свои специфические проявления, например, развивается анемия.
Что же способствует возникновению гастрита, может быть названо его причиной?
С симптомами гастрита сталкивается в течение жизни практически каждый человек.
Это различного характера боли в животе, чаще «под ложечкой», от ноющих до схваткообразных острых, тошнота и рвота, изжога и отрыжка, нарушения стула (как диарея, так и запор), вздутие живота – вот неполный перечень неприятностей, которые несет с собой воспаление желудка.
Гастрит может быть острым, это неприятная, но, как правило, быстро проходящая ситуация. Чаще его провоцирует какой-то яркий фактор. Например, большая порция алкоголя или непривычное употребление жирного жареного мяса, или прием 3-4 порошков от простуды в день.
Хронический же гастрит может протекать бессимптомно, о чем стало известно при анализе планово выполненных гастроскопий. Но стабильность такого гастрита очень неустойчивая и любое, менее выраженное воздействие, может привести к обострению.
Разделение гастрита на гипоацидный (с пониженной секрецией или кислотностью, чаще атрофический) и гиперацидный (с сохраненной или повышенной кислотностью) имеет важное значение не только для постановки грамотного диагноза, но и при выборе терапии и диетического подхода.
Диета при гастрите имеет некоторые общие положения.
Существуют также особенности меню во время обострения и в зависимости от типа секреции.
Итак, что нужно иметь в виду и стараться придерживаться человеку, которого беспокоит гастрит.
Можно составить примерный список продуктов, допустимых и нежелательных при гастрите. Строгость в отношении последних зависит от стадии заболевания и от индивидуальных отношений с продуктами.
Основой рациона должны стать:
Особенности питания при остром гастрите и обострении хронического
В остром периоде назначают «Стол №1а». Это не совсем физиологичный рацион, он ограничен по калориям, однообразен, обеднен витаминами. Количество приемов пищи увеличивается до 6-8 в день, пища протертая, пюреобразная, свежие овощи и фрукты исключены совсем, супы только на воде или овощном отваре, «слизистой» консистенции, мясо и рыба исключительно в виде фарша, только вареные или на пару, никакие специи не добавляются, количество соли минимально, хлеба нет, даже подсушенного.
Такого режима можно придерживаться 5-7 дней. Назначение его направлено на максимальную защиту слизистой желудка от любых раздражающих факторов.
Затем режим питания несколько расширяется за счет добавления постных мясных бульонов, сухариков, фруктовых киселей.
Достаточно строгий лечебный режим питания рекомендовано соблюдать до 1,5-2 месяцев, затем постепенно расширять набор продуктов и блюд под контролем самочувствия.
Запрещенными (нежелательными) продуктами остаются:
Кофеин является сильным стимулятором желудочной секреции, поэтому его употребление должно быть ограничено.
Следуя принципам диетотерапии можно серьезно ускорить выздоровление и побороть гастрит.
Принципов «диеты гастрита» можно придерживаться при возникновении симптомов самостоятельно, особенно если предыдущий опыт работы с врачом в этом направлении. Крайние варианты ограничений (только протертая пища, исключение овощей и мяса, специй) не должны практиковаться больше 5-7 дней, это чревато другими нарушениями обмена.
Обязательно обратитесь к специалисту для выработки плана лечебной диеты именно для вас в конкретной клинической ситуации.
Вам поможет врач-гастроэнтеролог или врач-диетолог.