аллергия на рис у грудничка при гв
Аллергия на кашу
Последнее обновление: 03.03.2021
Аллергия на кашу у взрослых – явление относительно редкое, зато дети страдают от нее намного чаще. Подобная реакция в детском возрасте обусловлена недостаточным уровнем развития желудочно-кишечного тракта, ранним введением в прикорм каш, а также особенностью иммунной системой.
У ребенка аллергия на каши: в чем причина?
До полугодовалого возраста ребенку обычно хватает материнского молока. Однако по мере взросления малышу становится его недостаточно, поэтому, начиная с 4-6 месяцев, грудное меню принято дополнять введением прикорма. Обычно в качестве дополнительной пищи грудные дети получают прикорм в виде овощных и фруктовых пюре, а также кашек.
Переход от материнского молока к более «взрослой» еде нередко сопровождается неприятными моментами. Аллергия на каши у грудничка – достаточно распространенное явление.
Одна из причин появления подобной аллергии – использование при приготовлении каши цельного коровьего или козьего молока. Повышенная чувствительность и аллергия на белок молока особенно распространена, в частности, у малышей, находящихся на искусственном вскармливании.
Из-за опасности развития аллергических реакций большинство педиатров рекомендует отказаться от раннего прикорма с использованием молочных продуктов. Врачи советуют варить каши не на молоке из-за опасности аллергии, а на воде.
Еще одна предпосылка к развитию аллергии – непереносимость или повышенная чувствительность к глютену и глиадину, содержащихся во многих крупах. При непереносимости глютен оказывает особое воздействие на ворсинки кишечника, в результате чего может возникать метеоризм, боль в животе, вялость и апатия, головные боли, повышенная чувствительность кожи, зуд, першение в горле, высыпания.
В кишечнике происходит расщепление растительного белка на аминокислоты. Но так как ЖКТ грудничка еще не до конца сформирован, вырабатывается недостаточное количество ферментов, необходимых для качественного переваривания глютена и глиадина. Именно поэтому прикорм следует начинать с безглютеновых каш. К ним относятся кукурузная, гречневая, рисовая.
В крупах содержится большое количество клетчатки. Грубые растительные волокна нормализуют и стимулируют работу кишечника, однако в некоторых случаях (например, в детском возрасте) способны вызывать проблемы с пищеварением. Именно по этой причине нельзя давать малышам цельнозерновые крупы, грубую овсянку, ячмень.
В состав детских сухих каш часто добавляют сухофрукты и цукаты, которые также способны стать причиной аллергии. Поэтому желательно начинать прикорм с каш без фруктовых добавок – особенно это касается цитрусовых, яблок, клубники, малины и экзотических плодов.
Несмотря на то, что сахар относится к углеводам, а не к белкам, его содержание в детской каше также может стать предпосылкой к развитию аллергии. Наличие в продуктах сахара ведет к усилению процессов брожения и гниения в детском кишечнике. Из-за этого для прикорма рекомендуется брать каши с пометкой «без сахара».
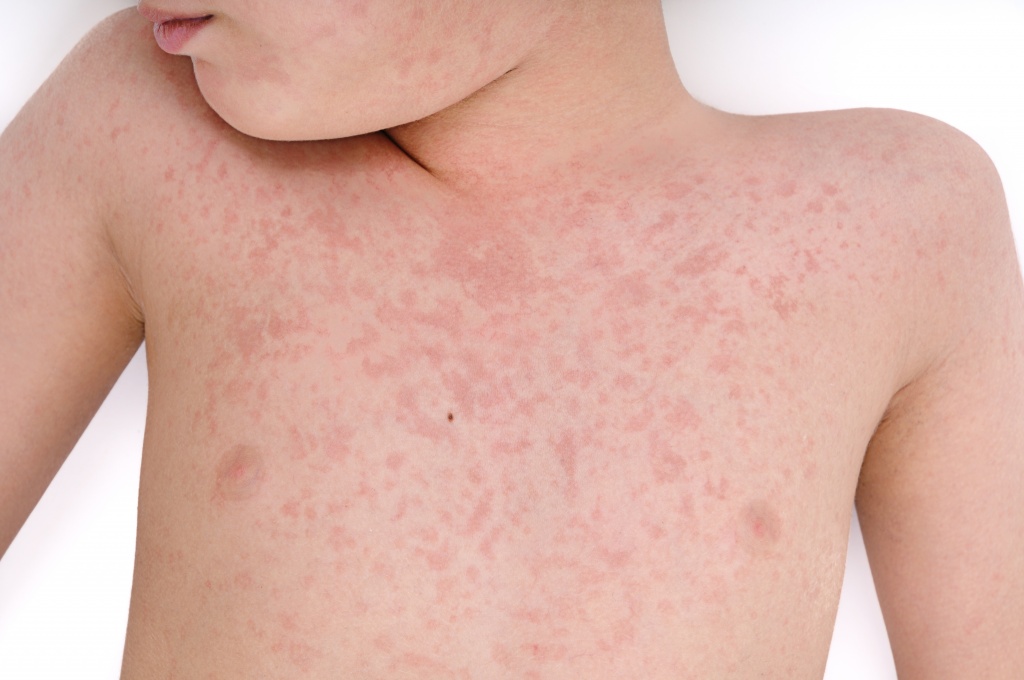
Аллергия на кашу: симптомы
В зависимости от общего состояния здоровья, уровня иммунитета, проживания в экологически благоприятном или неблагоприятном регионе, а также наследственности, признаки аллергии могут иметь разную степень проявления. У некоторых людей нетипичная реакция может ограничиться легким покраснением кожи, тогда как у других проблема принимает более серьезные формы.
К числу симптомов аллергии на кашу относят следующее:
Аллергия на гречневую кашу
Гречневая крупа считается одной из самых полезных и редко вызывающих аллергию. В ее состав входит ряд ценных микроэлементов, витаминов группы В, растворимых жиров и солей. При этом гречка не содержит глютена, легко усваивается, не вызывает запоров, поэтому именно ее рекомендуют использовать в качестве основной каши в период введения прикорма.
Однако, несмотря на относительную безопасность, гречка может стать причиной развития аллергии. Считается, что предпосылкой к этому являются белки из числа альбуминов, проламинов и глобулинов, входящие в ее состав.
Обычно упоминают следующие признаки аллергии на гречневую кашу: отек языка и губ, ощущение покалывания во рту, кашель и чихание, появление сыпи, сопровождающейся зудом, затрудненное дыхание, одышка, боль в носовых пазухах.
Аллергия на кукурузную кашу
Как и гречка, кукурузная каша вызывает аллергию редко. Она не содержит глютен, поэтому используется в качестве первого прикорма.
Симптомы аллергии на кукурузную кашу совпадают с признаками аллергии на другие крупы.
Рисовая каша: аллергия
В состав риса входит много витаминов, микроэлементов и минералов. Считается, что он вызывает аллергию достаточно редко, однако такие случаи все же имеют место. Согласно некоторым исследованиям, склонность к повышенной чувствительности к рису имеет наследственный характер.
Аллергия на пшеничную кашу
В отличие от описанных выше круп, пшеница содержит глиадин – растительный белок, для переработки которого необходимо особые ферменты. Если же они вырабатываются в недостаточном количестве, у человека развивается аллергическая реакция. Поэтому людям, имеющим аллергию на глиадин, глютен- придется исключить из рациона пшеничную кашу.
Признаки аллергии на пшеничную крупу представлены описанными выше кожными проблемами, а также сбоями сердечного ритма, затрудненным дыханием, повышенной температурой тела.
Аллергия на манку
Учитывая, что манная крупа представляет собой мелко перемолотую пшеницу, каша из нее может вызывать аллергию. Несмотря на то, что в ней относительно мало клетчатки (около 2%), высокое содержание клейковины делает манку опасной для маленьких детей и людей, имеющих склонность к аллергии на глютен, глиадин.
Аллергия на пшенную кашу
Нетипичная аллергическая реакция на пшено встречается реже, чем на пшеницу. Главная причина ее развития – специфический растительный белок, входящий в состав пшенной крупы.
Какие каши есть при аллергии?
Если у взрослого человека или ребенка наблюдается аллергия на кашу, это не повод отказываться от всех зерновых. Реже всего вызывают аллергию гречневая, рисовая и кукурузная каши – обычно их можно есть даже при аллергии на другие продукты.
Диагностика и лечение аллергии на кашу
Терапия должна начинаться с консультации у специалиста. Если вы заметили у себя, своих близких или ребенка появление признаков необычной реакции на ту или иную крупу, необходимо записаться на прием к аллергологу или дерматологу.
Чтобы выяснить, какие именно каши, вызывающие аллергию, стали причиной развития ненормального ответа иммунной системы, врач проведет кожные пробы, назначит анализ крови на IgE. Именно эти исследования помогают точно выявить аллерген. Для их проведения доктор наносит на кожу предплечья потенциальные аллергены и наблюдает за реакцией организма.
После того, как будет установлен аллерген, врач назначит соответствующую терапию. Обычно она заключается в употреблении энтеросорбентов, приеме антигистаминных средств, обработке кожных высыпаний противозудными мазями и кремами, применении противовоспалительных препаратов. Если имеет место ринит, могут быть назначены гормональные капли.
Кроме того, важно соблюдение противоаллергенной диеты. Это значит, что из рациона пациента (или кормящей матери, если речь идет о грудничке) должны быть исключены:
Как ускорить выздоровление при аллергии на кашу?
Чтобы терапия была максимально эффективной, важно соблюдать все рекомендации доктора. Также можно дополнительно использовать вспомогательные средства – например, интенсивный и восстанавливающий кремы «Ла-Кри».
При выборе подходящего средства нужно отталкиваться от симптоматики аллергии. Если имеет место повышенная сухость и высыпания, целесообразно пользоваться интенсивным кремом, а если наблюдается зуд без ярко выраженной сухости, лучше воспользоваться восстанавливающим кремом «Ла-Кри».
Клинические исследования
Проведенные клинические исследования доказывают высокую эффективность, безопасность и переносимость продукции ТМ ««Ла-Кри». Крем для чувствительной кожи подходит для ежедневного ухода за взрослой и детской кожей с легкой и средней формой атопического дерматита и в период ремиссии. В результате терапии отмечено снижение активности воспалительного процесса, уменьшение сухости, зуда и шелушения.
Средства рекомендованы союзом педиатров России.
Аллергия при грудном вскармливании
Грудное молоко – лучшее питание для младенцев. Но как быть, если на этот идеальный продукт ребенок реагирует кожными высыпаниями, проблемами с пищеварением и общим ухудшением состояния? Разбираемся, может ли быть аллергия на грудное молоко и что делать, если её симптомы появились у малыша на грудном вскармливании.
Как часто возникает аллергия на грудное молоко?
Аллергия – это ошибочная чрезмерная реакция иммунной системы человека на какое-то вещество или продукт питания. Как правило, эти вещества безопасны для организма, но его защитные механизмы их словно “не узнают” и видят в них угрозу.
Именно на белок грудного молока аллергия у младенца маловероятна. По крайней мере известные подобные случаи во всем мире можно пересчитать по пальцам. Такая аллергия даёт о себе знать сразу же и вызывает тяжелое состояние у ребенка. Поэтому при проявлениях аллергии у младенца на ГВ винить в ней грудное молоко и переходить на искусственное вскармливание будет неправильно.
Причины возникновения аллергии на грудном вскармливании.
Почему же тогда возникает аллергия у грудного ребенка? Дело в том, что в грудное молоко в небольших количествах поступают вещества из еды кормящей мамы. Так иммунитет ребенка знакомится с будущей пищей. Но если у малыша есть в анамнезе такие факты, как, например, беременность мамы проходила с осложнениями, ребенок был рожден путем кесарева сечения, если у него есть склонность к аллергии – например, ею страдают один или оба родителя, – то такого “знакомства” его иммунная система может не выдержать и выдать аллергическую реакцию. И даже без этих факторов риска развития аллергии, она у 10-15% детей может развиться.
Хорошая новость – в большинстве случаев пищевую аллергию дети “перерастают”. Если ей страдают до 30% малышей до года, то среди взрослых пищевая аллергия есть только у 1-3%. Новость плохая – без лечения заболевание будет принимать более тяжелые формы, вплоть до развития бронхиальной астмы. Если у грудничка при ГВ началась аллергия, маме придется пересмотреть свой рацион.
Это важно!
При первых проявлениях аллергии у ребенка при грудном вскармливании, необходимо обратиться к педиатру и все дальнейшие действия: обследование, лечение и диету – проводить под его контролем.
Диета кормящей матери. Как выявить аллерген?
Диета кормящей мамы – это не переход на скудный набор безопасных продуктов. Мама по-прежнему должна питаться вкусно и разнообразно. Главное – выявить, на что реагирует ребенок, и заменить аллерген на сходный по пищевой ценности гипоаллергенный продукт.
На первом году жизни малыша самый распространенный аллерген – это белок коровьего молока, поэтому при проявлениях аллергии у ребенка под подозрение первым попадает именно он. Маме нужно исключить из своего меню молочные продукты, а также говядину и телятину.
Так как склонный к аллергии ребенок может реагировать не на один, а на несколько продуктов, то хотя бы две недели кормящей женщине стоит придерживаться гипоаллергенного меню, а значит на время отказаться и от потенциальных аллергенов, и от продуктов, раздражающе действующих на пищеварение, а это:
Чтобы не ошибиться с результатами наблюдения, кормящей маме нужно завести пищевой дневник. Это может быть тетрадь, блокнот, просто лист бумаги, электронная заметка в телефоне или на компьютере – как вам будет удобно. Запишите дату и перечислите в столбик все продукты, которые вы ели. Рядом отметьте, были ли у ребенка реакции со стороны кожи, органов дыхания и пищеварения, и если были, то какие.
| 08.09.2021 |
|---|
| Завтрак: каша овсяная, компот из яблок, печенье “Мария”. |
| Обед: Котлета куриная, рис, огурец свежий. Чай. Груша. |
| Ужин: Напиток Nutrima Фемилак, хлебцы гречневые. |
Кожа – щеки остаются красными; пищеварение – стул нормальный, 1 раз в день; органы дыхания – норма.
После того, как у ребенка исчезнут все проявления аллергии, можно начинать возвращать в рацион кормящей мамы исключенные продукты, соблюдая осторожность:
Аллергия на рис у грудничка при гв
Синонимы английские
Specific immunoglobulin E to the rice, Spec. IgE to the rice (serum).
Иммунофлюоресценция на твердой фазе (ImmunoCAP).
кЕдА/л (килоединица аллергена на литр).
Какой биоматериал можно использовать для исследования?
Венозную или капиллярную кровь.
Как правильно подготовиться к исследованию?
Общая информация об исследовании
В рисе содержится кальций, железо, витамины группы В. Он состоит из углеводов и относительно небольшого количества белка. Белковый состав рисового зерна: глютенины, глобулины, альбумины и проламины. Кроме широкого применения в кулинарии, рис, а именно его оболочка, используется в некоторых производственных процессах, таких как продукция очищенной альфа-целлюлозы и фурфурола.
Сырой рис более аллергенен, чем вареный, хотя некоторые из аллергенов риса являются термостабильными (например, белки – переносчики липидов) и сохраняют аллергенный потенциал даже после обработки. В то же время рис считается гипоаллергенным продуктом и входит в составы различных элиминационных диет (диет, назначающихся при аллергии и исключающих некоторые продукты).
Аллергия к рису, как правило, проявляется нарушением функции пищеварительной системы (хейлит, гастрит, колит, гастроэнтерит, синдром раздраженной кишки), кожными проявлениями (атопический дерматит, крапивница, отек Квинке) и реже нарушениями функции дыхательной системы (аллергический ринит, бронхиальная астма).
Количественное определение специфических IgE-антител позволяет оценить взаимосвязь между уровнем антител и клиническими проявлениями аллергии. Низкие значения этого показателя указывают на низкую вероятность аллергического заболевания, в то время как высокий уровень имеет высокую корреляцию с клиническими проявлениями заболевания. При выявлении высоких уровней специфических IgE возможно предсказать развитие аллергии в будущем и более яркое проявление ее симптомов. Однако концентрация IgE в крови нестабильна. Она меняется с развитием заболевания, с количеством получаемой дозы аллергенов, а также на фоне лечения. Рекомендуется повторить исследование при изменении симптомов и при контроле проводимого лечения. О необходимости повторного исследования нужно консультироваться с лечащим врачом.
ImmunoCAP характеризуется высокой точностью и специфичностью: в малом количестве крови обнаруживаются даже очень низкие концентрации IgE-антител. Исследование является революционным и основано на иммунофлюоресцентном методе, что позволяет увеличить чувствительность в несколько раз по сравнению с другими анализами. Всемирная организация здравоохранения и Всемирная организация аллергологов признают диагностику с использованием ImmunoCAP как «золотой стандарт», так как она доказала свою точность и стабильность результатов в независимых исследованиях. В Российской Федерации до настоящего момента методика не получила широкого распространения, хотя во всем мире до 80 % анализов на специфические иммуноглобулины класса Е выполняется с помощью ImmunoCAP.
Таким образом, выявление специфических IgE с помощью данной методики выводит аллергодиагностику на качественно новый уровень.
Для чего используется исследование?
Когда назначается исследование?
Что означают результаты?
Значение показателя,
Класс
Уровень аллергенспецифических антител IgE
Как питаться кормящей маме, если у ребенка пищевая аллергия возникла на грудном вскармливании
Прежде всего важно отметить, что «аллергии на грудное молоко» не бывает. Реакции, которые возникают у ребенка на грудном вскармливании, связаны с тем, что в грудное молоко в очень маленьких количествах проникают все вещества, которые получает мама с рационом. Легче всего проникают низкомолекулярные соединения, в том числе различные пищевые добавки, которые способны вызывать «псевдоаллергические» реакции. Но также в молоке оказываются и белковые молекулы пищи, правда, в очень маленьких количествах. В этом заключается великая мудрость природы – так ребенок, точнее его иммунная система, «знакомится» со своим будущим рационом. Однако, у ребенка с предрасположенностью к аллергии или с уже появившейся пищевой аллергией эти минимальные количества белка могут вызывать истинную аллергическую реакцию, а низкомолекулярные соединения могут являться «триггерами», усиливающими аллергию, или вызывающими реакции не иммунного характера.
Второй немаловажный факт – это то, что дети с аллергией имеют особенности иммунной системы – недостаточный иммунный ответ на инфекционные агенты. Поэтому сохранение грудного вскармливания для них еще более важно, чем для других детей.
Именно поэтому в тех случаях, когда пищевая аллергия у ребенка возникает на фоне грудного вскармливания мы НИКОГДА не переводим ребенка на искусственную смесь, а рекомендуем матери обязательно продолжить кормление грудью. При этом даем подробные рекомендации по питанию кормящей мамы, с учетом возможного воздействия различных групп продуктов.
Маме ни в коем случае не нужно «садиться на хлеб и воду». Поскольку подавляющее число случаев пищевой аллергии на первом году жизни связано с аллергией на белки коровьего молока, маме рекомендуется безмолочная диета – то есть из питания матери полностью исключаются все продукты, содержащие белки коровьего молока и других животных, говядина (а также телятина). Учитывая тот факт, что пищевая аллергия часто носит множественный характер, а также возможное влияние триггерных факторов питания на состояние ребенка, кормящей женщине назначают гипоаллергенную безмолочную диету. Однако, за счет рекомендованных продуктов маме можно сформировать полноценный и разнообразный рацион (см. разработанный в НМИЦ Здоровья детей перечень рекомендованных и не рекомендованных пищевых продуктов для кормящих матерей при аллергии к белкам коровьего молока у ребенка). При этом степень ограничений и набор продуктов в ней индивидуальны и зависят в первую очередь от тяжести клинических проявлений аллергии у ребенка и наличия аллергической патологии у матери. Из питания исключаются продукты, обладающие высокой сенсибилизирующей активностью, продукты- гистаминолибераторы, а также продукты с высоким содержанием экстрактивных веществ, биогенных аминов и пуриновых оснований, содержащие искусственные пищевые добавки и вещества, раздражающие желудочно-кишечный тракт ребенка. Рацион мамы должен быть обязательно откорректирован добавлением дополнительных порций мясных блюд, при длительной безмолочной диете назначаются препараты кальция, витамин D.
По мере улучшения состояния ребенка рацион может постепенно расширяться, однако основной аллерген (при аллергии к белкам коровьего молока – это молочные продукты) не вводится в питание не менее 6 месяцев. В любом случае, длительная диета требует постоянной коррекции желательно под контролем специалиста — диетолога.
Исключаются из питания
Разрешаются с учетом индивидуальной переносимости
Автор статьи проофессор, д.м.н. Светлана Геннадиевна Макарова
Особенности питания детей первого года жизни, страдающих пищевой аллергией
Аллергические заболевания занимают важное место в структуре детской патологии Российской Федерации и других стран. Правильность лечения и профилактики аллергии в раннем детском возрасте, особенно на первом году жизни, во многом определяет благоприятные
Аллергические заболевания занимают важное место в структуре детской патологии Российской Федерации и других стран. Правильность лечения и профилактикиаллергии в раннем детском возрасте, особенно на первом году жизни, во многом определяет благоприятные прогноз и течение заболевания в последующие возрастные периоды.
Факторами, повышающими риск возникновения аллергических заболеваний у ребенка, являются: аллергия у родителей и ближайших родственников, неблагоприятное течение беременности, наличие вредных привычек у беременной женщины (курение), прием во время беременности ряда медикаментозных препаратов, неблагополучие современной экологии и т. д.
Наиболее распространенная форма аллергии у детей первого года жизни — пищевая аллергия — иммунная форма пищевой гиперчувствительности. Пищевая сенсибилизация может развиться с первых дней или месяцев жизни ребенка.
Клинические проявления пищевой аллергии весьма разнообразны:
Продуктами с наибольшей аллергизирующей активностью являются: коровье молоко, яйцо, рыба, пшеница, арахис, соя, ракообразные (креветки, крабы, лобстеры и другие), орехи (лесные, миндаль, грецкие).
Хорошо известно, что одним из основных аллергенов, вызывающих аллергию у детей первого года жизни, является белок коровьего молока. Среди детей, страдающих атопическим дерматитом, аллергия к белку коровьего молока регистрируется в 85–90% случаях. Высокой сенсибилизирующей активностью обладают также белок куриного яйца, глютен, белок банана, рыбы. Причиной аллергии у детей первого года жизни в 20–25% случаев является белок сои. В настоящее время участились аллергические реакции на белки злаковых культур — гречиха, кукуруза, рис [1, 2].
Эти данные российских ученых согласуются с данными зарубежных исследований. По результатам последних, развитие аллергии (в первую очередь атопического дерматита) наиболее часто связано с сенсибилизацией к таким пищевым аллергенам, как белок коровьего молока, яйца и арахиса [3].
Правильное лечение пищевой аллергии на первом году жизни способствует улучшению прогноза и исхода заболевания. Ведущая роль в лечении и профилактике пищевой аллергии принадлежит диетотерапии. Так, показано, что чем позже в рацион ребенка вводится коровье молоко, тем позже отмечается рост специфического IgG, специфичного по отношению к молоку, и тем менее умеренными темпами этот рост происходит [4].
Для педиатра при лечении ребенка, страдающего данной патологией, важен правильный подход к выбору лечебного гипоаллергенного питания, что определяет течение заболевания. Необходимые рекомендации в первую очередь определяются характером вскармливания ребенка.
Если ребенок находится на естественном вскармливании, необходимо максимально стремиться к сохранению лактации, поскольку грудное молоко содержит необходимые для нормального развития ребенка защитные факторы, ферменты, факторы роста, гормоны, а также витамины и минеральные вещества. При этом обязательным условием является строгое соблюдение матерью гипоаллергенной диеты, которая назначается на весь период кормления грудью. Из рациона кормящей женщины элиминируются продукты с высокой сенсибилизирующей активностью (табл. 1). Следует помнить, что развитие аллергической реакции у ребенка, находящегося на естественном вскармливании, может быть связано с избыточным употреблением матерью цельного коровьего молока. Таким образом, молочные продукты могут быть использованы только в виде кисломолочных напитков, сметаны и неострых сортов сыра.
В случае если естественное вскармливание невозможно, перед педиатром встает вопрос о назначении специализированной лечебной гипоаллергенной искусственной смеси. В настоящее время на российском рынке подобные продукты лечебного питания представлены достаточно широко. Лечебная смесь подбирается, в первую очередь, исходя из клинических проявлений аллергии.
В питании детей первого года жизни, страдающих аллергией, используются две основные группы искусственных смесей:
При производстве первой группы смесей («гидролизатов») используются различные виды обработки молочного белка: ферментный гидролиз, ультрафильтрация, нагревание. В результате этой обработки образуются высоко- и низкомолекулярные петиды, а также свободные аминокислоты. При этом чем меньше молекулярная масса образовавшихся пептидов, тем меньшей аллергизирующей активностью обладает смесь.
Гидролизаты, в зависимости от их клинического предназначения, делятся на три группы: лечебные, лечебно-профилактические и профилактические (табл. 2).
Лечебные смеси являются глубокогидролизованными продуктами. Использование специальных методов обработки молочного белка (ферментативный гидролиз, ультрафильтрация, нагревание) в данных продуктах приводит к высокой степени расщепления сывороточного белка или казеина. Данная группа продуктов используется в питании детей с выраженными проявлениями аллергии (тяжелой или средней степени тяжести). Среди приведенной группы выделяют смеси, приготовленные на основе гидролиза сывороточного белка («Алфаре», «Нутрилон Пепти ТСЦ», «Нутрилак Пептиди СЦТ», «Фрисопеп») и на основе гидролиза казеиновой фракции белка («Нутрамиген», «Прегестимил», «Фрисопеп АС»). В составе ряда смесей данной группы присутствуют среднецепочечные триглицериды (СЦТ) («Алфаре», «Нутрилон Пепти ТСЦ», «Нутрилак пептиди СЦТ», «Прегестимил»), что делает обоснованным их использование у детей, страдающих поливалентной пищевой аллергией и синдромом мальабсорбции. Углеводный компонент смесей со СЦТ представлен мальтодекстринами, модифицированными крахмалами, что снижает осмотическую нагрузку на пищеварительный тракт ребенка. Смеси, в составе которых отсутствуют СЦТ («Фрисопеп», «Фрисопеп АС», «Нутрамиген»), показаны для использования в питании детей, страдающих пищевой аллергией, но без признаков энтеропатии.
Лечебно-профилактические и профилактические смеси — низкогидролизованные смеси. Пептидный профиль лечебно-профилактических смесей («Нутрилак ГА», «Хумана ГА 1» и «Хумана ГА 2 с пребиотиками») позволяет использовать данные продукты в питании детей с нетяжелыми проявлениями пищевой аллергии, а также для профилактики ее развития при переводе на искусственное или смешанное вскармливание. Смеси из профилактической группы («НАН ГА 1 и 2», «Нутрилон ГА 1 и 2», «Фрисолак ГА 1 и 2») рекомендуется использовать только для профилактики развития аллергии.
Второй группой продуктов, используемых в питании детей, страдающих аллергией, являются смеси, приготовленные на основе изолята соевого белка («НАН соя», «Нутрилон соя», «Фрисосой», «Нутрилак соя», «Хумана СЛ», «Соя Сэмп»). Следует помнить, что использовать данную группу смесей рекомендуется не ранее 5–6-месячного возраста ребенка, вводить смесь следует постепенно, что позволяет избежать сенсибилизации к белкам сои. При этом положительный эффект от их применения наступает не ранее чем через 3–4 недели от начала их использования.
Введение прикорма ребенку, страдающему аллергией или относящемуся к группе риска по развитию данной патологии, требует индивидуального подхода. Педиатр должен осознавать возможность развития неблагоприятных осложнений при неправильном введении новых блюд и продуктов в рацион ребенка с аллергией. Поэтому введение прикорма должно осуществляться очень аккуратно с использованием гипоаллергенных продуктов, обладающих минимальной сенсибилизирующей активностью.
При введении прикорма и расширении питания ребенка, страдающего пищевой аллергией, рекомендуется использовать гипоаллергенные продукты промышленного производства. По сравнению с продуктами домашнего приготовления, продукты промышленного производства имеют целый ряд преимуществ: гарантированные состав и микробиологическую безопасность, отсутствие искусственных красителей, консервантов, ароматизаторов, соответствие микробиологическим и гигиеническим требованиям, предъявляемым к продуктам детского питания. Наличие указанных преимуществ является особенно важным для детей, страдающих аллергией.
При введении прикорма также необходимо учитывать возможность развития перекрестной аллергии. То есть если известно, что ребенок неблагоприятно реагирует на тот или иной продукт, можно предсказать возможность развития аллергической реакции на биологически родственные пищевые продукты (табл. 3).
В настоящее время схема введения прикорма детям с аллергической настроенностью претерпевает целый ряд изменений. В большинстве случаев сроки и схема введения прикорма у детей с аллергией являются индивидуальными по отношению к каждому конкретному ребенку.
Рекомендуемый ассортимент гипоаллергенных продуктов и блюд прикорма представлен в табл. 4.
Введение нового прикорма следует начинать с монокомпонентного продукта, содержащего минимальное количество других компонентов.
Фруктовые, ягодные, овощные пюре. При выборе продукта необходимо отдавать предпочтение пюре, приготовленным из ягод, фруктов и овощей с низким аллергизирующим потенциалом, зеленой или белой окраски. Ягоды, овощи, фрукты, пюре из которых рекомендуются к использованию, представлены в табл. 4. В настоящее время практический педиатр может рекомендовать большой выбор пюре промышленного выпуска различных фирм-производителей (ФрутоНяня, Нестле, Нутриция, Семпер, Хайнц, Гербер, Хипп, Нутритек и т. д.)
Продукты на зерновой основе — каши. В качестве прикорма в питании детей, страдающих пищевой аллергией, необходимо использовать безмолочные каши, приготовленные из безглютеновых злаков — риса, гречи, кукурузы. Каши следует разводить водой или искусственной лечебной смесью, которую получает ребенок. В качестве первого прикорма данная группа продуктов особенно показана детям с признаками гипотрофии, страдающих гастроинтестинальной формой пищевой аллергии. В названии некоторых каш промышленного производства присутствует слово «гипоаллергенная», что указывает на возможность использования данного продукта у детей с аллергией. Например, «Низкоаллергенная рисовая кашка с пребиотиками», «Низкоаллергенная гречневая кашка», «Низкоаллергенная кукурузная кашка» (Хайнц).
Достаточный интерес представляют каши, приготовленные на основе изолята соевого белка (например, «Нутрилак — кукуруза на основе соевой смеси» и др.) или гидролизата молочного белка (например, «Хумана ГА-каша» (Humana HA Brei)).
Мясные пюре. Вводить данный вид прикорма следует не позднее 5,5–6 мес. Мясное пюре, являясь основным источником животного белка, составляет обязательную часть рациона как здорового ребенка, так и ребенка, страдающего пищевой аллергией. Однако при выборе мясного пюре для детей с аллергической патологией необходимо использовать гипоаллергеннные сорта мяса (табл. 4). Гипоаллергенные детские мясные консервы не должны содержать в своем составе соли, бульонов, каких-либо специй, содержание крахмала должно быть минимальным.
Такие продукты, как цельное коровье молоко, яйца, рыба и орехи, вводятся в рацион питания ребенка, страдающего аллергией, в самую последнюю очередь: коровье молоко после года, яйца — не ранее двух лет жизни, рыбу и орехи — не ранее трех лет.
Таким образом, аллергия — заболевание, требующее тщательного наблюдения за ребенком. При назначении диетотерапии детям с данной патологией необходим индивидуальный подход и динамическое наблюдение за ребенком. Введение прикорма этой категории детей должно осуществляться очень аккуратно, под наблюдением педиатра.