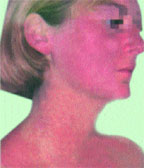
Страшный зуд после загара что делать
Почему чешется кожа от солнца
Появление зуда кожи после пребывания на солнце – признак фотодерматита в связи с повышенной чувствительностью кожи к солнечным лучам.
Почему чешется кожа от солнца, сопутствующие признаки и как решить эту проблему – читайте в статье.
Зуд кожи – это проявление аллергической реакции на УФ-лучи, которые сами по себе не являются аллергеном, однако, провоцируют ряд реакций, приводящих к аллергии.
Причины зуда после солнца
Главная причина – воздействие ультрафиолетовых лучей. При прогревании кожи происходит выработка большого количества гистамина.
Необходимо быть предельно внимательным к данному состоянию и быстро его купировать, т.к. может развиться полная непереносимость солнца.
Выявлены также провоцирующие факторы, которые необходимо исключить в первую очередь при первичном возникновении реакции зуда на солнце.
Провоцирующие факторы:
Если возникновение зуда на солнце не связано ни с одной из вышеперечисленных причин, то необходимо проводить дифференциальную диагностику с другими состояниями. Необходимо для корректного назначения терапии.
Почему еще может возникнуть зуд на солнце
Что делать, если появился зуд после солнечных ванн
При появлении волдырей и ухудшении общего состояния – срочно обратиться к врачу!
Профилактика появления зуда после солнца
1. Избегать прямого воздействия УФ-лучей и пребывать на улице в период до 11-00 и после 16-00 (часы наименьшей солнечной активности).
2. Постепенно увеличивать продолжительность пребывания на улице. Начинать с 20-ти минут, постепенно доводя до 1,5 часов.
3. После купания в море быстро смыть соленую воду и оставаться в тени. Врачи доказали, что соленая вода вызывает усиление зуда кожи.
4. Придерживаться антигистаминной (гипоаллергенной) диеты.
5. Обязательно использовать солнцезащитный крем на основе физических фотофильтров.
Физические фотофильтры – оксид цинка и диоксид титана.
Преимущества:
Пример:
Крем минеральный SPF 30 с Цинком DermaQuest – универсальный солнцезащитный крем на основе микронизированного оксида цинка. Защита от УФО, Синего света («Блю Лайт») и Инфракрасного излучения. Разрешено к использованию маленьким детям, беременным, для чувствительной кожи, после пилингов и агрессивных профессиональных процедур.
Как быстро реанимировать обгоревшую кожу? Советы косметолога
Каждый раз перед выходом на улицу важно помнить о защите кожи. Солнце летом активное и при выходе на улицу можно «сгореть» буквально за час. Как быстро избавиться от солнечных ожогов и восстановить кожу?
Солнечные ожоги – проблема №1 в летнее время
Солнечные дни и голубое небо идеально подходят для купания на пляже или трапезы на свежем воздухе с семьей и друзьями. Но независимо от того, что вы планируете делать этим летом, есть кое-что, на что вам нужно обратить внимание, и это – загар. Это особенно важно, если вы живете в южных регионах или посещаете солнечный пляж.
Как ваша кожа загорает?
Опасный загар может возникнуть менее чем за 15 минут, если вы на пляже впервые. А если вы обгораете пять или более раз, вы удваиваете риск получения самой смертельной формы рака кожи: меланомы. Солнечные ожоги также приводят к преждевременному старению и образованию морщин на коже.
Важно! Вы можете получить солнечные ожоги даже в прохладные, облачные дни, поэтому обязательно защитите свою кожу от солнца.
Какие виды деятельности вызывают солнечный ожог?
Вот некоторые из действий, которые могут вызвать солнечный ожог:
Симптомы солнечных ожогов
Когда у вас проявляется солнечный ожог, вы можете получить следующие симптомы:
Симптомы солнечных ожогов появляются через 2-6 часов после пребывания на солнце. И они становятся хуже примерно через 24-48 часов.
Сколько времени нужно на заживление ожога?
В основном, время, необходимое для заживления солнечных ожогов, зависит от его тяжести. Например:
Кроме того, существует несколько факторов, которые могут привести к более сильному солнечному ожогу, например:
Как лечить ожоги от солнца
Лечение может помочь справиться с симптомами солнечного ожога, пока кожа заживает. Вот несколько советов по лечению солнечных ожогов:
1. Используйте натуральные и домашние средства. Они хороши для легких солнечных ожогов. Пейте много воды, чтобы восполнить потерю жидкости, вызванную ожогом, и ускорить процесс заживления. Аккуратно нанесите на кожу прохладный компресс или холодное влажное полотенце на 10-15 минут. Аккуратно купайтесь в прохладной воде, чтобы облегчить боль.
Примите теплую ванну, чтобы ослабить шелушение кожи, а затем аккуратно удалите ее. Или вы можете пойти в спа-центр для пилинга кожи, чтобы отшелушить верхний слой.
Покройте зудящие пузыри повязкой, чтобы уменьшить риск инфекции. Если волдыри лопаются сами по себе, очистите место с мягким мылом и водой, а затем покройте его влажной повязкой. При появлении солнечных ожогов нанесите прохладный компресс и гель с алоэ вера, чтобы успокоить кожу, что заставит сыпь исчезнуть быстрее.
2. Используйте лечебные средства при умеренных и сильных солнечных ожогах. Применяйте аэрозольный продукт, который поможет вам успокоить боль и смягчить кожу. Нанесите увлажняющий крем с панетнолом, чтобы увлажнить и успокоить кожу. Можете принять безрецептурные препараты, такие как парацетамол, аспирин или ибупрофен, чтобы уменьшить боль.
Можете принять антивоспалительные препараты, такие как ибупрофен или используйте кортикостероидный крем, чтобы уменьшить отек. После того, как вы удалите шелушение кожи, нанесите антисептический крем на новую кожу, чтобы уменьшить риск заражения.
3. Обратитесь к врачу, если вы испытываете:
4. Примените профилактические меры. Вы можете избежать ухудшения тяжести ожога:
Консультант: Маргарита Остер-Миллер, врач-косметолог
Фоточувствительные дерматозы: лечение и профилактика
Несмотря на достаточное количество публикаций, посвященных фотодерматозам, дерматологами этой проблеме уделяется мало внимания. Термином «фотодерматоз» обозначают избыточную реакцию кожи на световое, обычно солнечное, излучение. Единой классификации не
Несмотря на достаточное количество публикаций, посвященных фотодерматозам, дерматологами этой проблеме уделяется мало внимания. Термином «фотодерматоз» обозначают избыточную реакцию кожи на световое, обычно солнечное, излучение. Единой классификации не существует, но общепринятым является разделение фотодерматозов на острые и хронические. При острых фотодерматозах различают фототоксические и фотоаллергические реакции на солнечные лучи. Эти реакции вызываются совместным действием солнечного света и химического вещества (растения, медикаменты, косметика и т. д.). В первом случае реакции могут развиться у любого человека и протекают по типу солнечного ожога (эритема, отек, пузыри с последующей гиперпигментацией), а в другом — наблюдаются только у сенсибилизированных людей, опосредуются иммунными механизмами и клинически выражаются высыпаниями в виде папул, везикул, мокнутия и т. д.). Наконец, остро могут протекать идиопатические фотодерматозы, к ним относятся реакции на солечный свет, объединенные общим собирательным термином «полиморфный фотодерматоз», при котором установить причину заболевания не представляется возможным. При всех фотодерматозах наиболее восприимчивыми участками кожного покрова являются открытые для солнца места: лицо, уши, шея, область «декольте», тыльная поверхность верхних конечностей, где обычно локализуются высыпания.
Для хронических фотодерматозов характерны самые различные клинические проявления многолетнего воздействия солнечного света, приводящего к преждевременному старению кожи (солнечный кератоз, сенильное лентиго, актинический ретикулоид
и т. п.). Выраженность клинических проявлений напрямую связана с кумулятивным эффектом ультрафиолетовых лучей (УФ). Прежде всего страдают люди, длительно находящиеся под прямыми лучами солнца (из-за работы на улице, регулярной инсоляции, проживания в южных географических зонах, особенно если речь идет о людях с I–III фототипом). В последнее время в развитии заболевания особо отмечают роль загара.
Сегодня всем хорошо известно, что чрезмерное облучение солнечным светом вредно для нашей кожи. Дерматологи и косметологи всегда утверждали, что ультрафиолетовое излучение среди всех внешних факторов является наихудшим.
Солнечный загар стал считаться символом здоровья только после индустриальной революции. До этого «ценилась» бледная кожа — как свидетельство достатка, благополучия и отсутствия необходимости работать вне дома и подставлять свое тело под солнце. Но пришла индустриальная революция и отношение к загару переменилось: наоборот, загорелая кожа стала символом благополучия — ведь у человека, живущего в достатке, остается много времени для пребывания на свежем воздухе и солнце. Загар прочно вошел в моду в 40-е гг. ХХ в. — с подачи французской законодательницы мод Коко Шанель. Но связывать солнечный загар со здоровьем начали раньше, в начале 1900-х гг., когда предложили метод лечения солнечными лучами, названный гелиотерапией, и вплоть до 40–50-х гг. ХХ в. врачи искренне считали, что таким образом можно лечить всех.
Популярность солнечного загара как признака здоровья, благополучия и моды держалась несколько десятилетий, причем в пользе загара никто не сомневался. Действительно, солнечные ванны оказывают прекрасное укрепляющее действие: усиливается обмен веществ, улучшается работа желез внутренней секреции, увеличивается количество гемоглобина, синтезируется витамин Д (он особенно важен при беременности для предотвращения рахита у плода, а также для профилактики остеопороза у пожилых людей). Солнечные лучи обладают выраженным антидепрессивным действием, они способствуют положительной динамике в лечении псориаза, атопического дерматита, различных форм ихтиоза и др. Однако стремительное распространение рака кожи и уменьшение озонового слоя в последние несколько лет заронили сомнения в неоспоримости пользы загара. Началась нелегкая «противозагарная кампания»: люди за прошедшие десятилетия свято уверовали в пользу загара, и переубедить их оказалось непросто. В течение нескольких десятилетий большинство представителей белой расы находили особую привлекательность в загорелой коже, загар ассоциировался со здоровьем, отдыхом, спортом, успехом, однако с некоторого времени загар стал выходить из моды, по крайней мере загар любой ценой. Сейчас уже многие информированы о необходимости защищать кожу от солнца и об опасности возникновения рака кожи, и все же большинство людей убеждены, что от загара больше пользы, нежели вреда.
Конечно, без УФ-лучей жизнь на Земле невозможна — это общеизвестный факт. Со времен Древнего Египта солнце обожествлялось как податель жизненной энергии «анх», ведущий каждого человека по земной жизни и сопровождающий избранных в загробной.
Что же представляет из себя УФ-излучение и как можно объяснить его столь противоречивое воздействие на человеческий организм? Солнечный свет состоит из лучей с разной длиной волны: УФ-излучение, инфракрасное и видимое излучение. Самое опасное из них в плане повреждения кожи и необходимости защиты — это УФ-излучение, которое делят на УФ-А (320–380 нм), УФ-В (280–320 нм) и УФ-С (200–280 нм). УФ-С — это излучение, наиболее губительное для флоры и фауны, но оно по большей части поглощается озоновым слоем в стратосфере и не достигает земной поверхности. Достаточно долго основное внимание уделялось УФ-лучам спектра В, действие которых основано преимущественно на расширении сосудов дермы, но основные изменения, вызванные ими, имеют место в эпидермисе. УФ-В-лучи ответственны за появление солнечных ожогов, которые, в свою очередь, могут явиться причиной возникновения в дальнейшем на этих местах рака кожи.
Вместе с тем кумулятивное действие УФ-А-лучей может причинить гораздо больше вреда, чем УФ-В. Несмотря на то что ультрафиолетовые В-лучи обладают энергией, в 1000 раз превышающей энергию УФ-А, 90% УФ-В-лучей блокируются роговым слоем эпидермиса, в то время как 50–60% УФ-А-лучей способны проникать глубоко в кожу. Так, проникая в сосочковый и сетчатый слои дермы, эти лучи снижают ее эластичность, упругость, вызывая появление морщин, складок, пигментных и кератотических высыпаний в результате преждевременного старения кожи. Важно отметить, что признаки фотостарения могут наблюдаться задолго до появления симптомов возрастного старения кожи, однако эти изменения появляются только на открытых участках, попавших под действие солнечных лучей (шея, область «декольте», лицо, предплечья и кисти рук). Большинство клинических проявлений обусловлены дермальными изменениями.
Лучи спектра А воздействуют главным образом опосредованно, способствуя продуцированию свободных кислородных радикалов, которые, в свою очередь, активизируют перекисное окисление липидов, факторы транскрипции и могут приводить к появлению разрывов в цепочках дезоксирибонуклеиновой кислоты (ДНК). При этом УФ-В-лучи, также в некоторой степени способные продуцировать свободные формы кислорода, в основном оказывают прямое повреждающее действие на ДНК посредством прямой активации факторов транскрипции: активирующего белка (АР-1) и ядерного фактора (NF-kB). Данные факторы запускают процесс наработки в клетке металлопротеиназ — ферментов, обладающих высокой протеолитической активностью в отношении строительных белков клетки.
Различают еще одну группу фотодерматозов, которые могут быть острыми и хроническими; к ним относятся порфирии (поздняя кожная, вариегатная, эритропоэтическая протопорфирия), пеллагра, пигментная ксеродерма и дерматозы, обостряющиеся под воздействием солнечных лучей (красная волчанка, актинический порокератоз, розацеа, герпес и др.).
Очень важным аспектом негативного влияния солнечных лучей являются также злокачественные опухоли кожи. Наибольшее опасение у врачей-дерматологов и онкологов вызывает неуклонное распространение мелано-мы — самой опасной злокачественной опухоли кожи, на долю которой приходится 2% всех онкологических заболеваний. Особенно это касается детей и молодых людей с I и II фототипом (светло- и рыжеволосые люди, которые всегда обгорают на солнце, но никогда не загорают или загорают с трудом). В связи с тем, что озоновый слой атмосферы за последние десятилетия стал более тонким, ученые прогнозируют значительное увеличение количества заболеваний раком кожи.
Нет никакого сомнения, что имеется прямая связь между общим количеством УФ-излучения и частотой рака кожи. Приведем некоторые факты, подтверждающие этот тезис.
Независимо от патогенеза того или иного заболевания, основным пусковым фактором в развитии этих состояний является извращенная реакция кожи на УФ-излучение, поэтому весь комплекс лечебных и профилактических мероприятий должен быть направлен на защиту от солнечных лучей. Кожа располагает своими собственными средствами защиты. При УФ-облучении в ней начинают происходить процессы, направленные на защиту от повреждающего действия лучей: утолщается роговой слой (при этом в роговом слое происходит абсорбция УФ-В-лучей), усиливается пигментация, появляется загар (индуцированная меланиновая пигментация). Действительно, для большинства людей загар является достаточно эффективным средством защиты от солнечных лучей, но при условии, что воздействие солнца на кожу не слишком длительное и у кожи есть время восстановиться, так как механизмы естественной защиты кожи включаются не сразу. Кроме того, существует конституциональная меланиновая пигментация, которая определяет цвет кожи человека и имеет шесть типов: чем больше меланина, тем смуглее кожа и тем выше степень защищенности от воздействия солнечных лучей. Соответственно фотодерматозами страдают чаще люди с белой кожей, которые совсем не загорают или загорают с трудом.
Переходя к вопросам лечения фотодерматозов, напомним о некоторых очень важных рекомендациях: прежде всего как можно меньше находиться на солнце, при необходимости сменить работу, не загорать под прямыми лучами, постоянно использовать фотозащитные средства, с осторожностью относиться к медикаментам, имеющим фотосенсибилизирующее действие (тетрациклины — доксициклин, тетрациклин; сульфаниламиды; противозачаточные препараты; противогрибковые средства — гризеофульвин; нейролептики; диуретики — фуросемид; псоралены; ненаркотические анальгетики — напроксен; и др.). Пищевые продукты, содержащие фурокумарин, такие, как лайм, инжир, петрушка, горчица, морковь и сельдерей, также содержат фотосенсибилизирующие вещества и могут усугубить течение заболевания, то же самое можно сказать об использовании чрезмерного количества парфюмерных изделий, особенно на пляже.
Основной задачей терапии всех разновидностей фотодерматозов является снижение фотосенсибилизации, поэтому средствами первого ряда при лечении больных являются препараты, обладающие фотодесенсибилизирующими свойствами. К их числу относятся препараты хинолинового ряда (делагил и плаквенил), β-каротин, парааминобензойная кислота (О. Л. Иванов, 1997). При порфириях целесообразно назначать никотиновую кислоту, которая входит в состав коферментов — никотинамидадениндинуклеотида и никотинамидадениндинуклеотида фосфата, принимает участие в окислительно-восстановительных процессах, снижая содержание порфиринов в крови. Кроме того, в комплексную терапию при фотодерматозах входят витамины А, Е, которые являются мощнейшими природными антиоксидантами, защищающими различные вещества от патологических реакций окисления. Применение антиоксидантов возможно и в составе косметических средств: экстракты виноградных косточек, зеленого чая, гинкго, ромашки аптечной, коры приморской сосны, василька синего, календулы лекарственной.
Наружное лечение зависит от остроты воспалительной реакции и включает различные средства — от примочек до противовоспалительных мазей, в том числе кортикостероидных. С целью более активного снижения степени фотосенсибилизации назначают энтеросорбенты, гемосорбцию и плазмаферез.
Ассортимент отбеливающих средств при лентиго для местного нанесения не так уж велик. К ним можно отнести азелаиновую кислоту, арбутин, экстракт солодки и другие вещества растительного происхождения, аскорбиновую кислоту, гидрохинон, койевую кислоту, топические кортикостероиды (низкопотентные, т. е. слабого действия), ретиноиды, руцинол (М. В. Халдина, М. В. Черкасова, 2005).
С учетом морфологических изменений, происходящих в коже при хронических фотодерматозах, усилия дерматологов в основном оказываются направлены на то, чтобы помочь коже вернуться в нормальное состояние. С середины 80-х гг. ХХ в. наиболее популярными средствами в борьбе с фотостарением стали фенол (глубокий пилинг) и трихлоруксусная кислота (средний пилинг), на уровне дермы стимулирующие пролиферацию фибробластов и замедляющие дегенерацию коллагена. Эти методики до сих пор сохранили актуальность. Но в 1990-е годы внимание дерматологов привлекли α-гидроксикислоты — гликолевая, молочная, лимонная, винная, яблочная. Наиболее часто для лечения кожи, поврежденной УФ-излучением, используется гликолевая кислота, хорошо проникающая в дерму. Применяя высокую концентрацию гликолевой кислоты (50–70%) во время пилинга, можно добиться не только отшелушивающего эффекта, но и достичь стимуляции фибробластов с существенным ростом продукции коллагена.
Отшелушивание кожи можно проводить аппаратными методами — с помощью дермабразии и лазерной шлифовки. Однако эти процедуры достаточно дорогостоящие и должны проводиться только в медицинских учреждениях.
Очень перспективным методом считается мезотерапия с использованием таких мезотерапевтических препаратов, как гиалуроновая кислота, экстракты плаценты и эмбриональных тканей, нуклеотиды (Х-АDN).
Большой интерес в настоящее время вызывает технология интенсивного пульсирующего света, применяемая в борьбе с фотостарением и основанная на методике селективного фототермолиза. Мощный импульс света, генерируемый ксеноновой лампой-вспышкой, предварительно фильтруется для удаления опасного УФ-излучения и передается с помощью сапфирового кристалла на флуоресцентный фильтр, который в зависимости от «пропитки» специальными веществами может пропускать и дополнительно излучать волны в диапазоне от 535 до 1000 нм. При этом используется отфильтрованный свет, который усилен в определенной части спектра за счет эффекта флуоресценции. Этот свет в зависимости от длины волны воздействует на меланин, гемоглобин и коллаген. Клинические испытания показали, что селективное нагревание дермального коллагена до температуры 55°С вызывает продолжительное образование нового коллагена. Увеличение синтеза коллагена начинается с 8–10-й недели после последнего сеанса и продолжается в течение 6–12 мес. Биохимический механизм метода основан на фототермической стимуляции фибробластов, которые начинают активно синтезировать коллаген.
Основная роль в профилактике фотодерматозов принадлежит фотозащитным средствам, которые должны отвечать строгим требованиям, а именно поглощать лучи в широком диапазоне, быть устойчивыми к свету, нагреванию, воде, иметь низкую проникающую способность через роговой слой, быть безопасными, не обладать токсичностью, канцерогенностью, сенсибилизирующим действием, эффективно предотвращать появление видимых (солнечные ожоги) и невидимых (фотостарение, фотодерматозы, канцерогенез) эффектов УФ-излучения.
В состав солнцезащитных препаратов входят физические или химические фильтры, задерживающие солнечные лучи. Физические представляют собой минеральные соединения титана или цинка; они остаются на поверхности кожи и подобно маленьким зеркалам блокируют солнечное облучение, отражая лучи. Химические фильтры, улавливая УФ-лучи, преобразуют их в безвредное для кожи тепло. Новейшее поколение фильтров защищает кожу не только от УФ-В-, но и от УФ-А-лучей. Главный критерий при выборе того или иного фотозащитного средства — фактор солнечной защиты (SPF — sun protection factor).
В 1956 г. M. Schulze ввел понятие фактора солнечной защиты и установил его как отношение минимальной эритемной дозы (МЭД) защищенной УФ-фильтром кожи к МЭД незащищенной кожи после 24 ч облучения (МЭД оценивали визуально). Индекс солнечной защиты, например, 60 обозначает, что доза облучения УФ, необходимая для получения эритемы при наличии защиты, требуется в 60 раз большая, чем без защиты. Вместе с тем использование фильтра с индексом 60 не предполагает в 60 раз более длительного пребывания на солнце.
Уже несколько лет для лечения и профилактики фоточувствительных дерматозов применяется серия препаратов Фотодерм МАХ с максимальным фактором солнечной защиты (SPF)-100, показывающим, во сколько раз данное средство повышает естественную защиту кожи. Данные препараты были разработаны французской фирмой «Биодерма» специально для профилактики и лечения фотодерматозов и для использования у пациентов, которые по различным причинам не переносят воздействия солнечных лучей. При этом достоинством этой серии является наличие фотозащитных средств для любого типа кожи (для нормальной и сухой кожи лица выпускается крем, для жирной — эмульсия, для тела — молочко, при дисхромии, например витилиго, — тональный крем). Одним из преимуществ препаратов серии Фотодерм МАХ можно считать наличие в них нигде ранее не использовавшегося органического экрана «Тиносорб М», который абсорбирует солнечные лучи как органический фильтр, не проникая в кожу, и отражает их как минеральный экран, обеспечивая оптимальную фотозащиту от УФ-А- и УФ-В-лучей.
Помимо указанной серии препаратов, может применяться серия средств с высокой защитой от УФ-А- и УФ-В-лучей Антгелиос французской фармацевтической лаборатории Ля Рош-Позе. Средства изготовлены на основе термальной воды Ля Рош-Позэ и включают систему фильтров Антгелиос MEXORYL SX и MEXORYL XL, обеспечивающих оптимальную защиту от УФ-лучей и предотвращающих повреждения организма, связанные с солнечным излучением.
Применяется также солнцезащитная гамма с термальной водой дерматологической лаборатории Авен, включающая средства для чувствительной и сверхчувствительной кожи (не переносящей химические фильтры и ароматические отдушки) для детей и взрослых. Серия содержит экраны нового поколения MPI-SORB, защищающие кожу не только от коротких УФ-А- и УФ-В-лучей, но и от длинных УФ-А-лучей, губительно действующих на глубокие слои кожи.
В заключение хотелось бы отметить, что относиться к своему здоровью нужно как к дару, который необходимо беречь, не забывая о необходимости «разумного» отношения к солнцу и применения фотозащитных средств.
О. Ю. Олисова, доктор медицинских наук, профессор
ММА им. И. М. Сеченова, Москва